Хирургия поджелудочной железы
Содержание:
- Симптомы заболевания поджелудочной железы у мужчин и женщин
- Если что-то идет не так
- Функции поджелудочной железы
- Как проявляются заболевания?
- Связь функций со строением и расположением органа
- Осложненные формы
- Строение
- Форма
- Какое обследование необходимо при подозрении на болезнь Крона?
- Поджелудочная железа
- Поджелудочная железа —
- Структура
- Заключение
Симптомы заболевания поджелудочной железы у мужчин и женщин
 Характерный признак патологии поджелудочной железы — дискомфорт, тяжесть или боль в левом подреберье после употребления «тяжелой» пищи
Характерный признак патологии поджелудочной железы — дискомфорт, тяжесть или боль в левом подреберье после употребления «тяжелой» пищи
Чаще всего поражается экзокринная часть органа, что проявляется проблемами с пищеварением. При развитии панкреатита и ферментной недостаточности человек сталкивается с такими неприятными симптомами:
- тяжесть, дискомфорт и боли в левом подреберье, которые усиливаются после употребления жирной и острой пищи;
- снижение аппетита;
- тошнота;
- периодическая рвота, которая не приносит облегчения;
- урчание в животе;
- метеоризм;
- учащение стула до 3-5 раз в сутки;
- кашицеобразные испражнения с характерным «жирным» блеском, которые плохо смываются со стенок унитаза;
- наличие в кале непереваренных частиц пищи.
Подобные признаки наблюдаются при хроническом течении патологии поджелудочной железы. Симптомы заболевания у мужчин и женщин идентичны, особенностей их течения в зависимости от пола нет. Они беспокоят человека в течение месяцев или даже лет, периодически усиливаясь или, наоборот, полностью исчезая.
Признаки острого процесса
Проявления ряда патологий поджелудочной внезапны и мучительны (например, острого панкреатита, панкреонекроза), они требуют неотложной медицинской помощи. Симптомами таких заболеваний у мужчин и женщин являются:
- Сильная опоясывающая боль в верхних отделах живота, которая немного уменьшается в положении лежа, с коленями, подтянутыми к туловищу.
- Многократная рвота, содержащая частично переваренную пищу, примеси желчи и крови.
- Диспепсические расстройства: в начале заболевания бывает частый жидкий стул, который может сменяться задержкой дефекации из-за снижения тонуса кишечника (динамическая кишечная непроходимость).
- Повышение температуры тела в пределах 37-38°С при неосложненном процессе и до 39-40°С – при гнойном панкреатите.
- Симптомы интоксикации организма: слабость, утомляемость, повышенная потливость, нарушения работы почек.
Симптомы эндокринной дисфункции pancreas
Нарушение работы островков Лангерганса в основном характеризуется снижением выработки инсулина, при этом развивается нарушение толерантности к глюкозе и сахарный диабет. Заболевание имеет 3 классических проявления:
- Полиурия – увеличение количества мочи.
- Полидипсия – мучительная жажда.
- Полифагия – усиленный аппетит.
Для сахарного диабета характерны и другие симптомы у мужчин и женщин: слабость, нарушения сна, головные боли, судороги в икроножных мышцах. Человека беспокоит постоянный зуд и сухость кожи, на ней появляются множественные гнойнички, а раны и порезы долго заживают.
Если что-то идет не так
Поджелудочная железа способна длительное время стойко переносить нагрузки. В ответ на злоупотребление жирной или жареной пищей она усилит синтез необходимого фермента. Но иногда даже такая труженица может дать сбой. Орган воспаляется (в медицине такую патологию называют панкреатитом). Поджелудочная железа уже не способна качественно выполнять свои функции.
1. Неправильное питание
Злоупотребление острой, жирной пищей — это сильнейший удар по органу. Заболевание может развиться на фоне регулярного употребления нездоровой еды или после однократного переедания. В последнем случае обычно возникает острый приступ панкреатита.
2. Употребление алкоголя
Спиртные напитки являются настоящим ядом для поджелудочной железы. Алкоголь серьезно нарушает обычное функционирование органа. После приема горячительных напитков возрастает выработка панкреатического сока. Он движется по основному протоку, стремясь выйти в двенадцатиперстную кишку.
На выходе локализуется специальный сфинктер. Он открывается в нужное время и позволяет выйти панкреатическому соку. Затем он закрывается и не дает возможность перевариваемой пище из двенадцатиперстной кишки попасть в проток поджелудочной.
Под действием алкоголя сфинктер спазмируется. Он не открывается в нужное время. Панкреатический сок остается в протоке. Постепенно он начинает переваривать клетки поджелудочной.
3. Желчнокаменная болезнь
Прежде чем панкреатический сок поступит в двенадцатиперстную кишку, он разбавляется желчью. Чтобы это было возможно, оба протока (желчный и поджелудочный) за несколько сантиметров до выхода в кишку соединяются, образуя общее русло.
Если в желчном пузыре присутствуют камни, то они могут с током желчи пойти по протоку. Конкремент способен заблокировать общее русло, перекрыв выход ферментам поджелудочной железы. Это приведет к «самопоеданию» органа.
Дополнительные причины
Спровоцировать патологию поджелудочной железы способны следующие факторы:
- травмы, различные ранения в живот;
- патологии двенадцатиперстной кишки (например, язва, дуоденит);
- перенесенные инфекции (вирусные гепатиты, свинка, грипп);
- врожденные либо приобретенные аномалии протока железы (появление опухолей, сужение русла);
- нарушение протекания обменных процессов;
- перенесенные операции на желчном пузыре, желудке или двенадцатиперстной кишке;
- изменение гормонального баланса в организме;
- паразиты (например, аскаридоз);
- воздействие некоторых лекарственных средств (антибиотики, эстрогены);
- генетическая предрасположенность.
Чем опасны патологии
Не стоит игнорировать первые симптомы, указывающие на патологии в столь необходимом органе. Сигнализировать о нарушении функций поджелудочной железы могут такие признаки:
- левостороння боль в зоне подреберья;
- тяжесть в животе после еды;
- тошнота, иногда переходящая в рвоту;
- проблемный стул, возможная диарея;
- усиление потоотделения;
- повышение температуры;
- сильная слабость.
Отсутствие своевременного лечения приводит к хронизации процесса. На фоне этой патологии могут развиться следующие серьезные осложнения:
- авитаминоз (нерасщепленная пища выводится в непереваренном виде, организм не получает необходимых веществ);
- желчнокаменная болезнь (патология служит не только причиной, но и последствием заболевания);
- холецистит (воспалительный процесс охватывает желчный пузырь);
- нарушение углеводного обмена (эта патология часто лежит в основе развития сахарного диабета);
- панкреонекроз (при хроническом воспалении постепенно отмирают клетки органа);
- абсцесс или флегмона (в случае присоединения инфекции могут развиваться гнойные очаги);
- внутрибрюшное кровотечение;
- рак.
Функции поджелудочной железы
Она выполняет 2 основные функции:
- экзокринную – секрецию пищеварительных ферментов в просвет 12-перстной кишки;
- эндокринную – выработку ряда гормонов, которые поступают непосредственно в кровеносное русло.
Экзокринная
Железа продуцирует панкреатический сок, необходимый для переваривания пищи в начальных отделах тонкого кишечника. За сутки вырабатывается от 1 до 2,5 л жидкости, которая на 98% состоит из воды, а оставшиеся 2% сухого вещества содержат ферменты и микроэлементы.
Выделяют 4 группы панкреатических ферментов:
- Протеазы (трипсин, аминопептидаза, коллагеназа) – расщепляют белки пищи до аминокислот.
- Липаза – под ее действием жиры распадаются до глицерина и мелких жирных кислот.
- Карбоангидразы (амилаза, лактаза, мальтаза) – расщепляют углеводы, в том числе содержащиеся в молоке.
- Нуклеазы – вызывают распад нуклеиновых кислот.
Также в составе пищеварительного сока находятся бикарбонаты. Эти соединения имеют щелочную реакцию, поэтому нейтрализуют кислотность содержимого желудка, поступающего в 12-перстную кишку. Бикарбонаты защищают слизистую кишечника от агрессивного действия желудочной соляной кислоты, создают оптимальные условия для активности ферментов.
Экзокринная функция регулируется нервной системой, а также гормоноподобными веществами, которые образуются клетками 12-перстной кишки при поступлении пищи в ЖКТ.
Эндокринная
В островках поджелудочной железы как мужчин, так и женщин вырабатывается 2 гормона, которые влияют на обмен углеводов в организме:
- Инсулин. Снижает количество глюкозы в крови, благодаря тому, что повышает проницаемость клеточных мембран и способствует переходу сахара из сосудов внутрь клетки. Инсулин также способствует образованию крупных молекул гликогена из глюкозы.
- Глюкагон. Гормон имеет противоположное действие – усиливает поступление глюкозы из тканей в кровь, стимулирует синтез сахара в печени из аминокислот и других компонентов.
Орган выделяет в кровь и другие биологически активные вещества, которые необходимы для нормальной жизнедеятельности организма. К ним относят соматостатин, липокаин, калликреин, иммуноглобулин А, грелин.
Как проявляются заболевания?
Симптомы болезней, связанных с нарушением внутрисекреторной выработки и пищеварительных свойств органа, в некоторой степени сходятся. Однако среди них есть принципиальные различия, позволяющие более точно провести диагностику.
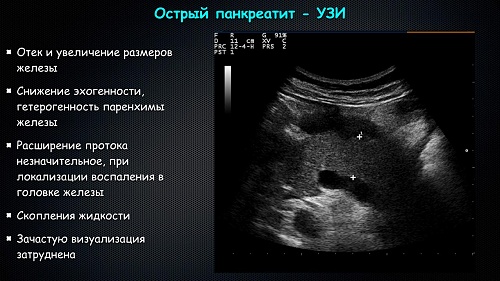
Острый панкреатит
Болезнь может дать о себе знать внезапно. Самым первым и основным симптомом острого панкреатита является сильная боль в правом подреберье, опоясывающая и отдающая в спину.
Ее сопровождает тяжесть, тошнота, не уменьшающаяся даже после рвоты, повышение артериального давления, тахикардия. Второстепенными признаками можно считать жирный кал с непереваренными частицами пищи, нарушение стула, метеоризм, ослабление двигательного аппарата.
Хронический панкреатит
Хроническая форма панкреатита характеризуется наличием чередующихся этапов обострения и восстановления. В ремиссию пациента не беспокоят боли и другие неприятные ощущения, обострение же сопровождает плохое пищеварение, тошнота, рвота, общее недомогание.
Первым признаком наступления данного этапа заболевания также является резкое появление болевого синдрома опоясывающего характера и неприятных ощущений с правой стороны. Прогрессирование патологии заключается в постепенном истощении органа.
Опухоли
Злокачественные и доброкачественные опухоли диагностировать бывает сложнее, чем другие заболевания железы, поскольку они могут долгое время не давать о себе знать. Однако выявить их наличие можно. В этом случае необходимо смотреть на состояние ферментов и гормонов. Наиболее распространенные новообразования:
- инсулинома – вырабатывает избыточное количество инсулина;
- гастринома – вырабатывает излишки гастрина;
- карциноидная – тормозит процессы пищеварения.
Связь функций со строением и расположением органа
Все системы в организме человека располагаются так, чтобы было возможно оперативное выполнение функций каждой ее составляющей. Правильное пищеварение, возможно только при своевременном поступлении панкреатического сока из железы в двенадцатиперстную кишку, поэтому они соединены между собой протоками.
Здесь же из желчного пузыря поступает желчь, а протоки от обоих органов соприкасаются между собой. В непосредственной близости к кишке располагается и головка органа. Таким образом, характеризуется физиология, строение и роль поджелудочной железы в пищеварении.
Какие функции также выполняет поджелудочная железа? Помимо пищеварительной, у есть также и эндокринная функция. Орган располагается так, чтобы необходимые гормоны (инсулин и глюкагон) систематически поставлялись в кровоток после реакции на попадание углеводов в пищеварительную систему.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «Медицина 24/7» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
Строение
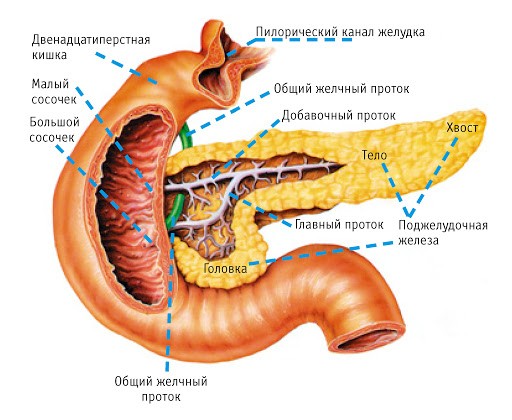 Строение поджелудочной железы схематически
Строение поджелудочной железы схематически
Железа имеет продолговатую форму. Ее длина колеблется в пределах 15-22 см, ширина – 5-8 см, а толщина – до 3 см. Масса составляет не более 100 г. Расположена в верхних отделах живота, позади желудка, состоит из головки, тела и хвоста. В поджелудочной железе есть выводной проток, открывающийся в 12-перстную кишку, по которому поступают пищеварительные ферменты. Поверхность покрыта тонкой капсулой из соединительной ткани.
Большую часть органа занимают ацинусы – округлые образования, которые состоят из клеток, вырабатывающих ферменты. В структуре ацинуса выделяют секреторный отдел и мелкий проток, по которому панкреатический сок попадает в главный выводной проток.
Около 2% от массы pancreas составляют островки Лангерганса, которые преимущественно расположены в хвостовой части органа. Островковый отдел содержит несколько типов клеток:
- альфа-клетки (до 20%) – секретируют глюкагон;
- бета-клетки (до 65-70%) – вырабатывают инсулин;
- дельта-клетки (3-10%) – продуцируют соматостатин (угнетает работу пищеварительных желез);
- РР-клетки (до 5%) – производят панкреатический полипептид (подавляет работу поджелудочной железы);
- эпсилон-клетки (менее 1%) – секретируют грелин (гормон голода).
Форма
Во время ультразвукового исследования определяется форма и отклонение от нормы. При отсутствии каких-либо проблем, орган будет иметь S образную форму. В некоторых ситуация можно выявить патологию, которая выражается в нарушенной форме. Орган может быть кольцевидной, спиральной, расщепленной, добавочной формы. Аномалия, которая выявлена с помощью узи, это изолированный дефект поджелудочной или часть тяжелого патологического процесса.
В большинстве случаев, ультразвуковое исследование способно выявить только косвенные симптомы. Речь идет о сужении или дополнительном протоке. В такой ситуации врач может назначить другое исследование, чтобы исключить иди подтвердить отклонение.
Какое обследование необходимо при подозрении на болезнь Крона?
Заболевание помогают выявить следующие исследования и анализы:
- Эндоскопические методики: ректороманоскопия (осмотр прямой и сигмовидной кишки), колоноскопия (осмотр ободочной кишки). Врач вводит через задний проход пациента специальное эндоскопическое оборудование с видеокамерой и проводит осмотр слизистой оболочки кишки. Эти исследования отличаются высокой информативностью, при этом они не требуют общего наркоза, не нужно делать разрез, на организм во время процедуры не действуют никакие излучения. Колоноскопию широко применяют для скрининга и ранней диагностики различных заболеваний кишечника, в том числе злокачественных новообразований.
- Рентгеноконтрастные исследования кишечника. При подозрении на поражение толстого кишечника проводят ирригографию. Пациенту вводят при помощи клизмы рентгеноконтрастный раствор, а затем делают рентгеновские снимки — на них хорошо видны контуры заполненной контрастом кишки.
- Биопсия. Во время эндоскопических исследований врач может взять фрагмент «подозрительного» участка слизистой оболочки кишечника при помощи специальных инструментов и отправить его в лабораторию.
- Общий анализ крови. Выявляется анемия, воспалительные изменения.
- Биохимический анализ крови позволяет выявить снижение содержания белков, жиров, глюкозы, кальция.
- Анализы кала: микроскопия, бактериологическое, химическое исследование.
- Компьютерная томография (КТ) и позитронно-эмиссионная томография (ПЭТ).
Поджелудочная железа
Поджелудочная железа — это железа смешанной секреции. Как железа внешней секреции она продуцирует пищеварительные ферменты и выделяет их в двенадцатиперстную кишку. А как железа внутренней секреции производит и выделяет в кровь инсулин и глюкагон — гормоны, которые регулируют обмен углеводов. Выработку гормонов обеспечивают клетки островков поджелудочной железы (островков Лангерганса) (рис. 163).
Инсулин способствует снижению уровня глюкозы в крови в результате увеличения проницаемости клеточных мембран к ней. Глюкоза — основной источник энергетического обеспечения организма и единственный такой источник для мозга. Поэтому её концентрация в крови поддерживается на постоянном уровне в пределах 0,8-1,1 г/л. Избыток глюкозы, который возникает в результате всасывания её из кишечного тракта, под воздействием инсулина превращается в гликоген — животный крахмал. Основная его масса накапливается в печени.
| Рис. 163. Строение ткани поджелудочной железы: 1 — проток; 2 — пищеварительные железы; 3 — альфа-клетки; 4 — островок Лангерганса; 5 — бета-клетки; 6 — дельта клетки |
Глюкагон способствует превращению гликогена в глюкозу, в результате чего её уровень в крови возрастает. Аналогично влияет адреналин на концентрацию сахара в крови.
Основным регулирующим фактором образования гормонов поджелудочной железы является концентрация глюкозы в крови. Её увеличение усиливает продуцирование инсулина, а уменьшение — глюкагона. Материал с сайта https://worldofschool.ru
Снижение концентрации глюкозы ниже 0,5 г/л приводит к расстройствам деятельности нервной системы, наступает гипогликемическая кома и смерть. Вывести человека из такого состояния может внутривенное введение глюкозы. Увеличение концентрации глюкозы выше 1,8 г/л (гипергликемия) приводит к её потерям с мочой, более высокая концентрация также может вызывать коматозное состояние в результате повышения осмотического давления крови. Нарушение продукции инсулина приводит к развитию сахарного диабета. Он был известен ещё древним грекам и римлянам. Такие больные испытывали слабость, пили много воды. До XX ст. диагноз «сахарный диабет» означал смертный приговор. Ныне миллионы людей страдают этим заболеванием, но благодаря ежедневному введению инсулина они могут жить и работать. Инсулин получают из поджелудочных желёз животных.
Повышенная жажда, частое мочеиспускание, гнойники на теле могут быть признаками сахарного диабета.
На этой странице материал по темам:
Вопросы по этому материалу:
Поджелудочная железа —
Поджелудочная железа, pancreas, лежит позади желудка на задней брюшной стенке в regio epigastrica, заходя своей левой частью в левое подреберье. Сзади прилежит к нижней полой вене, левой почечной вене и аорте.
При вскрытии трупа в лежачем положении она действительно лежит под желудком, отсюда и название ее. У новорожденных она располагается выше, чем у взрослых; на уровне XI-XII грудных позвонков.
Поджелудочная железа делится на головку, caput pancreatis, с крючковидным отростком, processus uncinatus, на тело, corpus pancreatis, и хвост, cauda pancreatis.
Головка железы охвачена двенадцатиперстной кишкой и располагается на уровне I и верхней части II поясничных позвонков. На границе ее с телом имеется глубокая вырезка, incisura pancreatis (в вырезке лежат а. и v. mesentericae superiores), а иногда суженная часть в виде шейки.
Тело призматической формы, имеет три поверхности: переднюю, заднюю и нижнюю.
- Передняя поверхность, facies anterior, вогнута и прилежит к желудку; близ соединения головки с телом обычно заметна выпуклость в сторону малого сальника, называемая tuber omentale.
- Задняя поверхность, facies posterior, обращена к задней брюшной стенке.
- Нижняя поверхность, facies inferior, обращена вниз и несколько вперед.
Три поверхности отделены друг от друга тремя краями: margo superior, anterior и inferior. По верхнему краю, в правой его части, идет a. hepatica communis, а влево вдоль края тянется селезеночная артерия, направляющаяся к селезенке. Железа справа налево несколько поднимается, так что хвост ее лежит выше, чем головка, и подходит к нижней части селезенки. Капсулы pancreas не имеет, благодаря чему резко бросается в глаза ее дольчатое строение. Общая длина железы 12-15 см. Брюшина покрывает переднюю и нижнюю поверхности pancreas, задняя ее поверхность совершенно лишена брюшины.
Выводной проток поджелудочной железы, ductus pancreaticus, принимает многочисленные ветви, которые впадают в него почти под прямым углом; соединившись с ductus choledochus, проток открывается общим отверстием с последним на papilla duodeni major. Эта конструктивная связь ductus pancreaticus с duodenum, кроме своего функционального значения (обработка поджелудочным соком содержимого duodeni), обусловлена также развитием поджелудочной железы из той части первичной кишки, из которой образуется двенадцатиперстная кишка. Кроме главного протока, почти постоянно имеется добавочный, ductus pancreaticus accessorius, который открывается на papilla diodeni minor (около 2 см выше papilla duodeni major).
Иногда наблюдаются случаи добавочной поджелудочной железы, pancreas accessorium. Встречается также кольцевидная форма pancreas, вызывающая сдавление duodenum.
Строение. По своему строению поджелудочная железа относится к сложным альвеолярным железам. В ней различаются две составные части: главная масса железы имеет внешнесекреторную функцию, выделяя свой секрет через выводные протоки в двенадцатиперстную кишку; меньшая часть железы в виде так называемых поджелудочных островков, insulae pancreaticae, относится к эндокринным образованиям, выделяя в кровь инсулин (insula — островок), регулирующий содержание сахара в крови.
Pancreas как железа смешанной секреции имеет множественные источники питания: аа. pancreaticoduodenals superiores et inferiores, aa. lienalis и gastroepiploica sin. и др. Соименные вены впадают в v. portae и ее притоки.
Лимфа течет к ближайшим узлам: nodi lymphatici coeliaci, pancreatici и др.
Иннервация из чревного сплетения.
Эндокринная часть поджелудочной железы. Среди железистых отделов поджелудочной железы вставлены панкреатические островки, insulae pancreaticae; больше всего их встречается в хвостовой части железы. Эти образования относятся к железам внутренней секреции.
Функция. Выделяя свои гормоны инсулин и глюкагон в кровь, панкреатические островки регулируют углеводный обмен. Известна связь поражений поджелудочной железы с диабетом, в терапии которого в настоящее время большую роль играет инсулин (продукт внутренней секреции панкреатических островков, или островков Лангерганса).
Структура
С помощью ультразвукового исследования определяется структура поджелудочной железы, учитывая плотность. Нормой является зернистая структура, средняя плотность, которая похожа на плотность печени или селезенки. На мониторе определяется наличие равномерной эхогенности с небольшим вкраплением. Если изменена плотность органа, будет изменяться отражение ультразвуковых волн.
Может наблюдаться увеличение (гиперэхогенность) или уменьшение (гипоэхогенность) плотности. Визуализация гиперэхогенности связана с хроническим панкреатитом. Наличие частичной гиперэхогенности говорит о камне или опухоли. Выявить гипоэхогенность можно во время острого панкреатита, отечности и злокачественных новообразованиях. Киста или абсцесс характеризуется наличием эхонегативных участков, когда не происходит отражения ультразвуковых волн. В таком случае на мониторе видны белые участки. Практика показывает, что во время ультразвукового исследования выявляется смешанная эхогенность, когда совмещается гиперэхогенная и гипоэхогенная область.
Заключение
Поджелудочная железа – важный пищеварительный орган, который выделяет в кишечник ферменты для расщепления белков, жиров и углеводов. В ее структуре есть островки Лангерганса, выполняющие эндокринную функцию, – вырабатывающие инсулин, глюкагон и другие гормоны для регуляции обмена веществ. Когда работа pancreas нарушается, пациенты испытывают боли и тяжесть в левом подреберье, расстройства стула, снижение аппетита. Если поражается эндокринная часть железы, возникает усиленная жажда и голод, появляется учащенное и обильное мочеиспускание.
Познавательный видеоролик о признаках болезней поджелудочной железы: