Рак поджелудочной железы
Содержание:
- Лечение Рака поджелудочной железы:
- Диагностика кисты поджелудочной железы
- Как лечить рак поджелудочной железы?
- Диагностика рака поджелудочной железы
- Что провоцирует / Причины Рака поджелудочной железы:
- Диагностика рака поджелудочной железы
- Когда нужна операция при раке поджелудочной железы?
- Причины возникновения
- Причины возникновения рака поджелудочной железы
- Способы диагностики
- Осложненные формы
Лечение Рака поджелудочной железы:
Лечение рака поджелудочной железы – один из наиболее сложных разделов онкологии. Трудности лечения, прежде всего, связаны с тем, что больные раком поджелудочной железы – это лица пожилого и старческого возраста с массой сопутствующих заболеваний и распространенным опухолевым процессом с поражением смежных органов.
Хирургический метод лечения на современном этапе является ведущим методом лечения рака поджелудочной железы. Различают радикальные и паллиативные операции. К радикальным операциям при раке поджелудочной железы относят панкреатодуоденальные резекции в разных модификациях, резекцию тела и хвоста железы, тотальную панкреатодуоденэктомию.
Паллиативные операции выполняются с целью улучшения качества жизни пациентов и направлены на устранение болевого синдрома, механической желтухи, непроходимости двенадцатиперстной кишки. Различают следующие варианты паллиативных операций: наложение билиодигестивных анастомозов между желчным пузырем или общим желчным протоком и тонкой кишкой или желудком; «бескровное желчеотведение».
Операбельность при раке поджелудочной железы составляет от 10 до 25%. Послеоперационная летальность, достигающая 25-40%, зависит от стадии опухоли. Основными причинами послеоперационной летальности являются изменения в культе железы, несостоятельность панкреатоеюнального анастомоза, печеночная недостаточность.
Средняя продолжительность жизни больных с установленным диагнозом рака поджелудочной железы составляет:
— без операции – около 6 мес.;
— после радикальной операции – 1,5-2 года (в зависимости от стадии опухоли);
— после паллиативной операции – 6-12 мес.
Рентгенохирургическое лечение («бескровное желчеотведение») — вариант паллиативного метода лечения, направленный на декомпрессию желчных протоков у больных с механической желтухой.
Выполняются различные рентгенобилиарные вмешательства:
— Чрескожная реканализация гепатикохоледоха.
— Наружное и наружновнутреннее дренирование желчных протоков — чрескожная чреспеченочная установка дренажа – трубки из синтетического материала, катетера в желчный проток под РТВК. Применяется самостоятельно или как этап подготовки к хирургической операции или эндобилиарному протезированию.
— Чрескожная гепатикохолангиостомия.
— Эндобилиарное протезирование (внутреннее дренирование) — чрескожная чреспеченочная установка эндопротеза из синтетического материала или нитинолового эндопротеза в месте стриктуры желчного протока под РТВК. Возможна интраоперационная имплантация.
Средняя продолжительность жизни при выполнении эндобилиарного протезирования в качестве альтернативы паллиативной операции составляет 6-12мес.
При лечении рака поджелудочной железы используются следующие виды лучевой терапии:
— Дистанционная гамма-терапия.
— Облучение тормозным излучением.
— Облучение быстрыми электронами.
Проводятся предоперационные, интраоперационные и послеоперационные курсы облучения. Средняя продолжительность жизни больных, получавших лучевую терапию по поводу рака поджелудочной железы, составляет 12-13мес, а в комбинации с паллиативными операциями – около 16мес. Внутри- и внегоспитальная летальность связана с раковой интоксикацией и кахексией, местными и общими лучевыми реакциями.
Химиотерапия применяется самостоятельно в случаях невозможности проведения другого лечения при распространенном процессе или в сочетании с другими методами лечения. Эффективность монохимиотерапии составляет 15-30%, полихимиотерапии — 40%, при этом удается добиться только частичной регрессии опухоли.
Прогноз
Неблагоприятный. Как правило, диагноз устанавливается после появления клинических признаков в запущенной стадии. Больные погибают от быстро нарастающей интоксикации и кахексии, механической желтухи, кишечной непроходимости и других осложнений. Пятилетняя выживаемость больных после радикального хирургического лечения по данным различных авторов составляет 8-35 %.
Диагностика кисты поджелудочной железы
При осмотре живота возможна его асимметрия: появление выбухания или выпячивания в зоне расположения образования.
Лабораторные исследования дают небольшое повышение лейкоцитов в крови, увеличение СОЭ, иногда увеличивается уровень ферментов в крови: амилазы, фосфатазы и билирубина, что связывают с обострением панкреатита и повреждением работающей ткани поджелудочной железы.
Более конкретную и значимую информацию можно получить при использовании инструментальных методов диагностики.
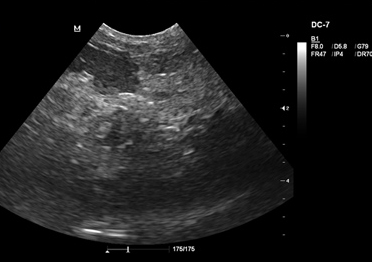
- Ультразвуковое исследование позволяет не только обнаружить образование, увидеть его расположение, измерить размеры, оценить его содержимое, но также выявить косвенные признаки осложнений: например, в случае нагноения кисты при УЗИ можно увидеть неравномерность эхосигнала на фоне полости, при малигнизации (озлокачествлении) — неоднородность контуров.
- Магнитно-резонансная томография и компьютерная томография дают более детальные сведения о размерах, локализации кисты, связи её с руслом протоков. Контрастирование при томографическом исследовании помогает распознать кистозные опухоли.
- Эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) отводится уникальное место в диагностике кист поджелудочной железы. Это эндоскопическое исследование дает подробные сведения о связи кисты с протоками железы, что определяет тактику лечения. Однако данное обследование требует введения контрастного вещества непосредственно в панкреатический проток, что вызывает протоковую гипертензию и сопровождается высоким риском инфицирования. Поэтому в настоящее время ЭРХПГ проводится по строгим показаниям: например, при подозрении на обтурационный характер кисты, с целью удаления конкремента из панкреатического протока или установку стента в зону обтурации.
- Эндосонография (современный диагностический метод, совмещающий преимущества эндоскопии и ультразвукового исследования) позволяет не только четко визуализировать расположение, размеры кисты и характер ее содержимого, но и взять прицельную биопсию при подозрении на наличие кистозной опухоли.
Как лечить рак поджелудочной железы?

Пациенты спрашивают: как вылечить рак поджелудочной железы? Можно ли достичь полного выздоровления? К сожалению, из-за высокой агрессивности опухоли и поздней диагностики полностью избавиться от патологии крайне сложно. Как лечить рак поджелудочной железы в каждом клиническом случае определяет специалист. В некоторых ситуациях единственным методом остается паллиативная терапия, направленная на облегчение состояния больного и продление его жизни.
Как вылечить рак поджелудочной железы? Основным методом является хирургическое иссечение опухоли. Однако такая операция является довольно сложной, так как орган не имеет оболочки, а вблизи его располагается множество крупных сосудов. Вмешательство сильно ослабевает пациента, к тому же выполнять его можно лишь небольшому количеству больных с таким диагнозом.
В качестве дополнительных методов используется химиотерапия и лучевое воздействие. Симптоматическое лечение направлено на купирование болевого синдрома, устранение желтухи, восстановление проходимости желчного протока, кишечника. Для каждого больного врач индивидуально определяет, как лечить рак поджелудочной железы.
Диагностика рака поджелудочной железы
При подозрении на рак поджелудочной железы оценивается общее состояние пациента, уточняются жалобы и наличие сопутствующих заболеваний (хронического панкреатита, сахарного диабета, кист поджелудочной железы)
Проводится внешний осмотр (обращают внимание на желтушность кожи, усиленный венозный рисунок), прощупывание печени, селезенки, периферических лимфатических узлов, желчного пузыря, оценивается алиментарный статус (недостаточность или избыточность питания)
Назначается ряд лабораторных исследований:
- общий анализ крови (оценивают уровень лейкоцитов, эритроцитов и гемоглобина, СОЭ);
- общий анализ мочи (определяют наличие в моче желчных пигментов и уробилина);
- биохимический анализ крови (оценивают уровень билирубина, АЛТ, АСТ, щелочной фосфатазы, ЛДГ, креатинина, мочевины, амилазы, глюкозы);
- коагулограмма (оценивают свертывающую и противосвертывающую систему крови);
- определение уровня опухолевых маркеров в крови (СА 19-9, РЭА).
Проводят инвазивные и неинвазивные инструментальные исследования:
- ультразвуковое исследование органов брюшной полости. Позволяет установить наличие опухоли в поджелудочной железе;
- КТ и МРТ органов брюшной полости. Позволяет уточнить размеры опухоли, её взаимоотношение с соседними органами и структурами, оценить вне-и внутрипеченочные желчные протоки, вирсунгов проток, воротную вену, регионарные лимфатические узлы;
- рентгенография или рентгеноскопия желудка и двенадцатиперстной кишки. Оцениваются размеры органов, эвакуация из желудка;
- рентгенография органов грудной клетки. Применяется для обнаружения отдаленных метастазов;
- эндосонография — комбинированное эндоскопическое и ультразвуковое исследование;
- ФГДС желудка и двенадцатиперстной кишки для оценки состояния слизистой и проходимости привратника (циркулярный мышечный слой между желудком и двенадцатиперстной кишкой). Позволяет определить прорастание опухоли в двенадцатиперстную кишку;
- эндоскопическая ретроградная холангиопанкреатография — комбинированное эндоскопическое и рентгеноскопическое исследование, при котором эндоскопически в желчные пути подается рентгенконтрастное вещество, а затем с помощью рентгеновской аппаратуры получают их изображение;
- черескожная чреспеченочная эвакуация желчи из желчного пузыря и/или внутрипеченочных желчных протоков под УЗИ-контролем. Так же может использоваться как предоперационная подготовка или метод симптоматического лечения;
- лапароскопия. Помогает в оценке опухолевой распространённости и возможности проведения хирургического лечения. При данном методе исследования также проводят забор асцитической жидкости для цитологического исследования;
- ЭКГ для оценки состояния сердечно-сосудистой системы;
- остеосцинтиграфия при подозрении на наличие метастазов в кости скелета.
Для подтверждения диагноза «рак поджелудочной железы» и определения его клеточного строения необходимо проведение биопсии. Забор тканей для морфологического исследования может быть проведен с помощью чрескожной тонкоигольной аспирационной биопсии, эндоскопической биопсии через двенадцатиперстную кишку или при лапароскопии.
Что провоцирует / Причины Рака поджелудочной железы:
К предраковым состояниям относят хронический панкреатит, кисты и доброкачественные опухоли поджелудочной железы. Заболеваемость раком поджелудочной железы может быть связана с табакокурением, сахарным диабетом, воздействием асбеста. Риск карциномы поджелудочной железы значительно возрастает у больных с наследственными формами панкреатита.
Факторы риска развития рака поджелудочной железы
Известно, что 40% случаев карциномы поджелудочной железы являются спорадическими, т.е. поражающие отдельных индивидуумов, 30% связывают с курением (курение повышает риск развития карциномы поджелудочной железы в 2 раза), 20% связано с алиментарными факторами (алкоголь, недостаточное потребление свежих овощей и фруктов). Наличие сахарного диабета повышает риск развития рака поджелудочной железы в 2 раза. Только 5-10% КПЖ носят наследственный характер и чаще всего связаны с такими состояниями как наследственный неполипозный колоректальный рак, синдром Хиппель-Линдау, Гарднера, наследственный аденоматозный полипоз. Менее 5% случаев карциномы поджелудочной железы связаны с хроническим панкреатитом.
Диагностика рака поджелудочной железы
Диагностические мероприятия при подозрении на РПЖ, помимо расспроса и физикального исследования включают комплекс лабораторно-инструментальнных методик.
Лабораторные исследования:
- серологическая реакция на сифилис;
- кровь на носительство гепатита В;
- общий анализ крови и мочи;
- амилаза мочи;
- биохимия крови;
- онкомаркер СА 19-9;
- агрегатограмма.
Инструментальные исследования:
- компьютерная ангиография органов брюшной полости и забрюшинного пространства;
- ФГДС;
- КТ органов грудной клетки;
- рентгеноскопия желудка и 12-и перстной кишки;
- УЗИ брюшной полости;
- электрокардиография.
Дополнительные исследования:
- тонкоигольная аспирационная биопсия опухоли;
- эндоскопическая ретроградная холангиопанкреатикография (ЭРХПГ);
- чрескожная чреспеченочная холангиография (ЧЧХГ);
- фиброколоноскопия;
- КТ органов брюшной полости;
- лапароскопия;
- радионуклидное исследование.
В общем анализе крови: анемия, увеличенная СОЭ, повышенное, либо пониженное количество лейкоцитов. Биохимия: повышение уровня билирубина, липазы, альдолазы, амилазы, ЩФ, АсАТ, АлАТ, трипсина.
Рентгеноскопия желудка и 12-перстной кишки выявляет деформации из-за их сдавления прорастающей опухолью поджелудочной железы.
КТ органов брюшной полости выявляет увеличение размеров железы и ее неоднородную структуру, саму опухоль, а также расширение внутрипеченочных желчных протоков.
УЗИ поджелудочной железы выявляет увеличение ее размеров, гетерогенные эхоструктуры в паренхиме, увеличение желчного пузыря, расширение внутрипеченочных и общего желчного протока.
ФГДС определяет компрессию желудка и 12-перстной кишки, производится визуальный осмотр опухоли при ее прорастании с последующей биопсией.
Лапароскопия выявляет оливковую окраску нижней поверхности печени, увеличенный, тугой желчный пузырь, асцит.
ЭРХПГ — сегментарные сужения с престенотическими расширениями, равномерный стеноз протока железы, либо его полная обтурация, сужения внепеченочных желчных протоков.
ЧЧХГ — механическая желтуха.
Радионуклидное исследование — «холодные очаги» по местоположению опухоли, деформация и размытость границ железы, элиминация радиоактивного изотопа в кишечник не определяется.
Когда нужна операция при раке поджелудочной железы?
Когда нужно делать операцию? Какие виды операции существуют?
- Диагностическая (эксплоративная) операция. Часто определить истинный размер опухоли, ее распространение и наличие метастазов можно только в ходе операции. Процедура проводится довольно быстро и позволяет выбрать правильное направление лечения.
- Радикальное (полное) удаление опухоли. Применяется на ранних стадиях болезни и дает значительный шанс на выздоровление.
- Паллиативные операции направлены на продолжение срока жизни и улучшение ее качества. Имеют два направления:
- Удаление части опухоли, когда невозможно избавиться от нее целиком. Это повышает шансы на успех химиотерапии и лучевой терапии.
- Удаление метастазов в других органах или устранение осложнений: непроходимости кишечника или желчного протока, предупреждение разрыва желудка.
Радикальное удаление опухоли. Виды:Полное удаление поджелудочной железы. Операция Уиппла.Дистальная резекция поджелудочной железы.Сегментарная резекция поджелудочной железы.Минимально инвазивная хирургия. Криогенный метод леченияПаллиативные операции
- при механической желтухе – обеспечивают внутренний путь отведения желчи в кишечник или выведение желчи наружу
- при кишечной непроходимости – удаляют часть кишечника, пораженного опухолью.
- при внутренних кровотечениях – ушивают пораженные сосуды
- при опасности разрыва органа из-за метастаза – удаление пораженной части .
Причины возникновения
Только каждая десятая аденокарцинома поджелудочной имеет генетическую подоплёку и связана с врожденными синдромами, где панкреатическая опухоль один из симптомов.
Замечено, что вероятность развития аденокарциномы повышается при злоупотреблении алкоголем и курении, сахарном диабете и ожирении, низкой физической активности и недостатке в организме витамина Д3, из которого синтезируются полноценный витамин. У страдающих хроническим панкреатитом шансы заболеть аденокарциномой поджелудочной железы вырастают в разы.
Известны предраковые процессы железы — внутриэпителиальная неоплазия или PanIN, причём тяжелая её стадия классифицируется как рак ин ситу или 0 стадия. Одна проблема — сложно обнаружить предраковую патологию, поскольку попасть внутрь органа позволяет только пункция.
Причины возникновения рака поджелудочной железы
До сих пор точно не установлено, что именно лежит в основе механизма генетических сбоев, сопровождающихся перерождением нормальных тканей в опухолевые. Поэтому правильнее говорить не о причинах рака поджелудочной железы, а о факторах риска, способствующих его развитию.
К числу таких факторов относятся:
- Пожилой возраст. Обычно раковые опухоли развиваются после 50 лет, при этом более чем в половине случаев болезнь поражает людей старше 75 лет.
- Курение. По данным статистического анализа каждый третий заболевший курил сигареты, сигары, трубку или жевал табак. Как известно, в состав табака помимо никотина входит целый ряд агрессивных и токсичных химических веществ, включая канцерогены. Вместе со слюной они попадают в желудочно-кишечный тракт и оттуда «атакуют» клетки поджелудочной железы, увеличивая риск появления злокачественного новообразования.
- Алкоголизм. Постоянное употребление алкоголя губительно действует на ткани железы, вызывая хроническое воспаление и повышая вероятность генетических мутаций.
- Сахарный диабет. Диабет не является причиной рака поджелудочной железы, но повышает вероятность его возникновения, как и любое иное хроническое заболевание. Существует и обратная зависимость. Пораженный опухолью орган способен вырабатывать химические вещества, препятствующие действию гормона инсулина. Это приводит к повышению уровня глюкозы в крови и вызывает нарушения, характерные для сахарного диабета.
- Хронический и наследственный панкреатит. Хронический панкреатит часто становится следствием алкоголизма и значительно увеличивает риск появления раковых клеток. Редко встречающаяся наследственная форма заболевания в 50 раз повышает вероятность развития злокачественного новообразования.
- Погрешности питания. С учетом функций, которые в организме человека выполняет поджелудочная железа, рак чаще развивается у людей, злоупотребляющих жирной, острой и консервированной пищей.
- Инфекция, вызванная Helicobacter pylori. Это особый вид бактерий способен вызывать вялотекущие инфекции слизистой оболочки желудка и 12-ти перстной кишки. Наличие такого воспалительного процесса может повышать вероятность появления раковой опухоли в поджелудочной железе, однако этот риск невелик.
- Хронический гепатит. Воспаление печени является еще одним фактором, увеличивающим риск заболевания.
- Лишний вес и малоподвижный образ жизни Злокачественные опухоли поджелудочной железы чаще образуются у людей с избыточным весом и низким уровнем физической активности.
К другим известным факторам риска относятся воспаления зубов и десен, а также перенесенные в прошлом некоторые виды онкозаболеваний и лучевая терапия.
-
На ранних стадиях болезнь практически ничем себя не проявляет. Обычно первые признаки появляются только тогда, когда опухоль распространяется в близлежащие органы. Однако и в этих случаях определить причину проблемы по ее проявлениям сложно. Один из наиболее характерных симптомов при раке головки поджелудочной железы – механическая желтуха, развивающаяся вследствие закупорки желчных протоков.
-
К высокоинформативным и максимально комфортным для пациентов методам диагностики относятся УЗИ, КТ с болюсным контрастным усилением, ПЭТ, ПЭТ/КТ.
-
С учетом анатомических и физиологических особенностей поджелудочной железы, рак достаточно сложно удалить традиционным хирургическим способом. Однако в тех случаях, когда операция возможна, ее проводят.
Опухоль до 6 см в диаметре можно разрушить с помощью Киберножа – инновационной роботизированной установки для радиохирургии с уникальным принципом работы.
Способы диагностики
Проблема ранней диагностики и выявления патологии поджелудочной железы обусловлена глубиной её залегания, а также очень тесным и разнообразным анатомическим окружением. Возможности УЗИ настолько ограничены, что почти сомнительны. Лучше всего железа видна на КТ и МРТ. Активно, то есть при отсутствии жалоб и вообще без подозрения на патологию, выявляется только 6% от всех первичных больных.

Представление об объеме поражения можно составить по степени сужения двенадцатиперстной кишки при эндоскопии. ЭРХПГ позволяет разграничить рак и хронический панкреатит и даже взять материал на цитологию.
Эндосонография позволит навести точную цель на место биопсии, от которой можно отказаться только при планировании операции. Биопсия — основополагающая диагностическая манипуляция, позволяющая верификацию рака — объективное доказательство. При подозрении на аденокарциному возможно взять кусочек опухоли одним из двух вариантов: при эндоскопии или пункцией через кожу.
Разрешающая возможность ПЭТ/КТ максимальна, но её ограниченная доступность позволяет прибегать к ней только в случаях крайнего диагностического затруднения, когда другие методы не позволили ни подтвердить, ни отвергнуть метастазы.
Раковый маркер СА 19-9 не помогает в первичной диагностике — не специфичен, но по его концентрации в совокупности с уровнем АФП можно предполагать появление метастазов после радикальной операции или оценивать результат химиотерапии. К сожалению, у каждого пятнадцатого больного СА 19-9 не только не отражает течение процесса, но и маскирует опухолевое поражение, так как снижается вследствие недостаточности выработки ферментов.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «Медицина 24/7» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.