Что такое овуляция: как бороться с бесплодием и нежелательной беременностью
Содержание:
- Болезненная овуляция
- Признаки овуляции
- Признаки диастаза мышц живота
- Причины заболевания
- Причина номер 1 – молочница!
- Диагностика слизи из заднего прохода
- Анализы на скрытые инфекции у женщин: список методов исследования
- Симптомы и признаки ановуляции
- Рекомендации
- Методы определения
- Виды цистита
- Как рассчитать овуляцию
Болезненная овуляция
Иногда бывает так, что овуляция настолько болезненна. Что приходиться даже принимать обезболивающие препараты. Это встречается у 10—15% женщин. Такой симптом может быть не просто индивидуальной особенностью, а признаком заболевания.

Болевой синдром может появиться в следующих ситуациях:
- Если доминантный фолликул сильно увеличился, и при разрыве повредилась оболочка яичника. В редких случаях это может привести к разрыву крупных кровеносных сосудов и внутреннему кровотечению, апоплексии яичника, требующей медицинской помощи.
- Когда излившаяся из фолликула жидкость вызывает раздражение брюшины.
- При наличии кисты яичника и других заболеваний репродуктивных органов.
- При воспалительных процессах в маточных трубах, боль усиливается во время мышечных сокращений для захвата яйцеклетки и продвижения по трубе.
- Если в области яичников есть спаечный процесс.
Также причиной болевых ощущений, может быть, гормональные нарушения менструального цикла.
Боль обычно локализована с одной стороны, отдает в промежность, поясницу. Бывает кратковременной или продолжается приступами 1–2 суток. Иногда больные также отмечают такие симптомы, как подташнивание, вздутие живота. При сильной боли, головокружении, обморочном состоянии, появлении кровянистых выделений следует срочно вызвать скорую помощь, может потребоваться хирургическое вмешательство.
При болезненной овуляции требуется тщательное обследование для выявления причин возникновения болевого синдрома. Снять боль помогут спазмолитики (Но-Шпа, Спазган), обезболивающие (Парацетамол) или противовоспалительные препараты (Нимесил).
Признаки овуляции
Признаки овуляции можно разделить на две группы:
- предупреждающие о приближении овуляции и благоприятного периода для зачатия малыша,
- сообщающие о завершении процесса овуляции.
Женщине легко заметить признаки овуляции, если своевременно обращать внимание на изменения своего состояния. Зная эти признаки, вы сможете контролировать дни, повышающие шансы зачатия ребенка, или определять безопасные дни, если Вы еще не готовы к беременности
Основные признаки овуляции у женщин
- Изменение влагалищных выделений. Количество и консистенция влагалищных выделений меняется с приближением часа овуляции. Выделения становятся обильными, густыми и вязкими, напоминая своим характером консистенцию тягучего сырого белка.
- Усиление полового влечения. За несколько дней до овуляции у женщины происходит увеличение либидо. Это сама природа, таким образом, подготавливает тело женщины
к возможному зачатию ребенка. - Изменение базальной температуры. У женщины несколько поднимается базальная температура тела с приближением овуляции, что обусловлено увеличением количества гормона прогестерона в организме дамы в период овуляции и после ее завершения.
- Изменение шейки матки. Специалисты считают, что с приближением овуляции у женщины, ее шейка матки становится более мягкой, поднимается чуть выше своего обычного положения и шире открывается для прохождения потенциального процесса зачатия.
- Боли в области молочных желез. Достаточно часто женщин беспокоят необычные боли в области груди в период овуляции. Подобную чрезмерную чувствительность легко объяснить гормональным всплеском, происходящим в это время в организме женщины. Так ваш организм готовится к возможному зачатию.
- Боли внизу живота (в области яичника). У некоторых женщин наблюдается в период овуляции ноющая умеренная боль внизу живота. При этом продолжительность подобных болезненных ощущений может быть от нескольких минут и длиться до нескольких дней. Эти боли могут быть вызваны именно выходом из яичника зрелой яйцеклетки.
- Изменение гормонального уровня. Лютеинизирующий гормон стимулирует работу яичников и последующий выход созревшей яйцеклетки. В период овуляции значительно увеличивается продуцирование этого гормона в организме женщины. Для определения увеличения в вашем организме количества лютеинизирующего гормона можно воспользоваться аптечным тестом для вычисления времени овуляции.
- Вздутие живота. У многих женщин в период овуляции отмечается значительное вздутие и увеличение живота, возможен метеоризм. Стоит заметить, что иногда подобный признак является сигналом того, что просто необходимо пересмотреть и подкорректировать собственный рацион питания.
- Обострение восприятия некоторых рецепторов. Иногда в период овуляции изменение уровня гормонов в женском организме может стать причиной обострения чувства обоняния или спровоцировать изменение вкусовых рецепторов женщины.
Теперь вы знаете, что есть много признаков, которые дадут вам возможность контролировать время наступления овуляции. Такие знания помогут вам находить самые благоприятные дни для зачатия малыша и научат предотвращать нежелательную беременность.
Признаки диастаза мышц живота
Длительное время патология имеет бессимптомное течение. Проявления нарастают по мере развития расхождения и появления осложнений. И если у женщин признаки диастаза прямых мышц живота максимально проявляются после беременности и родов, то у мужчин — только тогда, когда патология уже находится в запущенном состоянии.
Главным и самым заметным проявлением патологии является округлое выпячивание по вертикали живота. Если намеренно напрячь мышцы пресса, становится виден желобок между правой и левой половинами корпуса. При этом у мужчин даже при интенсивных силовых тренировках пресс не прорабатывается в достаточной мере и не приобретает желаемый рельеф.
Если болезнь прогрессирует, патологическое строение мышечной ткани и нарушения в работе мышц становятся причиной и других, более опасных характерных проявлений. Возникают:
- болевые ощущения в позвоночнике, пояснице;
- нарушения осанки;
- повышенная утомляемость;
- дисфункция желудочно-кишечного тракта, которая сопровождается изжогой, отрыжкой, болями, запорами, метеоризмом.
На третьей стадии патологии возможны опасные осложнения, которые проявляются в виде:
- птоза, опущения внутренних органов;
- кишечной непроходимости;
- недержания мочи;
- почечных колик;
- чувства тяжести в ногах во время ходьбы;
- атрофии мускулатуры в области живота.
Причины заболевания
Цистит у женщин возникает как правило из-за попадания в мочеиспускательный канал агрессивного условно — патогенного возбудителя заболевания, так и восходящими инфекциями, передающимися половым путем : хламидиями, уреаплазмами (Ureaplasma), грибковыми инфекциями рода Candida и т.д. Короткий и широкий канал мочеиспускания часто оказывается уязвимым перед такими инфекциями. Возникновение цистита у женщин также может происходить вследствие продвижения болезнетворных организмов по кровеносному руслу. Этот путь развития болезни называется гематогенным.
Еще один вариант заражения – попадание бактерий в мочевой пузырь при патологиях почек и мочеточиников. Обычно такое развитие событий можно наблюдать при пиелонефрите.
Причины возникновения цистита
Нельзя не отметить менее распространенный, однако все же встречающийся вариант развития заболевания, спровоцированный аномалиями в развитии мочевыводящей системы. Также к циститу может привести снижение сократительных способностей мышц мочевого пузыря.
Стоит также выделить цистит в период менопаузы при атрофических процессах в слизистой.
Признаки инфицирования могут проявиться особенно активно при наличии предрасполагающих факторов. К ним относятся:
Сидячая работа. Нахождение в сидячем положении дольше трех часов подряд, моча застаивается, что приводит к возможному инфицированию мочевого пузыря. Поэтому если ваша работа предполагает долгое сидение на одном месте, необходимо каждый час вставать, а раз в три часа делать небольшую разминку.
Запоры.
Наличие песка и камней в мочевом пузыре.
Тесное белье, способное нарушить нормальное кровообращение в органах малого таза.
Частые переохлаждения организма.
Травмы нижнего отдела спины, травмы спинного мозга.
Раннее начало половой жизни.
Нарушения обмена веществ, гормональные перестройки в организме (например, состояние менопаузы или беременность). Во время гормональных всплесков иммунная система организма может давать сбои
Обратите внимание: при вынашивании ребенка будущая мать подвергается особой опасности в случае инфицирования и развития цистита. Поэтому при беременности необходимо тщательно следить за состоянием собственного здоровья и обращаться к врачу при первых признаках заболевания
Сахарный диабет (Diabetes mellītus).
Терапия с применением иммуносупрессивных препаратов.
Онкологические заболевания.
Несбалансированное и нерегулярное питание: злоупотребление острой и жареной пищей, алкоголем.
Неправильное проведение гигиенических процедур (в частности – неправильное подмывание по направлению от заднего прохода к влагалищу).
Шанс инфицирования мочевого пузыря велик при недостаточно тщательном соблюдении личной гигиены (длительном ношении одной и той же прокладки или тампона в период менструации, несвоевременная смена нательного белья, постоянное использование ежедневных прокладок).
Стрессы, хроническое недосыпание, что оказывает серьезное влияние на состояние иммунитета.
Общее снижение иммунитета, вызванное наличием хронического очага воспаления в организме (стоматита (Stomatitis), кариеса (Caries), ринита (Rhinitis), тонзиллита (Tonsillitis). В результате это может привести к нарушению стерильности мочеиспускательного канала
Отдельно стоит выделить такую форму воспаления мочевого пузыря, как интерстициальный цистит, который является следствием серьезных нарушений в работе иммунитета и представляет собой тяжелое хроническое заболевание.
Причина номер 1 – молочница!
Чаще всего зуд после полового акта провоцирует молочница (кандидоз). Заболевание представляет собой грибковую инфекцию, которая появляется при патологическом увеличении условно-патогенных грибов рода Candida. Эти микроорганизмы присутствуют в биоценозе организма каждого здорового человека, однако активное размножение и свое патогенное действие они проявляют в период общего снижения иммунитета, при проблемах с гормональным фоном, после приема антибиотиков. Характерной особенностью молочницы являются частые рецидивы (до нескольких раз в год).
Активно размножаясь на поверхности слизистой влагалища, микроорганизмы вызывают ее воспаление. Половой акт провоцирует раздражение воспаленной слизистой и приводит к более острому проявлению боли, зуда или жжения во влагалище.
Почему возникает жжение во влагалище?
Как выявить молочницу? Существует несколько верных признаков кандидоза, которые может выявить у себя женщина, отмечающая зуд после близости с половым партнером:
- творожистые выделения с кисловатым запахом, которые могут стать более обильными после полового акта;
- частый зуд в области влагалища, который может провоцироваться не только сексом, но и обычными гигиеническими средствами;
- возможны болевые ощущения при половом акте или при мочеиспускании.
Для лечения молочницы и устранения зуда после полового акта необходимо обратиться к врачу. Сегодня существует множество высокоэффективных противогрибковых препаратов, действующих местно. Курс лечения, как правило, не превышает 10-14 дней. Однако для профилактики рецидива курс лечения должен назначаться обоим половым партерам, а после завершения лечения рекомендован курс восстановительной терапии.
Диагностика слизи из заднего прохода
Нижние отделы кишечника находятся в непосредственной близости к органам малого таза и мочеполовой системы, которые подвержены различным воспалительным процессам. Да и внутри самого кишечника происходят процессы, благоприятствующие для развития большого числа бактерий. Не все микроорганизмы можно отнести к полезной микрофлоре. Размножение патогенных микробов приводят к возникновению воспалительных процессов в нижних отделах кишечника, сопровождающиеся выделениями из заднего прохода в виде слизи:
- проктит – воспаление слизистой оболочки прямой кишки;
- парапроктит – воспаление жировой ткани, которая заполняет пространство между нижней частью кишечника и брюшной стенкой;
- параректальный свищ, который образуется при трансформации острых форм воспалительных заболеваний в хронические;
- язва прямой кишки;
- кондиломы и различные новообразования злокачественного и доброкачественного характера.
Симптоматика выделений из заднего прохода
Выделение слизи из заднего прохода с примесью крови чаще всего свидетельствует о наличии геморроидальных заболеваний, при которых происходит разрыв кровеносных сосудов, находящихся вблизи заднего прохода в большом количестве. Иногда алая кровь выделяется с калом при колите (воспалении толстой кишки). Различные опухоли также могут проявлять себя наличием кровавых прожилок в слизи, которая выходит во время дефекации.
Кал приобретает чёрный оттенок в том случае, если кровотечение произошло у больного ещё в желудке. В этом случае на кровь воздействовала кислотная желудочная среда. Слизь может оставаться прозрачной. Если слизистая масса имеет оранжевый оттенок и неприятный запах, её появление говорит о заболевании печени или избыточном выбросе в кишечник жёлчи, которая тоже влияет на процесс пищеварения.
Слизь приобретает мутный или жёлто-зелёный оттенок, если в её составе есть частицы гноя. Это свидетельствует, что стенки кишечника имеют гнойный налёт вследствие проникновения инфекции из других органов или заболевания определённых отделов кишечника.
Белые массы, примешанные к слизи, имеют, скорее всего, грибковое происхождение. Они возникают при грибковых заболеваниях мочеполовой системы. Болезнетворные микроорганизмы, проникая в нижний отдел прямой кишки, размножаются на слизистой, придавая ей белый цвет или белёсый оттенок. Обильное образование слизи приводит к выходу её через задний проход.
Почему возникает зуд в заднем проходе и белые выделения
Не только во время напряжения и дефекации могут происходить выделения. Иногда больные чувствуют непроизвольное появление жидкости в спокойном состоянии. Врач-проктолог, проводя обследование, осматривает и бельё больного, на котором видны следы выделений, чтобы оценить их происхождение.
Если пациента беспокоит покраснения и отёчность промежности, зуд в заднем проходе, выделения слизи с примесью крови, гноя или других веществ, это повод для неотложного посещения проктолога. Возможно, что так проявляется гельминтоз – наличие червеобразных паразитов в прямой кишке, различные формы аллергии или перианальный дерматит.
Если болезнь носит хронический характер, а больной состоит на учёте у специалиста, значит, есть повод для незапланированной встречи с ним. Те, кто впервые обращается за медицинской помощью с проблемами пищеварительного тракта, проходят всестороннее обследование:
- визуальное;
- пальцевое;
- инструментальное;
- эндоскопическое;
- ультразвуковое;
- рентгенографическое;
- лабораторное.
Только комплексный подход к изучению заболевания позволит избрать метод лечения. Главное, прислушиваться к любым изменениям в своём организме и вовремя обратиться за квалифицированной помощью в отделение проктологии.
Стоимость комплексной диагностики: 2 900 руб.Стоимость при записи на прием онлайн со скидкой 20%: 2 320 руб.
Анализы на скрытые инфекции у женщин: список методов исследования
Какие анализы нужно сдать на скрытые инфекции, как их и откуда берут? Ниже вы найдете перечень основных лабораторных исследований, использующихся для выявления возбудителя болезни. Цена на них зависит от места проведения: в частных лабораториях она обычно выше, чем в государственных.
- Исследование урогенитального мазка на микрофлору. Для его проведения врач производит забор небольшого количества биоматериала со слизистых оболочек при помощи одноразового шпателя, после чего наносит полученные образцы на предметное стекло. Суть данного метода исследования сводится к воздействию на биоматериал особыми веществами, окрашивающими разные микроорганизмы в определенные цвета. Проведение данного исследования позволяет выявить ряд патогенных и условно-патогенных микроорганизмов, а также оценить общий состав микрофлоры влагалища, уретры и шейки матки.
- ПЦР (полимеразная цепная реакция). Этот метод исследования на инфекции, считающийся «золотым стандартом» в современной диагностике, обладает высокой точностью. Для его проведения врач при помощи одноразового гинекологического шпателя берет мазок секрета из влагалища, уретры и шейки матки. Забор биоматериала безболезненный и не должен причинять пациентке дискомфорт. Мазок помещают в специальный прибор (реактор) и постепенно увеличивают концентрацию нуклеиновой кислоты. Анализ включает в себя три цикла (денатурацию, отжиг и элонгацию). В ходе исследования лабораторный сотрудник работает с молекулами ДНК или РНК возбудителя, обнаруженными в биоматериале. ПЦР помогает определить наличие у женщины хламидиоза, кандидоза, гарднереллеза, микоплазмоза (Mycoplasmosis), трихомониаза (Trichmonosis, trichomoniasis), вируса папилломы человека, вируса герпеса, цитомегаловирус.
- Бакпосев (бактериальный посев). Данный метод подразумевает выращивание микроорганизмов, полученных в результате забора биоматериала, в подходящей для них питательной среде. Он дает возможность выявить присутствие в биоматериале инфекционных микроорганизмов и определить их количество, а также установить чувствительность инфекции к антибиотикам. При помощи гинекологического шпателя или щеточки врач берет мазок из цервикального канала, уретры и влагалища пациентки. Полученный биоматериал помещают на стерильное стекло, после чего переносят его в подходящую биологическую среду. Сколько делается анализ? В зависимости от вида микроорганизма на его культивирование может потребоваться разное время – от 3 дней до 3 недель. По истечении необходимого периода производится оценка характера образовавшихся колоний микроорганизмов и на основании этих результатов ставится диагноз. Проведение бакпосева рекомендовано при наличии любых воспалительных заболеваний органов малого таза невыясненной этиологии, при подозрении на присутствие инфекций, вызывающих кандидоз, трихомониаз, микоплазмоз, уреаплазмоз, а также при обнаружении в урогенитальном мазке большого количества лейкоцитов.
- ИФА (так называется иммуноферментный анализ). В качестве материала для исследования используют мазок, взятый из цервикального канала, или венозную кровь. Благодаря проведению ИФА можно выявить присутствие не самих патогенных агентов, а антител к ним – иммуноглобулинов G и М. Метод обладает достаточно высокой точностью. Он позволяет оценить остроту процесса, а по индексу авидности – давность заболевания.
- РИФ (реакция иммунофлюоресценции). В ходе проведения исследования биоматериал (мазок слизи цервикального канала и влагалища) обрабатывают особыми флуоресцентными веществами, после чего оценивают полученный результат с помощью люминесцентного микроскопа.
Мнение эксперта
Выбор оптимального метода исследования всегда должен оставаться за врачом. Неподготовленная пациентка не в состоянии самостоятельно выбрать тип анализа, обратившись непосредственно в лабораторию.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
Симптомы и признаки ановуляции
Самым явным признаком ановуляции у женщин медики считают нерегулярный менструальный цикл или полное отсутствие менструаций (аменорею). Иногда на фоне отсутствия месячных возникают нерегулярные маточные кровотечения.
Отсутствие выхода яйцеклетки из яичника приводит к невозможности ее встречи со сперматозоидом, т.е. женщина не может забеременеть. Бесплодие — еще один признак ановуляции.
Для самой частой причины ановуляторных циклов — СПКЯ, кроме нарушения цикла, характерны:
- лишний вес (ожирение по типу “яблока”)
- избыточный рост волос на теле
- акне (прыщи) или повышенная жирность кожи
- нарушение толерантности к глюкозе
- поредение волос на голове.
Рекомендации
Помочь устранить признаки раздражения и воспаления способны специальные увлажняющие и восстанавливающие средства, которые оказывают разностороннее лечебное действие на слизистую влагалища:
- они способствуют увлажнению слизистой оболочки влагалища, что позволит сгладить проявления жжения, зуда или раздражения, вызванного неинфекционными причинами;
- снимают воспаление, которое может проявиться из-за агрессивного развития микроорганизмов или же чрезмерной сухости;
- помогают восстановить нормальный баланс микрофлоры влагалища, нарушенный в результате гормональных сбоев или приема антибиотиков;
- препятствуют возникновению симптомов зуда и жжения после полового акта, в случае если ранее таковые имели место.
Для устранения зуда после полового акта рекомендуем воспользоваться интимными гелями Гинокомфорт – увлажняющим или восстанавливающим (в зависимости от причины возникновения проблемы). Средства были созданы специалистами фармацевтической компании ВЕРТЕКС, имеют необходимые документы и сертификаты, а также прошли клинические исследования под руководством Игнатовского А.В. и Соколовского Е.В. Апробация средств доказала их высокую эффективность и безопасность для здоровья.
Как правило, увлажняющие и восстанавливающие средства для женского интимного здоровья могут применяться ежедневно. Такие препараты станут отличной профилактикой проблем в интимной зоне, конечно, при отсутствии серьезных инфекционных заболеваний. В таком случае рекомендовано срочное обращение к опытному гинекологу.
Методы определения
Есть и другие способы, по которым можно в домашних условиях самостоятельно определить день овуляции. Они основаны на физических и химических изменениях в организме или математическом расчете.
Календарный метод
Самый простой, но наименее точный способ, учитывающий периодичность менструального цикла. Поскольку известно, что овуляция происходит в середине менструального цикла, нужно просто проследить, как долго он у вас длиться. Расчет ведется от первого дня менструации до ее повторного появления. Затем полученное число делят на два и получают день цикла, в который должен произойти выход яйцеклетки. Так, при 28-дневном цикле днем наиболее благоприятным для зачатия будет 14-й от начала месячных. Метод не обладает высокой точностью, особенно когда цикл нестабильный.
Измерение базальной температуры
Ее измеряют ежедневно, не вставая с постели, в прямой кишке или ротовой полости. Из полученных данных составляют график. Повышение базальной температуры происходит из-за воздействия прогестерона на центр терморегуляции в головном мозге. Обычно в день овуляции она снижается на 0,4–0,6 градуса, затем повышается и остается такой до наступления месячных. Поэтому нужно в течение нескольких месяцев записывать температуру, чтобы точнее определить, в какой день цикла наступит овуляция. Метод более точный, чем календарный, но не подходит для тех, у кого месячные наступают нерегулярно.
Тесты на овуляцию
Их действие основано на определении лютеинизирующего гормона в моче. Небольшое количество лютеинизирующего гормона всегда содержится в крови и поступает в мочу. Его выброс в большом количестве вызывает разрыв фолликула. Поэтому, если женщина будет использовать тесты регулярно, можно довольно точно определить этот момент. Начинать проверку следует, отсчитав 17 дней от дня предстоящей менструации. При нерегулярных месячных в расчет берут данные самого короткого цикла. Тестирование проводят 2 раза в день, утром и вечером, желательно в одно и то же время. Тесты достаточно точно показывают уровень лютеинизирующего гормона, если использовать их строго соблюдая инструкцию, поэтому эту методику используют и в медицинских учреждениях.
Ультразвуковая диагностика
В гинекологических и репродуктивных клиниках при планировании беременности, диагностике и лечении бесплодия, основным методом, позволяющим определить время овуляции, является ультразвуковая диагностика. УЗИ обычно проводят трансвлагалищным способом. При этом можно наиболее хорошо рассмотреть яичники и созревающие в них фолликулы.
Это абсолютно безопасное и информативное исследование, не требующее особой подготовки. Хотя для улучшения визуализации врачи советуют в течение 2—3 дней до него ограничить употребление в пищу газообразующих продуктов.
При диагностике бесплодия, обычно используют фолликулометрию. Это метод наблюдения за развитием фолликулов (фолликулогенез). При определении дня овуляции первое исследование проводят на 7 день с начала цикла. Затем его повторяют каждые 2–3 дня.
На УЗИ фолликул считают созревшим при достижении величины 20–23 мм. Это указывает, что разрыв фолликула может произойти со дня на день. При УЗ-сканировании также можно обнаружить признаки произошедшей овуляции.
К ним относятся:
- Отсутствие доминантного фолликула, который наблюдался до этого на предыдущих исследованиях.
- Появление свободной жидкости в брюшной полости.
Выявление признаков произошедшей менструации бывает необходимо для подтверждения того, что менструальный цикл овуляторный
Это имеет прогностически важное значение для установления причин бесплодия. Один из недостатков этой методики – это необходимость посещать клинику для проведения обследования
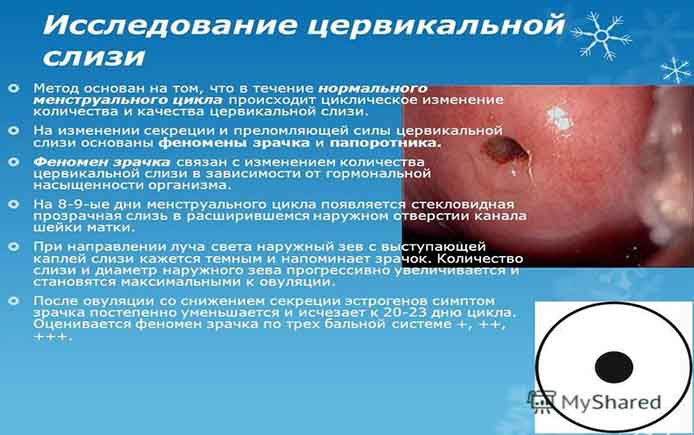
Опытный врач гинеколог-репродуктолог может определить овуляторные дни также во время гинекологического осмотра, по изменениям, происходящим с шейкой матки. В норме после окончания месячных она плотная на ощупь, цервикальный канал сужен. В предовуляторные дни, когда организм готовится к возможному зачатию, содержимое цервикального канала разжижается и выходит в виде слизистой пробки. Сама шейка под действием растущего уровня прогестерона становиться мягче. Наблюдается так называемый эффект зрачка.
Эти методы применяются при лечении бесплодия, стимуляции овуляции медикаментозными средствами.
Виды цистита
- Геморрагический. Сопровождается выделением мочи, имеющей неприятный запах. Не исключено наличие кровянистых выделений.
- Интерстициальный. Имеет инфекционную природу. Характеризуется наличием выраженного дискомфорта при наполнении и опорожнении мочевого пузыря. Воспалительный процесс затрагивает не только слизистую оболочку, но и подслизистые структуры.
- Лучевой. Возникает в качестве осложнения облучения. Сопровождается повреждением слизистой оболочки.
- Половой. Развивается по причине изменения микрофлоры после незащищенных половых актов. Венерологический спровоцирован заболеваниями, которые передаются половым путем.
- Посткоитальный. Развивается при проникновении инфекции в уретру и мочевой пузырь. Среди возбудителей следует выделить микоплазму, кишечную палочку и пр.
- Шеечный. Отличается воспалением шейки мочевого пузыря. Сопровождается недержанием мочи и другими характерными признаками патологического процесса.
- Гиперкальцеурический. Развивается при нарушении обменных процессов в организме, преимущественно тогда, когда почками происходит выделение кристаллов кальциевой соли.
- Химический. Возникает на фоне интоксикации. Данный вид заболевания встречается крайне редко.
- Аллергический. Может быть спровоцирован медикаментозными препаратами, продуктами питания, косметическими средствами и бытовой химией.
- Паразитарный. Заболевание развивается на фоне глистных инвазий.
Как рассчитать овуляцию
Календарь овуляции
Наиболее простой метод, который доступен при любых обстоятельствах, это расчет в соответствии с длительностью менструального цикла. Для этого от количества дней ее длительности отнимают число 16.
Пример расчета: длительность цикла составляет 28 дней. Это означает, что наиболее вероятным днем начала овуляции является 12-й день цикла, а период благоприятный для зачатия 12-18. При длительности цикла 32 дня, овуляцию следует ожидать на 16-й день цикла, а благоприятный период длится с 16-го по 22-й день.
Многие женщины предпочитают пользоваться онлайн калькулятором определения овуляции, расположенном в начале статьи. Для расчета в нем указывают дату начала последнего менструального цикла.
Календарь овуляции – это наиболее доступный метод, но он «работает» только при условии регулярности менструального цикла. У женщин, чей цикл по длительности не является постоянным, определить начало овуляции только при помощи календаря, очень сложно.
Измерение базальной температуры
Базальную температуру измеряют в прямой кишке. Она зависит от изменений гормонального фона, поэтому показатели ректальной температуры могут использоваться для получения информации.
Процедуру измерения температуры нужно проводить сразу после пробуждения, не вставая с постели. Лучшее время – с 6.00 до 7.00. Для измерения нужно пользоваться обычным ртутным градусником, он более точен.
Если в норме базальная температура не превышает 36,9-37 С, то в период разрыва фолликула и выхода яйцеклетки в маточную трубу наблюдается повышение до 37,2-37,5 С. Повышение температуры указывает на благоприятное время для зачатия.
Следует отметить, что данный метод будет информативным только при условии ежедневного измерения температуры в течение как минимум, двух-трех циклов. Это позволит установить закономерности любых изменений.
Правила измерения:
- измерять температуру нужно в одно и то же время, допустимый разрыв во времени не должен быть более получаса;
- процедуру проводят только в положении лежа, не вставая с постели, поэтому градусник нужно приготовить накануне;
- следить за продолжительностью сна – она должна быть не менее 7-8 часов;
- все показатели записывать сразу после измерения, вести график на миллиметровой бумаге;
- отмечать события, которые могли повлиять на точность показателей – плохое самочувствие, поздний отход ко сну, прием алкоголя, смена места жительства, стресс.
Сравнение результатов колебания температуры в разные менструальные циклы позволит максимально точно определить день овуляции.
Фолликулометрия
Это наиболее достоверный и точный метод определения сроков созревания фолликула. Он основан на ультразвуковом наблюдении за функционированием яичников. Исследование позволяет определить состояние матки и придатков, оценить изменения эндометрия, проследить за созреванием фолликула в динамике.
Показания к назначению фолликулометрии:
- необходимость определения причин нерегулярности менструального цикла;
- период перед проведением экстрокорпорального оплодотворения;
- подозрение на наличие миомы матки или кисты яичника;
- бесплодие;
- необходимость наблюдения за гормональным фоном.
На выбор дня проведения диагностической процедуры влияет продолжительность менструального цикла. При 28-дневном цикле ее проводят на 9-й день, при 32-дневном – на 12-13-й.
Процедура проведения фолликулометрии требует специальной подготовки. За несколько дней женщине нужно отказаться от курения и алкоголя, исключить из рациона жирную и копченую пищу, а также черный хлеб, капусту, блюда из бобовых культур. Ограничения в диете призваны снизить риск газообразования, который затруднит анализ фолликулов.
Расшифровку фолликулометрии проводит врач. Ее результаты позволяют оценить общее состояние репродуктивной системы и степень вероятности успешного зачатия и рождения ребенка.
Тесты на овуляцию
Для определения овуляции можно также пользоваться готовыми тестами, которые продаются в аптеке. Их действие основано на чувствительности к определенному гормону, который начинает усиленно вырабатываться в период созревания и выхода яйцеклетки. Тесты бывают одноразовыми и многоразовыми, правила их использования подробно указаны в инструкции.