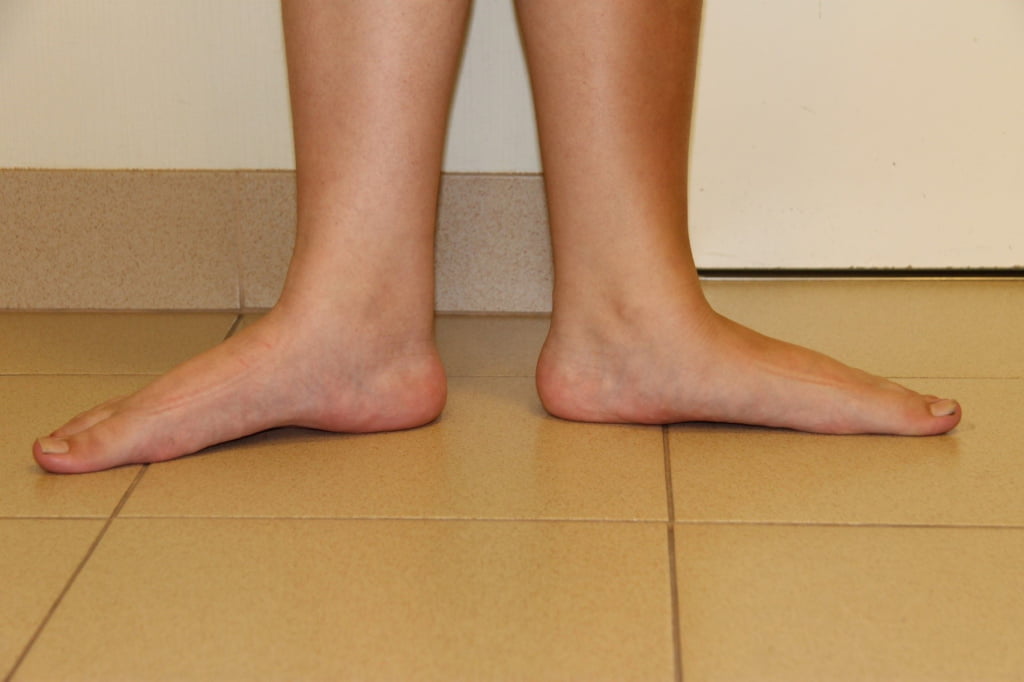
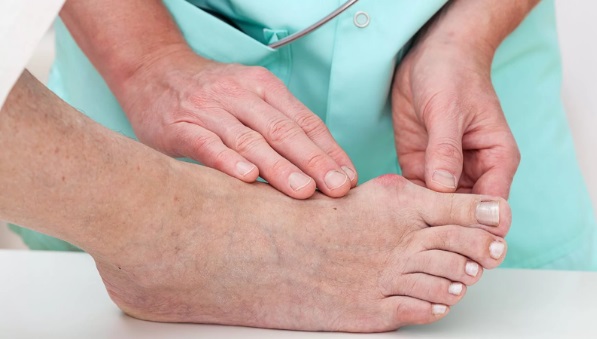
Бурсит большого пальца стопы
Содержание:
- Симптомы
- Из-за чего возникают психосоматические заболевания
- Доброкачественные новообразования кожи
- Лечение артрита голеностопного сустава
- Как лечить шишки на ногах?
- Лечение косточек (шишек) на ногах
- Группы риска
- Наложение согревающего компресса
- Реабилитация после лазерного лечения вальгусной деформации стопы
- Хирургическое лечение
- Диагностика
- Наши врачи
- Лечение
- Профилактика
- Услуги ортопедии и травматологии в ЦЭЛТ
- Стадии образования узелков Гебердена на пальцах рук
Симптомы
Основные симптомы болезни Осгуда-Шляттера заболевания включают в себя:
- Боль, отек, и болезненность в области бугристости большеберцовой кости, чуть ниже коленной чашечки
- боли в коленях, которые усиливаются после физической активности особенно при такой как бег, прыжки и подъем по лестнице — и уменьшаются в покое
- напряженность окружающих мышц, особенно мышц бедра (четырехглавой мышцы)
Боли варьируют в зависимости от каждого индивида. У некоторых может быть только легкая боль при выполнении определенных видов деятельности, особенно при выполнение бега или прыжков. У других же боль может быть постоянной и изнурительной. Как правило, болезнь Осгуда-Шлаттера развивается только в одном колене, но иногда может иметь место в обоих коленях. Дискомфорт может быть длительностью от нескольких недель до нескольких месяцев и может повторяться, пока ребенок не перестает расти.
Из-за чего возникают психосоматические заболевания
Наиболее распространенной причиной возникновения психосоматических заболеваний являются внутренние конфликты. Человеку самостоятельно достаточно трудно их выявить и осознать. Например, ребенок с самого детства привык оправдывать ожидания своих родителей или учителей, но его собственные желания и потребности остаются неудовлетворенными. Все это приводит к тому, что внутреннее равновесие утрачивается, напряжение растет, отрицательные эмоции, не получившие должного выплеска, накапливаются. В таком состоянии даже незначительный стресс может привести к физическим нарушениям и спровоцировать, например, гипертонический криз или приступ бронхиальной астмы.
Но далеко не каждый стресс перетекает в психосоматику. Решающим фактором здесь являются не внешние обстоятельства, а реакция организма на них. Исследователями было установлено, что стрессовые ситуации бывают двух типов: эустресс (условно положительный) и дистресс (условно отрицательный). В первом случае организм реагирует активно, настраиваясь на борьбу, а во втором – пассивно. Вторая реакция не дает возможности адаптироваться к изменившимся условиям жизни, а лишь расходует внутренние ресурсы, вызывая болезни и недуги.
С каждым годом количество случаев возникновения психосоматических заболеваний увеличивается. Согласно статистике, у каждого второго пациента болезнь обусловлена именно психологическими проблемами. Даже вирусы не наносят такого разрушительного вреда организму, как подавленные эмоции и переживания.
Доброкачественные новообразования кожи
У доброкачественных новообразований обычно не нарушается способность к дифференцировке клеток. Т. е. они сохраняют свои первоначальные функции и по структуре схожи с нормальными клетками. Еще такие клетки медленно растут, могут давить на соседние ткани, но никогда в них не проникают.
Виды доброкачественных новообразований кожи:
- Атерома – опухоль сальной железы, которая образуется из-за ее закупорки. Чаще всего встречается там, где больше всего сальных желез: на шее, спине, голове, в паховой области.
- Гемангиома – сосудистая опухоль, которая образуется из клеток кровеносных сосудов. Имеет цвет от красного до синюшно-черного.
- Папиллома и бородавки. Образование в виде небольшого узелка или сосочка. Причина – вирус папилломы человека (ВПЧ). Обычно возникают на фоне стрессов, снижения иммунитета, вегетативных расстройств. Часто появляются в области подмышек, паховой зоне. Еще папилломы – самые распространенные новообразования кожи век.
- Лимфангиома – опухоль из стенок лимфатических сосудов, которая формируется еще внутри утробы. Внешне это небольшие образования с бугристой поверхностью синюшной или красно-бурой окраски.
- Липома – опухоль жировой прослойки («жировик»). Располагается в подкожном слое, чаще всего в области верхней части спины, плечевого пояса, наружной поверхности бедер. Опухоль безболезненная, мягкая и подвижная.
- Фиброма – образование из соединительной ткани. Чаще встречается у женщин молодого и среднего возраста. Выглядят как новообразование на коже в виде шарика, выступающего над ее поверхностью.
- Нейрофиброма – опухоль из клеток оболочек нервов. Внешне выглядит как плотный бугорок размером 0,1-2,3 см.
В отдельную группу новообразований относят невусы (родинки). Это новообразования кожи разного цвета: коричневого, красного, черного, фиолетового и пр. В большинстве случаев невус – это врожденный порок развития кожи. Но родинки могут появляться и в течение жизни, чаще всего под действием солнечного света. Невусы не имеют склонности к злокачественному перерождению, но в отдельных случаях это может происходить вследствие повреждения или травмы кожи на родинке.
Несмотря на отсутствие прямой опасности, все доброкачественные виды новообразований на коже лица, рук, ног и других частей тела требуют постоянного контроля. Необходимо следить, чтобы опухоли не разрастались, не увеличивались в размерах, не меняли цвет. В противном случае нужно обратиться к врачу.
Лечение артрита голеностопного сустава
Как лечить артрит голеностопного сустава у того или иного пациента, решает врач. Основной задачей лечения артрита голеностопного сустава является устранение болевого синдрома и подавление прогрессирования заболевания. Во время ремиссии проводится реабилитация для восстановления функции голеностопа и стопы.
Индивидуально подобранное комплексное лечение артритов стопы и голеностопа включает в себя медикаментозную терапию, различные виды немедикаментозного лечения и народные средства.
Медикаментозная терапия
Препараты для лечения артрита голеностопа
Подбор лекарственных препаратов зависит от клинической формы артрита суставов стопы и голеностопа, особенностей его течения, наличия у пациента сопутствующих заболеваний.
Для устранения болей, воспаления и отека назначают лекарственные препараты из группы нестероидных противовоспалительных средств – НПВС (Диклофенак, Нимесулид, Ибупрофен и др.). В зависимости от выраженности симптомов лекарство назначается в виде инъекций (уколов), таблеток для приема внутрь, ректальных суппозиториев (по эффективности свечи не уступают инъекционному методу), наружных средств (гелей, кремов, мазей – эмульгель Вольтарен, гель Пенталгин).
При выраженной отечности и болях, не устраняющихся НПВС, назначают глюкокортикостероидные гормоны (ГКС). Их вводят короткими интенсивными курсами, что приводит к быстрому устранению отечности. Часто растворы ГКС вводят непосредственно в суставную полость.
Болевой синдром значительно усиливается за счет мышечного спазма. Чтобы его устранить, назначают миорелаксанты (Мидокалм). Для улучшения обмена веществ в хрящевой ткани применяют хондропротекторы (Хондроксид, Терафлекс, Дона). А для активизации общего обмена – витамины и минералы.
Артрит суставов стопы и голеностопа, в основе которого лежит аутоиммунный процесс, лечат лекарствами, подавляющими активность иммунной системы. Это препараты базисной терапии (Метотрексат, Сульфасалазин, Лефлуномид), а также препараты из группы биологических агентов, в состав которых входят антитела и цитокины (ритуксимаб — Мабтера, Реддитукс).
Если причиной артрита суставов стопы и голеностопа является инфекция, назначают антибиотики.
Немедикаментозные методы
Лечение артрита голеностопного сустава немедикаментозными методами включает:
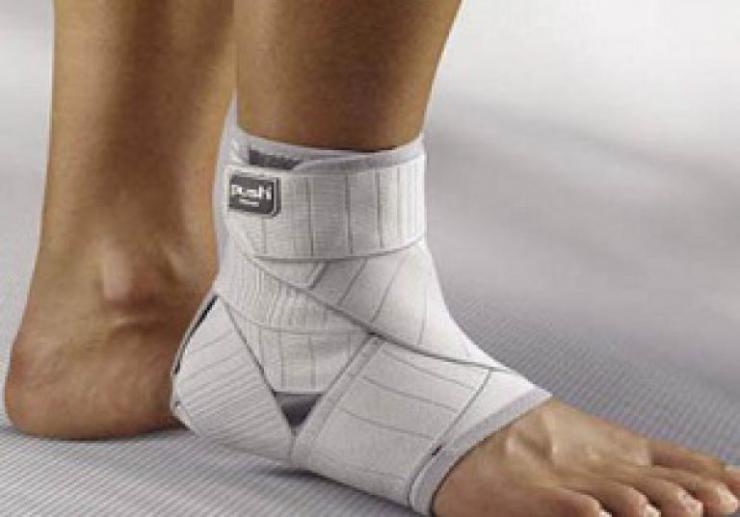
- Иммобилизацию голеностопа и стопы при выраженных воспалительных процессах. В настоящее время с этой целью чаще всего назначают ношение ортезов – ортопедических устройств, фиксирующих голеностоп и стопу в определенном положении. Ортез эффективно снижает нагрузку на голеностоп, устраняет его дополнительное травмирование при ходьбе. Все это способствует восстановлению функции конечности.
- Физиотерапевтические процедуры – включаются в сосав комплексного лечения артрита на любой стадии. Электрофорез с анальгетиками и ГКС хорошо устраняет отек и боль, лазеро- и магнитотерапия способствуют восстановлению суставной функции.
- Лечебная физкультура (ЛФК) – назначается при лечении артрита стопы и голеностопа сразу после устранения сильных болей и отека, предупреждает развитие анкилозов. Комплекс упражнений назначается врачом и осваивается под контролем инструктора ЛФК. Результатом систематического выполнения упражнений является восстановление функции голеностопа.
- Массаж проводится на стадии ремиссии, улучшает кровообращение, способствует восстановлению суставных тканей.
- Рефлексотерапия (иглоукалывание, моксотерапия, точечный массаж) – отлично снимают воспаление, боль, восстанавливают работу голеностопа и стопы.
Ортез для иммобилизации голеностопного сустава и упражнения ЛФК для лечения артрита голеностопа
Народные методы
Лечение артрита стопы и голеностопа народными методами может входить в состав комплексного лечения по назначению врача:
- растирание; взбить белок одного яйца, добавить по чайной ложке сухой горчицы (без горки) и камфорного масла, 2 чайных ложки водки; смешать, хранить в холодильнике, втирать в область голеностопа и стопы на ночь;
- обезболивающие компрессы; кору вяза высушить, измельчить в порошок, добавить немного воды для получения кашицеобразной массы, выложить на салфетку, приложить к голеностопу, сверху прикрыть полиэтиленом, утеплить и оставить на ночь;
- обезболивающая мазь; смешать в равных объемах высушенные и растертые в порошок листья черной смородины, траву донника, корень одуванчика; 10 г смеси смешать с 40 г вазелина и использовать как обезболивающую мазь.
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Как лечить шишки на ногах?
Ответить на заданный вопрос можно, учитывая стадию болезни. На начальных этапах развития заболевания может помочь банальная смена обуви, физиопроцедуры и лечение рецептами народной медицины. В более запущенной форме ко всему вышесказанному необходимо будет добавить корректирующие стельки, супинаторы, фиксаторы и межпальцевые валики из силикона.
Ну, а при тяжелых формах деформации помочь сможет только хирургический метод лечения. Здесь необходимо уточнить, что как стадию развития заболевания, так и способ его лечения, должен определять специалист после тщательной диагностики. Данной проблемой занимается врач-ортопед.
Если у вас есть симптомы описанные в этой статье, обязательно запишитесь на прием в нашу клинику.
Не занимайтесь самолечением! Даже самая маленькая проблема при неправильном лечении может значительно осложнить вашу жизнь.
Обращаясь к нам, вы можете быть уверены что:
- Получите качественную консультацию.
- Вас будут лечить врачи с многолетним опытом.
- Будет использоваться только современное оборудование и материалы.
- Вы можете получить медицинскую помощь в любой день недели. Мы работаем без выходных.
+7 (495) 120-60-89
Записаться на прием
Информация о статье
Название
Шишки на ногах
Описание
Народную поговорку «Волка ноги кормят» можно смело применить и к человеку. Именно ноги обеспечивают нам свободное передвижение в пространстве и способность
Автор
Опубликовал
Медцентрум
Логотип

Лечение косточек (шишек) на ногах
Консервативное лечение косточек и шишек на ногах – это, скорее, профилактика, призванная либо предупредить образование косточек и шишек либо притормозить процесс развития заболевания и не допустить его переход в запущенную стадию.
Программа коррекции подбирается врачом-ортопедом в зависимости от степени выраженности заболевания, пола и возраста, наличия сопутствующих заболеваний и индивидуальных показаний. Ношение специальных отводящих бандажей, индивидуальных ортопедических стелек, массаж, физиотерапия и другие консервативные методы, как правило, помогают только временно предотвратить прогресс заболевания.
Оперативное лечение «косточек» («шишек» на ногах) применяется в том случае, когда речь идет о выраженной стадии заболевания, а также, если консервативное лечение не принесло эффекта. Несомненным плюсом оперативного лечения является возможность полного решения проблемы на любой стадии заболевания.
В настоящее время существуют различные методы оперативного лечения hallus valgus. В каждом индивидуальном случае хирург-ортопед принимает решение на основании множества факторов – выраженности деформации, степени отклонения плюсневой кости и др.
После проведения операции гипс не накладывается, вместо этого пациенту требуется некоторое время пользоваться специальной послеоперационной обувью (туфли Барука). Длительность реабилитационного периода зависит от объема проведенной операции, возраста пациента, индивидуальных особенностей.
Группы риска
Большую часть пациентов с психосоматикой составляют люди, постоянно скрывающие от окружающих свои истинные эмоции. За внешним спокойствием меланхоликов скрываются настоящие эмоциональные бури. Это может стать началом развития какого-либо психосоматического заболевания.
Обычно склонность к развитию таких патологий можно заметить еще в детстве или юности. В этом возрасте психика крайне неустойчива, ребенок не в состоянии преодолеть стрессы собственными силами, а значит они оставят след на физическом состоянии. Некоторые люди могут долгое время жить и не задумываться о своих проблемах, диагностика в этом случае будет более сложной и продолжительной.
В качестве примера можно привести человека, страдающего алкогольной зависимостью. Чтобы излечиться от алкоголизма, ему нужно поверить в себя, как в личность. Эта проблема часто зарождается в детстве, если родители слишком много требовали от своего ребенка и постоянно завышали планку.
Доказана также причинно-следственная связь между другими болезнями и психологическими проблемами:
- Склонность к простудным заболеваниям возрастает в момент, когда у человека пониженное настроение и отсутствует интерес к жизни.
- Анемия возникает у пациентов, страшащихся неизвестности.
- ЛОР-заболевания развиваются у людей с пониженной коммуникабельностью, опасающихся высказывать свое мнение.
- Гастрит проявляется на фоне ощущения обреченности.
- Женское бесплодие появляется у тех дам, которые боятся самостоятельно принимать решения.
Неуверенность в своих силах и депрессивное состояние неизбежно сказывается на развитии психосоматических патологий.
Наложение согревающего компресса
Компресс — лечебная многослойная повязка.
Действие — вызывает расширение кровеносных сосудов и увеличивает кровообращение в тканях (болеутоляющее и рассасывающее действие). Применяется при
местных воспалительных процессы на коже.
Противопоказания — лихорадка, повреждения на коже, аллергические или гнойничковые высыпания; нельзя накладывать компресс на смазанную йодом кожу (возможен ожог).
Как сделать компресс?
Компрессная бумага, вата, бинт, этиловый спирт 45% (салициловый или камфорный), ножницы.
Техника выполнение компресса:
Читайте еще на эту тему
Правильно выбираем иглу и шприц
Подготовка к инъекции
Подкожные инъекции
Внутримышечные инъекции
Внутривенные инъекции
Меры предосторожности при возможном контакте с биологическими жидкостями
Постинъекционные осложнения
- вымойте и высушите руки;
- осмотрите кожные покровы на месте постановки
компресса; - приготовьте три слоя компресса, соответствующие
области применения: влажный слой — 6—8 слоев марли; изолирующий — компрессная бумага или полиэтилен, перекрывающий влажный слой на 1,5—2 см;
утепляющий — вата толщиной 2—3 см, перекрывает
все предыдущие слои на 1,5—2 см; - сложите слои: внизу — вата, затем — компресс
ная бумага; - разведите спирт водой, подогрейте лекарственный
раствор, поместив его в емкость с водой 38—39 С - смочите в растворе марлю, слегка отожмите ее и
положите сверху компрессной бумаги; - все слои компресса положите на нужный участок
тела и зафиксируйте, бинтом, чтобы компресс плотно
прилегал к коже; - зафиксируйте время — 6—8 часов;
- вымойте и высушите руки;
- через 1,5—2 часа проведите контроль правильности постановки компресса пальцем, не нарушая плотности наложения повязки (марля должна быть влажной).
Реабилитация после лазерного лечения вальгусной деформации стопы
При применении высокотравматичной классической методики проведения хирургического вмешательства, пациента ожидает длительное восстановление, временная потеря трудоспособности, использование костылей и т.д.
Лазерная коррекция же гарантирует быструю реабилитацию, без осложнений и сложного комплекса восстановительных процедур. Уже на второй день после удаления косточки пациент сможет сам вставать с кровати и самостоятельно передвигаться без костылей и других специальных приспособлений. На 11-12 день будут сняты косметические швы с раны.
Ходить в обуви без каблука пациент сможет уже через 2-3 недели, а спустя три месяца специалисты позволяют вернуться к обуви с каблуком.
Хирургическое лечение
Если все консервативные меры оказываются не эффективными, то принимается решение об оперативном лечении. В настоящее время, существует более 100 оперативных методик по лечению Hallus valgus.Основные задачи при хирургическом лечении следующие :
- удалить бурсит большого пальца стопы
- реконструировать кости, из которых состоит большой палец ноги
- уравновесить мышцы вокруг сустава так, чтобы не было рецидива деформация
Удаление «нароста»
В некоторых умеренных случаях формирования бурсита большого пальца стопы, при операции может быть удален только нарост на сумке сустава. Эта операция, выполняется через маленький разрез на стороне ноги в области бурсита большого пальца стопы. Как только кожа разрезана удаляется нарост с помощью специального хирургического долота. Кость выравнивается и разрез кожи ушивают маленькими швами.
Более вероятно, что реконструкция большого пальца ноги также будет необходима. Главное решение, которое должно быть принято, состоит в том, надо ли разрезать метатарзальную кость и также ее реконструировать . Для решения этого вопроса имеет значение угол между первой метатарзальной и второй костью.Нормальный угол — приблизительно девять или десять градусов. Если угол будет 13 градусов или больше, то скорее всего необходимо разрезать и реконструировать метатарзальную кость. Когда хирург разрезает и производит репозицию кости, то это называется остеотомией. Есть два основных метода, используемых, чтобы выполнить остеотомию и реконструкцию первой метатарзальной кости..
Дистальная Остеотомия
В некоторых случаях дистальный конец кости разрезается и перемещается в латерально (это называется дистальной остеотомией). Это позволяет эффективно уменьшить угол между первыми и вторыми метатарзальными костями. Этот тип операции обычно требует одного или двух маленьких разрезов в ноге. Как только хирург достигает удовлетворительного положения костей, остеотомия сопрождается фиксацией костей с помощью металлических булавок .После операции и заживления булавки удаляются( обычно их удаляют через 3-6 недель после операции).
Прокимальная остеотомия
В других же ситуациях, первая метатарзальная кость разрезается в проксимальном конце кости. Этот тип операции обычно требует двух или трех маленьких разрезов в ноге. Как только кожа разрезана , хирург выполняет остеотомию. Кость подвергается реконструкции и фиксируется на время металлическими булавками. Эта операция тоже уменьшает угол между метатарзальными костями.Кроме того, производится релизинг сухожилия мышцы, приводящей большой палец стопы. Поэтому, после операции надевается специальный бандаж.
Реабилитация после операции
Необходимо в среднем 8 недель для того, чтобы произошло заживление мягких тканей и костей. Ногу на этот период лучше поместить в обувь с с деревянной подошвой или специальный бандаж для того, чтобы исключить травматизацию оперированных тканей и дать возможность нормальной регенерации. Непосредственно после операции могут понадобиться костыли.
Диагностика
Для выявления шипа на пяточной кости применяется рентгенография. Если шпора имеется, то на снимке она хорошо видна.
В ходе консультации специалист проводит пальпацию и сдавливание для определения локализации шипа и болевого синдрома. Далее проводится рентген, который со 100% точностью определяет шип на пяточном бугре. На раннем стадии шип имеет круглую форму и длину несколько миллиметров. Несмотря на это, он провоцирует сильнейшую боль даже в спокойном состоянии.
При первых же подозрениях на рост пяточной шпоры нужно выполнить диагностику, так как со временем она вырастает до 1,1 см. Диагностика требуется из-за того, что патология не всегда сопровождается болью и дискомфортом и часто протекает бессимптомно.
Наши врачи
Зубиков Владимир Сергеевич
Врач травматолог-ортопед, доктор медицинских наук, врач высшей категории, профессор
Стаж 44 года
Записаться на прием
Третьяков Антон Александрович
Врач травматолог-ортопед
Стаж 8 лет
Записаться на прием
Самиленко Игорь Григорьевич
Врач травматолог — ортопед, врач высшей категории
Стаж 24 года
Записаться на прием
Полтавский Дмитрий Ильич
Врач травматолог-ортопед
Стаж 28 лет
Записаться на прием
Марина Виталий Семенович
Врач травматолог-ортопед, заведующий службой малоинвазивной травматологии и ортопедии
Стаж 36 лет
Записаться на прием
Лечение
Лечение пяточной шпоры можно проводить без операции. Врач делает следующие назначения:
- Покой. Необходимо на время исключить нагрузки на пораженную ногу.
- Использование ортопедической коррекции (стельки, специальная обувь).
- Физиотерапевтические процедуры.
- Лечение при помощи ультразвука (ударно-волновая терапия).
- Санаторно-курортное лечение: лечебные грязи, минеральные ванны.
- Локальное применение глюкокортикоидов – препаратов на основе гормонов коры надпочечников, которые обладают мощной способностью подавлять воспалительные реакции и боль.
Во многих случаях эти методы помогают справиться с заболеванием.
Для достижения результата нужно полностью пройти курс процедур, назначенный врачом. Обычно это 15 сеансов длиной до 20-25 минут. Физиопроцедуры не вызывают неприятных ощущений. На сегодняшний день используется 5 методов консервативного лечения:
- Ударно-волновая терапия – позволяет снизить чувствительность и избавиться от боли, а также увеличить прочность связок и сухожилий. Со временем шип рассасывается и устраняется воспалительный процесс.
- Рентгенотерапия – устраняет болевой синдром из-за локального блокирования нервных окончаний в пораженной зоне. Используется рентген с низкой радиацией в целях безопасности.
- Магнитно-резонансная терапия – улучшает кровоснабжение, устраняет воспаление и приводит к рассасыванию отечности.
- Лазерная терапия – специалист при помощи лазера через эпидермис воздействует на воспаленную область, что приводит к улучшению циркуляции крови, устранению отека и болевых ощущений.
- Фонофорез – включает в себя комплексное воздействие противовоспалительного препарата и ультразвука. Это позволяет улучшить транспортировку гормонального препарата в ткани и достичь заметного улучшения уже после первого сеанса.
Только при полном отсутствии результата спустя полгода лечения назначается операция, во время которой шип удаляется.
Профилактика
Чтобы не допустить развития заболевания, нужно следовать 7 правилам:
- Носите только удобную обувь из натуральных материалов, которая подобрана по размеру и не вызывает неприятных ощущений.
- Нормализуйте рацион и пейте достаточное количество воды. Сбалансированное питание поможет избежать лишнего веса и отложения солей.
- Делайте массаж стоп и тонизирующие ванночки после тяжелого рабочего дня или тренировок в спортзале.
- Лечите заболевания на раннем этапе. Ревматизм, венерические инфекции, подагра, сахарный диабет, артрит – все это увеличивает вероятность развития пяточной шпоры. Поэтому регулярно проходите диагностику и своевременно начинайте лечение.
- Занимайтесь спортом, чтобы укреплять связки и сухожилия, а также нормализовать кровоток в тканях. Отличный результат наблюдается при плавании и беге.
- Избегайте травм стоп и пяток. После сильных ударов и при появлении болевого синдрома сразу же обратитесь к для проведения диагностики.
- При несбалансированном питании рекомендуется употребление витаминно-минерального комплекса.
Услуги ортопедии и травматологии в ЦЭЛТ
| Название услуги | Цена в рублях |
|---|---|
| Прием врача хирургического профиля (первичный, для комплексных программ) | 2 700 |
| Рентгенография костей и суставов конечностей | 2 200 |
- Натоптыши
- Повреждения плечевого сустава
Стадии образования узелков Гебердена на пальцах рук
Диагностировать стадию формирования узелков Бушара “на глаз” достаточно сложно — ориентироваться можно только на размер остеофитов. Также на ранних этапах может ощущаться зуд и жжение в области пораженных суставов.
Точнее всего установить стадию разрастания узелков можно при помощи рентгеноскопии:
- на 1-й стадии на снимке видны небольшие остеофиты;
- на 2-й стадии остеофиты начинают частично перекрывать суставную щель, вызывая ее сужение, появляются “линии” субхондрального склероза;
- на 3-й стадии заметны большие остеофиты и значительное сужение просвета в суставе;
- крупные остеофиты практически полностью закрывают суставную щель, деформируют головки костей, делая их плоскими.
Изменения в составе крови, мочи отсутствуют на любой стадии.