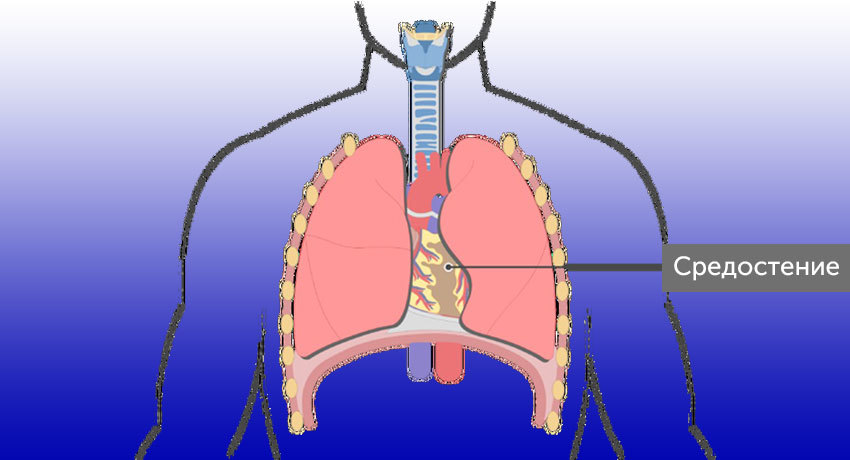
Опухоли средостения
Содержание:
- Клетчаточные пространства переднего средостения
- Операции при новообразованиях вилочковой железы
- Симптомы опухолей слюнных желез
- Методы диагностики
- Клетчаточные пространства заднего средостения
- Диагноз
- Когда необходимо обратиться к врачу
- Online-консультации врачей
- Лимфома – что это такое?
- Стадии лимфомы
- Методы лечения
- Другие заболевания из группы Онкологические заболевания:
- Другие заболевания из группы Онкологические заболевания:
- Лечение Тимомы:
- Течение заболевания у пожилых
Клетчаточные пространства переднего средостения
Фасциальный футляр
вилочковой железы или замещающей ее жировой
ткани (corpusadiposumretrosternale) располагается в переднем средостении наиболее
поверхностно. Футляр образован тонкой фасцией, через которую обычно
просвечивает вещество железы. Фасциальный футляр тонкими фасциальными отрогами
связан с перикардом, медиастинальной плеврой и фасциальными влагалищами крупных
сосудов. Верхние фасциальные отроги хорошо выражены и включают кровеносные
сосуды железы. Фасциальный футляр вилочковой железы занимает верхнее
межплевральное поле, величина и форма которого зависят от типа строения грудной
клетки.
Верхнее и нижнее
межплевральные поля имеют вид треугольников, обращенных друг к другу вершинами.
Нижнее межплевральное поле, расположенное книзу от IV ребра, варьирует в своих
размерах и чаще располагается влево от средней линии. Величина и форма его
зависят от величины сердца: при большом и поперечно расположенном сердце нижнее
межплевральное поле соответствует всему телу грудины на протяжении IV, V и VI
межреберий; при вертикальном расположении небольшого сердца оно занимает
небольшой участок нижнего конца грудины.
В пределах этого поля
передняя стенка перикарда прилежит к рет-ростернальной фасции и между фиброзным
слоем перикарда и этой фасцией образуются фиброзные отроги, описанные как
связки перикарда.
Наряду с типом строения
грудной клетки для определения формы и величины верхнего и нижнего
межплевральных клетчаточных пространств имеет значение также общее развитие
жировой клетчатки у человека. Даже на месте максимального сближения плевральных
мешков на уровне III ребер межплевральный промежуток достигает 2-2.5 см при
толщине подкожного жира 1.5-2 см. При истощении человека плевральные мешки
соприкасаются, а при резком истощении заходят друг на друга. В соответствии с
указанными фактами меняются форма и величина межплевральных полей, что имеет
большое практическое значение при оперативном доступе к сердцу и крупным
сосудам переднего средостения.
В верхней части переднего
средостения вокруг крупных сосудов образуются фасциальные футляры,
являющиеся продолжением фиброзного слоя перикарда. В таком же фасциальном
футляре находится внеперикардиальная часть артериального (боталлова) протока.
Кнаружи от фасциальных
футляров крупных сосудов находится жировая клетчатка переднего средостения,
которая сопровождает эти сосуды и в корень легкого.
Клетчатка переднего
средостения окружает трахею и бронхи,
образуя околотрахеальное пространство. Нижнюю границу околотрахеального
клетчаточного пространства образует фасциальный футляр дуги аорты и корень
легкого. Околотрахеальное клетчаточное пространство замкнуто на уровне дуги
аорты.
Книзу от обоих бронхов
имеется фасциально-клетчаточная щель, заполненная жировой клетчаткой и
трахеобронхиальными лимфатическими узлами.
В околотрахеальном
клетчаточном пространстве, помимо кровеносных сосудов, лимфатических узлов,
ветвей блуждающего и симпатического нервов, находятся внеорганные нервные
сплетения.
Фасциально-клетчаточный
аппарат корня легкого представлен
фасциальными футлярами легочных сосудов и бронхов, окруженных почти на всем
протяжении листками висцеральной плевры. Кроме того, в плеврально-фасциальный
футляр корня легкого включены передние и задние лимфатические узлы и нервные
сплетения.
С передней и задней
поверхности корня легкого плевральные листки спускаются книзу и прикрепляются к
диафрагмальной фасции на границе мышечной и сухожильной части диафрагмы.
Сформированные таким образом легочные связки (lig.
pulmonale) заполняют все щелевидное пространство от корня легкого до
диафрагмы и натянуты между внутренним краем нижней доли легкого и средостением.
В ряде случаев волокна легочной связки переходят в адвентицию нижней полой вены
и в фасциальный футляр пищевода. В рыхлой клетчатке между листками легочной
связки находятся нижняя легочная вена, отстоящая от других компонентов корня
легкого на 2-3 см (до 6), и нижние лимфатические узлы.
Клетчатка переднего
средостения не переходит в заднее средостение, так как они отделены друг от
друга хорошо выраженными фасциальными образованиями.
Операции при новообразованиях вилочковой железы
При доброкачественных новообразованиях тимуса хирургическое удаление опухоли обычно показано в качестве единственного метода лечения
Важно иссечь не только полностью вилочковую железу, но и окружающую ее клетчатку, близлежащие лимфатические узлы. Хирург должен обнаружить «ножку» опухоли, поднимающуюся на шею, и пересечь ее максимально высоко
Такой объем операции предусмотрен для того, чтобы в организме не осталось мелких тимом, способных привести к рецидиву в будущем.
При злокачественных опухолях тимуса без признаков распространения в соседние органы и лимфатические узлы выполняют операцию, во время которой, помимо вилочковой железы, удаляют всю клетчатку средостения и регионарные лимфоузлы. Иногда выполняют резекцию диафрагмального нерва, перикарда, кровеносных сосудов, легкого — если есть подозрение, что в них вторглась опухоль. Если на момент диагностики уже имеется инвазия в органы средостения, лечение начинают с химиотерапии и/или лучевой терапии. Они уменьшают размеры новообразования и делают его резектабельным. При этом операция имеет некоторые технические особенности из-зарубцово-склеротических изменений в тканях средостения.
При нерезектабельных злокачественных опухолях вилочковой железы и при опухолях с метастазами проводят лучевую терапию и химиотерапию.
Показания к адъювантной (после операции) лучевой терапии и химиолучевой терапии:
- Прорастание опухолевой ткани в капсулу.
- Позитивный край резекции: при исследовании удаленных тканей под микроскопом рядом с линией разреза обнаружены опухолевые клетки — это означает, что часть их могла остаться в организме.
- Макроскопическая (заметная без микроскопа) остаточная опухоль.
- По результатам гистологического исследования удаленного новообразования диагностирована карцинома тимуса. Эта опухоль агрессивна и более склонна к рецидивированию.
Симптомы опухолей слюнных желез
Доброкачественные опухоли
Из доброкачественных опухолей слюнной железы чаще всего встречается смешанная опухоль, или полиморфная аденома. В основном она располагается в околоушной железе, хотя может поразить и подъязычную, поднижнечелюстную и малые железы в щечной области. Растет опухоль очень медленно, несколько лет, и за долгий срок вполне может достигнуть значительных размеров, став причиной асимметрии лица. Боли при полиморфной аденоме не бывает, парез лицевого нерва отсутствует. В 6% случаев есть вероятность малингизации аденомы, а после удаления она иногда рецидивирует.
Еще одна доброкачественная опухоль – это мономорфная аденома, чаще всего локализующаяся не в самих слюнных железах, а в их выводных протоках. Клинически она протекает как полиморфная аденома.
Из эпителиальных опухолей еще встречаются аденолимфомы, поражающие обычно околоушную слюнную железу и непременно сопровождающиеся реактивным воспалением.
Иногда в слюнных железах развиваются не эпителиальные, а соединительнотканные опухоли, однако это случается намного реже. В детстве это в основном ангиомы: гемангиомы и лимфангиомы. В любом возрасте встречаются липомы и невриномы. Неврогенные опухоли обычно развиваются в околоушных слюнных железах, так как они исходят из ветвей лицевых нервов.
Опухоль слюнной железы
Если опухоль принадлежит к глоточному отростку околоушной железы, то возможен тризм, оталгия и дисфагия.
Промежуточные опухоли
Ацинозноклеточные, мукоэпителиальные (мукоэпидермоидные) опухоли и цилиндромы характеризуются местно-деструирующим инфильтративным ростом, так что их относят к промежуточным новообразованиям. Из них цилиндромы обычно поражают малые слюнные железы, а остальные – околоушные слюнные железы.
Обычно промежуточные опухоли развиваются не слишком быстро, однако при определенных обстоятельствах приобретают все черты злокачественных опухолей, в том числе ускоренный рост, склонность к частым рецидивам и метастазирование в кости и легкие.
Злокачественные опухоли
Такие опухоли могут возникать первично, а могут развиваться их промежуточных и доброкачественных опухолей слюнных желез.
Злокачественные опухоли слюнных желез представлены саркомами и карциномами. Для них характерно очень быстрое увеличение в размерах и инфильтрация в расположенные рядом мягкие ткани (мышцы, слизистую и кожу). Иногда кожа над пораженной железой изъязвляется или краснеет. Для злокачественных опухолей характерен парез лицевого нерва, боли, отдаленные метастазы, увеличенные регионарные лимфоузлы и контрактура жевательных мышц.
Методы диагностики
Зачастую опухоль в средостении выявляют с помощью рентгенографии. Снимки в передней и боковой проекциях позволяют оценить размеры, форму и локализацию новообразования. Более подробную информацию помогает получить компьютерная томография (КТ) с внутривенным контрастированием. Ее применяют как стандартный уточняющий метод диагностики. Выполняют КТ грудной и брюшной полости, таза.
Магнитно-резонансная томография показана при больших размерах опухолей, подозрении на сосудистые образования и патологии крупных сосудов, увеличении лимфатических узлов, поражениях сердца. При подозрении на наличие очагов в головном мозге выполняют КТ или МРТ головы с контрастированием.
Трахеобронхоскопия (эндоскопическое исследование трахеи и бронхов) помогает выявить прорастание опухоли в дыхательные пути или их сдавление извне. Отдаленные метастазы и поражение лимфатических узлов можно выявить с помощью ультразвукового исследования.
Наиболее современный и эффективный метод выявления метастазов злокачественных опухолей — ПЭТ/КТ. Во время позитронно-эмиссионной томографии пациенту внутривенно вводят специальный радиофармпрепарат и выполняют снимки с помощью ПЭТ-сканера. Препарат накапливается в опухолевых очагах и контрастирует их на снимках. С помощью ПЭТ/КТ можно сразу «просканировать» весь организм на наличие метастазов.
При подозрении на метастазы в костях выполняют остеосцинтиграфию. Это исследование также предполагает применение радиофармпрепаратов.
Обследование при опухолях средостения обязательно включает проведение биопсии. Врач должен получить образец ткани патологического образования для исследования в лаборатории. Забор материала можно провести разными способами:
- Пункционную биопсию проводят с помощью иглы. В зависимости от локализации, ее можно выполнить через грудную стенку под контролем КТ или УЗИ (трансторакально — точность диагностики достигает 70–95%), во время эндоскопических процедур: трансбронхиально (через стенку бронха), трансэзофагеально (через стенку пищевода).
- Во время бронхоскопии — специальным инструментом, если опухоль прорастает в стенку бронха.
- Во время медиастиноскопии — эндоскопического исследования средостения через разрез в яремной выемке (над грудиной) или в промежутке между вторым и третьим ребрами слева от грудины (операция Чемберлена).
В лаборатории проводят гистологическое, а также иммуногистохимическое исследование. Это помогает оценить характер образования и установить его гистологический тип.
В клинике Медицина 24/7 проводятся все современные виды диагностики. Наши врачи максимально оперативно установят точный диагноз и назначат наиболее эффективное лечение в соответствии с современными международными протоколами.

Клетчаточные пространства заднего средостения
Околопищеводное
клетчаточное пространство ограничено
спереди предпищеводной фасцией, сзади — позадипищеводной и с боков —
пристеночными (медиастинальными) фасциями. От пищевода к стенкам фасциального
ложа идут фасциальные отроги, в которых проходят кровеносные сосуды.
Околопищеводное пространство является продолжением ретровисцеральной клетчатки
шеи и локализуется в верхнем отделе между позвоночным столбом и пищеводом, а
ниже — между нисходящей частью дуги аорты и пищеводом. При этом клетчатка не
спускается ниже IX-Х грудных позвонков.
Прослеженные на голове и
шее боковые глоточно-позвоночные фасциальные отроги, отделяющие позадиглоточное
пространство от боковых, продолжаются и в грудную полость. Здесь они истончены
и прикрепляются слева к фасциальному футляру аорты, а справа — к
предпозвоночной фасции. В рыхлой клетчатке околопищеводного пространства
находится, кроме блуждающих нервов и их сплетений, венозное околопищеводное
сплетение.
Фасциальный футляр
нисходящей грудной аорты образован сзади
позадиаортальной фасцией, спереди — позадипищеводной, а по бокам —
медиастинальными отрогами пристеночной фасции. Здесь помещаются грудной
лимфатический проток и непарная вена, а ближе к диафрагме сюда же входят
полунепарная вена и большие чревные нервы. Выше, то есть в верхних отделах
грудной клетки, все эти образования имеют свои собственные фасциальные футляры
и окружены большим или меньшим количеством рыхлой или жировой клетчатки.
Наибольшее количество клетчатки встречается вокруг лимфатического протока и
непарной вены, наименьшее — вокруг симпатического ствола и чревных нервов.
Клетчатка вокруг грудного лимфатического протока и непарной вены пронизана
фасциальными отрогами, идущими от адвентиции этих образований к их фасциальным
футлярам. Особенно хорошо выражены отроги в околоаортальной клетчатке.
Диагноз
Ранняя диагностика М.— трудная задача. После тщательного изучения анамнеза и клин, картины необходимо прежде всего произвести рентгенол. исследование грудной клетки в разных проекциях (см. Полипозиционное исследование), томографию (см.). При перфорации полого органа средостения (пищевода, трахеи, бронхов и т. д.) в ряде случаев обязательно рентгенография с использованием контрастных веществ (см. Медиастинография). При этом обнаруживают затеки контрастного вещества в клетчатку средостения, затемнение и расширение тени соответствующего отдела средостения. При переднем М. на рентгенограмме отмечается смещение, а иногда и сдавление трахеи, наличие теней в переднем отделе средостения, можно обнаружить газовые пузыри, при заднем М.— сдавление пищевода, наличие теней в заднем отделе средостения
Важное значение в диагностике фиброзного М. имеет кавография (см.)
В некоторых случаях в диагностике помогают косвенные признаки М.— «сочувственный» одно- или двусторонний плеврит (см.), пиопневмоторакс (см.).
Для диагностики послеоперационных М. в комплексе методик необходимо использовать термометрию (см.) и термографию (см.) области грудины. Иногда может внести ясность трахеобронхоскопия (см. Бронхоскопия), эзофагоскопия (см.).
В первые сутки заболевания М. необходимо дифференцировать с пневмонией (см.), плевритом, перикардитом (см.), прободной язвой желудка (см. Язвенная болезнь), синдромом острого живота (см.).
Когда необходимо обратиться к врачу
Конечно, при возникновении усталости и некоторых других симптомов по отдельности не стоит сразу списывать это на появление онкологии. Необходимо сдать анализы для того, чтобы понять причину недомогания.
Перед сдачей анализов нужно подготовиться. Человек за сутки до всех процедур исключает алкоголь и табак. Желудок должен быть пустым. Время последнего приема пищи – не менее 12 ч. Запрещено пить чай, соки (натуральные и покупные), разжевывать жевательную резинку. Допускается только употребление воды.
Еще одно важное условие – перед процедурами нельзя волноваться. Иногда предотвратить абсолютно все факторы, провоцирующие стресс, сложно
Самой частой причиной беспокойства является ожидание плохого результата анализов.
Если человек принимает какие-либо препараты, об этом следует сообщить врачу.
Если диагноз все же подтвердился, то следующий, к кому направляется пациент – это врач-онколог. После осмотра назначается терапия, диета и прогнозы на выздоровление.
Online-консультации врачей
| Консультация психоневролога |
| Консультация андролога-уролога |
| Консультация пластического хирурга |
| Консультация сексолога |
| Консультация хирурга |
| Консультация психиатра |
| Консультация маммолога |
| Консультация педиатра-аллерголога |
| Консультация стоматолога |
| Консультация косметолога |
| Консультация доктора-УЗИ |
| Консультация онколога |
| Консультация специалиста по лечению за рубежом |
| Консультация аллерголога |
| Консультация инфекциониста |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Лимфома – что это такое?
Новообразования злокачественной этиологии, поражающие систему лимфатических структур и кроветворения, делятся на:
- Лейкозы (новообразования костного мозга);
- Лимфомы (новообразования лимфатической ткани).
Среди последних принято выделять:
- лимфомы Ходжкина, которые получили название «лимфогранулёматоз»;
- лимфосаркомы, которые называют неходжкинскими лимфомами.
Они различаются морфологической структурой, характеристиками и клинической картиной. Согласно медицинской статистике чаще всего лимфосаркомы поражают пациентов старше шестидесяти лет (на их долю приходится половина всех случаев), но способны развиться у лиц любого возраста. Пациенты мужского пола страдают от них почти в два раза чаще, чем женского. Последние годы гематологи отмечают увеличение числа заболевших лимфомой.
Стадии лимфомы
Стадии лимфомы – это этапы развития опухолевидных образований. Каждая стадия обладает рядом специфических характеристик, а именно: возраст новообразования, уровень распространения опухолевого процесса и степень поражения организма
Именно поэтому определение стадии очень важно для выбора наиболее действенной тактики лечения. В медицинской практике различают 4 стадии лимфомы
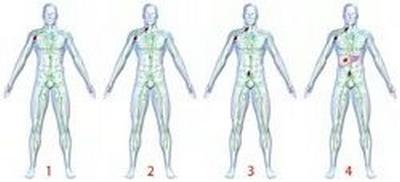
Первая, начальная стадия характеризуется поражением одного лимфатического узла или нескольких лимфоузлов, которые находятся в одной зоне (например, шейные лимфоузлы). Лимфома, которая начала свое развитие в органе (без поражения лимфоузла) – это также начальная стадия. Все лимфомы первой стадии являются локальными опухолями, то есть не имеют метастазов в другие органы, ткани.
Вторая стадия лимфомы определяется тогда, когда опухоль поражает 2 или больше лимфатических узлов, которые находятся по одну сторону от диафрагмы (мышцы, находящейся между грудной клеткой и брюшной полостью).
Лимфома третьей стадии – это вовлечение в патологический процесс 2 или более лимфатических узлов, расположенных по разную сторону от диафрагмы. К 3 стадии относятся лимфомы, поразившие одновременно селезенку и несколько лимфоузлов, расположенных с противоположных сторон по отношению к диафрагме.
Лимфома последней стадии относится к диссеминированной (массово распространенной) опухоли. О финальной стадии говорят в том случае, если опухолевый процесс затрагивает не один, а несколько органов, и при этом они находятся в отдалении от первичной локализации лимфомы.
Методы лечения
Лечение любой онкологии может быть долгим, и, к сожалению, оно пока не дает полной уверенности в выздоровлении человека. Лимфома это смертельная болезнь. Без своевременного лечения, игнорирования симптомов она прогрессирует, и в итоге наступает летальный исход. Также самолечение народными средствами могут сильно усугубить картину.
Выживаемость при лимфоме зависит от стадии заболевания, корректности проводимого лечения, возраста больного и состояния его иммунной системы. Достижение продолжительной (не менее 5 лет) ремиссии (затихание симптомов) возможно в тех случаях, когда опухоль диагностирована на первой или второй стадии, и факторы риска полностью отсутствуют.
В целом, согласно статистике, успешные результаты лечения достигают в среднем от 70 процентов (при обнаружении опухоли на 2 стадии) до 90 процентов (при обнаружении болезни на 1 стадии) больных.
Вылечить лимфому возможно, если начать своевременное лечение, и обращать внимание на симптомы, как у взрослых, так и у детей. Однако все зависит от иммунной системы человека, его возраста и реакции на лечение
Своевременное обращение в онкологический центр значительно повышает вероятность полного выздоровления.
https://yandex.ru/turbo?d=1&text=https%3A%2F%2Fwww.tiensmed.ru%2Fnews%2Fpost_new10187.html
Другие заболевания из группы Онкологические заболевания:
| Аденома гипофиза |
| Аденома паращитовидных (околощитовидных) желез |
| Аденома щитовидной железы |
| Альдостерома |
| Ангиома глотки |
| Ангиосаркома печени |
| Астроцитома головного мозга |
| Базально-клеточный рак (базалиома) |
| Бовеноидный папулез полового члена |
| Болезнь Боуэна |
| Болезнь Педжета (рак соска молочной железы) |
| Болезнь Ходжкина (лимфогранулематоз, злокачественная гранулема) |
| Внутримозговые опухоли полушарий мозга |
| Волосатый полип глотки |
| Ганглиома (ганглионеврома) |
| Ганглионеврома |
| Гемангиобластома |
| Гепатобластома |
| Герминома |
| Гигантская кондилома Бушке-Левенштейна |
| Глиобластома |
| Глиома головного мозга |
| Глиома зрительного нерва |
| Глиома хиазмы |
| Гломусные опухоли (параганглиомы) |
| Гормонально-неактивные опухоли надпочечников (инциденталомы) |
| Грибовидный микоз |
| Доброкачественные опухоли глотки |
| Доброкачественные опухоли зрительного нерва |
| Доброкачественные опухоли плевры |
| Доброкачественные опухоли полости рта |
| Доброкачественные опухоли языка |
| Злокачественные новообразования слизистой оболочки полости носа и придаточных пазух |
| Злокачественные опухоли плевры (рак плевры) |
| Карциноидный синдром |
| Кисты средостения |
| Кожный рог полового члена |
| Кортикостерома |
| Костеобразующие злокачественные опухоли |
| Костномозговые злокачественные опухоли |
| Краниофарингиома |
| Лейкоплакия полового члена |
| Лимфома |
| Лимфома Беркитта |
| Лимфома щитовидной железы |
| Лимфосаркома |
| Макроглобулинемия Вальденстрема |
| Медуллобластома головного мозга |
| Мезотелиома брюшины |
| Мезотелиома злокачественная |
| Мезотелиома перикарда |
| Мезотелиома плевры |
| Меланома |
| Меланома конъюнктивы |
| Менингиома |
| Менингиома зрительного нерва |
| Множественная миелома (плазмоцитома, миеломная болезнь) |
| Невринома глотки |
| Невринома слухового нерва |
| Нейробластома |
| Неходжкинская лимфома |
| Облитерирующий ксеротический баланит (склерозирующий лихен) |
| Опухолеподобные поражения |
| Опухоли |
| Опухоли вегетативной нервной системы |
| Опухоли гипофиза |
| Опухоли костей |
| Опухоли лобной доли |
| Опухоли мозжечка |
| Опухоли мозжечка и IV желудочка |
| Опухоли надпочечников |
| Опухоли паращитовидных желез |
| Опухоли плевры |
| Опухоли спинного мозга |
| Опухоли ствола мозга |
| Опухоли центральной нервной системы |
| Опухоли шишковидного тела |
| Остеогенная саркома |
| Остеоидная остеома (остеоид-остеома) |
| Остеома |
| Остеохондрома |
| Остроконечные кондиломы полового члена |
| Папиллома глотки |
| Папиллома полости рта |
| Параганглиома среднего уха |
| Пинеалома |
| Пинеобластома |
| Плоскоклеточный рак кожи |
| Пролактинома |
| Рак анального канала |
| Рак ануса (анальный рак) |
| Рак бронхов |
| Рак вилочковой железы (рак тимуса) |
| Рак влагалища |
| Рак внепеченочных желчных путей |
| Рак вульвы (наружных половых органов) |
| Рак гайморовой пазухи |
| Рак глотки |
| Рак головного мозга |
| Рак гортани |
| Рак губы |
| Рак губы |
| Рак двенадцатиперстной кишки |
| Рак желудка |
| Рак желчного пузыря |
| Рак конъюнктивы |
| Рак лёгкого |
| Рак матки |
| Рак маточной (фаллопиевой) трубы |
| Рак молочной железы (рак груди) |
| Рак мочевого пузыря |
| Рак мошонки |
| Рак паращитовидных (околощитовидных) желез |
| Рак печени |
| Рак пищевода |
| Рак поджелудочной железы |
| Рак полового члена |
| Рак почечной лоханки и мочеточника |
| Рак почки |
| Рак предстательной железы (простаты) |
| Рак придатка яичка |
| Рак прямой кишки (колоректальный рак) |
| Рак среднего уха |
| Рак толстого кишечника |
| Рак тонкого кишечника |
| Рак трахеи |
| Рак уретры (мочеиспускательного канала) |
| Рак шейки матки |
| Рак щитовидной железы |
| Рак эндометрия (рак тела матки) |
| Рак языка |
| Рак яичка |
| Рак яичников |
| Ретикулосаркома |
| Ретинобластома (рак сетчатки) |
| Саркома Юинга |
| Синдром Сезари |
| Соеденительнотканные злокачественные опухоли |
| Соединительнотканные опухоли |
| Сосудстые опухоли |
| Тимома |
| Феохромоцитома |
| Фиброма носоглотки |
| Фиброма полости рта |
| Хемодектома каротидная |
| Хондробластома |
| Хондрома |
| Хондромиксоидная фиброма |
| Хондросаркома |
| Хордома |
| Хориоангиома плаценты |
| Хрящеобразующие злокачественные опухоли |
| Эпендимома головного мозга |
| Эритроплазия Кейра |
| Эстезионейробластома (нейроэпителиома обонятельного нерва) |
Другие заболевания из группы Онкологические заболевания:
| Аденома гипофиза |
| Аденома паращитовидных (околощитовидных) желез |
| Аденома щитовидной железы |
| Альдостерома |
| Ангиома глотки |
| Ангиосаркома печени |
| Астроцитома головного мозга |
| Базально-клеточный рак (базалиома) |
| Бовеноидный папулез полового члена |
| Болезнь Боуэна |
| Болезнь Педжета (рак соска молочной железы) |
| Болезнь Ходжкина (лимфогранулематоз, злокачественная гранулема) |
| Внутримозговые опухоли полушарий мозга |
| Волосатый полип глотки |
| Ганглиома (ганглионеврома) |
| Ганглионеврома |
| Гемангиобластома |
| Гепатобластома |
| Герминома |
| Гигантская кондилома Бушке-Левенштейна |
| Глиобластома |
| Глиома головного мозга |
| Глиома зрительного нерва |
| Глиома хиазмы |
| Гломусные опухоли (параганглиомы) |
| Гормонально-неактивные опухоли надпочечников (инциденталомы) |
| Грибовидный микоз |
| Доброкачественные опухоли глотки |
| Доброкачественные опухоли зрительного нерва |
| Доброкачественные опухоли плевры |
| Доброкачественные опухоли полости рта |
| Доброкачественные опухоли языка |
| Злокачественные новообразования переднего средостения |
| Злокачественные новообразования слизистой оболочки полости носа и придаточных пазух |
| Злокачественные опухоли плевры (рак плевры) |
| Карциноидный синдром |
| Кисты средостения |
| Кожный рог полового члена |
| Кортикостерома |
| Костеобразующие злокачественные опухоли |
| Костномозговые злокачественные опухоли |
| Краниофарингиома |
| Лейкоплакия полового члена |
| Лимфома |
| Лимфома Беркитта |
| Лимфома щитовидной железы |
| Лимфосаркома |
| Макроглобулинемия Вальденстрема |
| Медуллобластома головного мозга |
| Мезотелиома брюшины |
| Мезотелиома злокачественная |
| Мезотелиома перикарда |
| Мезотелиома плевры |
| Меланома |
| Меланома конъюнктивы |
| Менингиома |
| Менингиома зрительного нерва |
| Множественная миелома (плазмоцитома, миеломная болезнь) |
| Невринома глотки |
| Невринома слухового нерва |
| Нейробластома |
| Неходжкинская лимфома |
| Облитерирующий ксеротический баланит (склерозирующий лихен) |
| Опухолеподобные поражения |
| Опухоли |
| Опухоли вегетативной нервной системы |
| Опухоли гипофиза |
| Опухоли костей |
| Опухоли лобной доли |
| Опухоли мозжечка |
| Опухоли мозжечка и IV желудочка |
| Опухоли надпочечников |
| Опухоли паращитовидных желез |
| Опухоли плевры |
| Опухоли спинного мозга |
| Опухоли ствола мозга |
| Опухоли центральной нервной системы |
| Опухоли шишковидного тела |
| Остеогенная саркома |
| Остеоидная остеома (остеоид-остеома) |
| Остеома |
| Остеохондрома |
| Остроконечные кондиломы полового члена |
| Папиллома глотки |
| Папиллома полости рта |
| Параганглиома среднего уха |
| Пинеалома |
| Пинеобластома |
| Плоскоклеточный рак кожи |
| Пролактинома |
| Рак анального канала |
| Рак ануса (анальный рак) |
| Рак бронхов |
| Рак вилочковой железы (рак тимуса) |
| Рак влагалища |
| Рак внепеченочных желчных путей |
| Рак вульвы (наружных половых органов) |
| Рак гайморовой пазухи |
| Рак глотки |
| Рак головного мозга |
| Рак гортани |
| Рак губы |
| Рак губы |
| Рак двенадцатиперстной кишки |
| Рак желудка |
| Рак желчного пузыря |
| Рак конъюнктивы |
| Рак лёгкого |
| Рак матки |
| Рак маточной (фаллопиевой) трубы |
| Рак молочной железы (рак груди) |
| Рак мочевого пузыря |
| Рак мошонки |
| Рак паращитовидных (околощитовидных) желез |
| Рак печени |
| Рак пищевода |
| Рак поджелудочной железы |
| Рак полового члена |
| Рак почечной лоханки и мочеточника |
| Рак почки |
| Рак предстательной железы (простаты) |
| Рак придатка яичка |
| Рак прямой кишки (колоректальный рак) |
| Рак среднего уха |
| Рак толстого кишечника |
| Рак тонкого кишечника |
| Рак трахеи |
| Рак уретры (мочеиспускательного канала) |
| Рак шейки матки |
| Рак щитовидной железы |
| Рак эндометрия (рак тела матки) |
| Рак языка |
| Рак яичка |
| Рак яичников |
| Ретикулосаркома |
| Ретинобластома (рак сетчатки) |
| Саркома Юинга |
| Синдром Сезари |
| Соеденительнотканные злокачественные опухоли |
| Соединительнотканные опухоли |
| Сосудстые опухоли |
| Феохромоцитома |
| Фиброма носоглотки |
| Фиброма полости рта |
| Хемодектома каротидная |
| Хондробластома |
| Хондрома |
| Хондромиксоидная фиброма |
| Хондросаркома |
| Хордома |
| Хориоангиома плаценты |
| Хрящеобразующие злокачественные опухоли |
| Эпендимома головного мозга |
| Эритроплазия Кейра |
| Эстезионейробластома (нейроэпителиома обонятельного нерва) |
Лечение Тимомы:
Основным методом лечения больных с опухолями вилочковой железы является хирургический — удаление вилочковой железы с опухолью. И чем раньше будет выполнено хирургическое вмешательство, тем лучше, так как нередко опухоль имеет инвазивный рост, вовлекая в процесс жизненно важные органы, из-за чего опухоль оказывается нерезектабельной. При операции по поводу тимомы необходимо удалять не только опухоль, но и обязательно — всю вилочковую железу и, если возможно, всю жировую клетчатку переднего средостения.
В противном случае может быть рецидив опухоли и рецидив миастении. Операции выполняются трансстернальным доступом, который позволяет произвести хорошую ревизию и удалить опухоль, вилочковую железу и прилежащую жировую клетчатку переднего средостения. Если при гистологическом исследовании опухоль оказывается злокачественной, после операции больного (после снятия с раны операционных швов) необходимо перевести в специализированное онкологическое учреждение для химио-и лучевого лечения. Ранний послеоперационный период у больных миастенией с опухолью вилочковой железы протекает тяжелее, чем у больных с гиперплазией железистой ткани.
Чаще наблюдается миастенический криз, требующий многодневной искусственной вентиляции легких, трахеотомии, интенсивной терапии, включая современные методы детоксикации и др.
Лучевая терапия вилочковой железы до операции проводится больным пожилого возраста с сопутствующими заболеваниями, так как риск операции у них слишком высок. В дальнейшем, может быть, некоторым из них при улучшении общего состояния удастся выполнить радикальную операцию. Большинству же в оперативном лечении приходится отказывать.
Определенный лечебный эффект оказывают ингибиторы холинэстеразы: галантамин (по 1 мл 1%-ного водного раствора), прозерин (по 1 мл 0,05%-ного раствора). Глюкокортикоиды дают временный эффект.
Течение заболевания у пожилых
В большинстве случаев у пожилых пациентов лимфомы характеризуются более неблагоприятным прогнозом, чем у молодых. Это связывают со следующими факторами:
- В пожилом возрасте чаще возникают более агрессивные и сложно поддающиеся лечению лимфомы.
- Возможности лечения пожилых пациентов могут быть ограничены ввиду наличия сопутствующей патологии. В частности, они могут не перенести агрессивную химиотерапию, или ее риски могут превышать возможную пользу.
- У многих пожилых людей имеются хронические заболевания сердца и дыхательной системы, течение которых осложняется при увеличении медиастинальных лимфатических узлов.