Возникновение боли в ноге в области от бедра до колена
Содержание:
- Синдром беспокойных ног – что это?
- Как избавиться от боли?
- Диагностика и лечение боли в гинекологии
- Виды лечения
- Симптомы боли в мышцах
- Диагностика
- Какие бывают стадии варикоза?
- 3. Какие виды нагрузок полезны, а какие вредны при проблемах с венами?
- Лечение
- Чувство жжения и его происхождение
- 4. Как самостоятельно диагностировать, есть варикоз или нет? Если вена видна – это варикоз?
- Профилактические меры
- Причины боли в коленях у женщин
- К кому обращаться, если болезнь сосудов является вторичным заболеванием?
- Воспалительные процессы ахиллова сухожилия
- Что именно болит?
- Почему болит низ живота
Синдром беспокойных ног – что это?
Синдром беспокойных ног или синдром Экбома — это большая группа болезней, скрывающихся за типичными клиническими проявлениями — тянущими болями в голенях, ощущением жара в ступнях, ноющими ощущениями в икрах, непостоянными отеками ног и так далее. Эти ощущения бывают настолько интенсивными, что пациенты не могут уснуть, ища облегчения страданий в ночных прогулках. Причины развития подобного рода состояний могут быть различны и список их довольно внушителен: от наследственных нарушений обмена веществ и межпозвонковой грыжи, до хронической венозной недостаточности и атеросклероза артерий ног. Подчас не только пациенту, но и доктору бывает сложно разобраться что к чему.
Однако, проблему «беспокойных ног», чем бы ни была она вызвана, решать приходится и, к сожалению, в некоторых случаях дело не заканчивается общими рекомендациями и укрепляющими процедурами.
Как избавиться от боли?
В большинстве своём лечебный процесс находится в прямой зависимости от причин боли, однако при всех состояниях патологического характера возможно применение противовоспалительных средств (Мовалис, Диклофенак Натрия, Ибупрофен, Нимесил).
Обезболивающий эффект обеспечен, а вместе с этим снижается и уровень воспаления. Разные патологические состояния лечатся по-своему:
- Операции обязательны при злокачественном процессе в ТБС. Опухоль необходимо удалить с последующей химиотерапией.
- Репозиция кости, её вправление и иммобилизация на месяцы.
- Дренирование костной полости и вскрытие проводят при гнойных воспалениях. Далее следует антибактериальная терапия (Цефоперазон, Цефазолин, Цефтриаксон, Эритромицин, Кларитромицин, Левофлоксацин, Ципрофлоксацин, Моксифлоксацин).
- Улучшающие циркуляцию крови препараты для регенерации, например, Пентоксифиллин, восстанавливают костную ткань.
- Тивортин — лучший медикамент для нормализации кровотока в конечности, в комплексе с физиотерапией даёт хороший результат.
Применение всех обезболивающих препаратов полностью оправдано и актуально после хирургического вмешательства, эндопротезирования сустава или металлического остеосинтеза.
Лечение артрита
Противовоспалительные препараты нестероидной группы уместны при выраженных болях для снятия воспаления и снижения болевого эффекта:
- Ксефокам;
- Найз;
- Ибупрофен;
- Ортофен.
Дополнительно назначаются антибиотики, препараты для улучшения иммунитета, противоаллергические средства, а также лекарства, улучшающие обмен веществ.
Эффективность лечения предопределена грамотно выявленной причиной артрита тазобедренного сустава.
Лечение коксартроза
Для лечения данной патологии предполагает хирургическое вмешательство, но на ранних стадиях можно начать с консервативного лечения.
- для устранения воспалительных процессов и купирования болевой симптоматики используются миорелаксанты, стероидные и нестероидные противовоспалительные средства;
- плазмолифтинг стоит делать для стимуляции регенераторных процессов;
- хондропротекторы и сосудорасширяющие средства для восстановления хрящевой ткани и активизации кровоснабжения в проблемной области.
В качестве дополнительных терапевтических мер применяется кинезитерапия, физиотерапия. Обязательна коррекция диеты.
Лечение бурсита вертельной сумки
Консервативное лечение предполагает следующие меры:
- ограничение физической активности;
- местные анестетики в сочетании с гормональными препаратами;
- противовоспалительные средства нестероидной группы;
- лечебная физкультура, гимнастика, ультразвук и электрофорез;
Компрессы с календулой, шалфеем, сосновыми почками и подорожником позволят не только снять воспалительный процесс, но также предотвратить хроническое развитие патологии. Данные травы оказывают противоотечное и противовоспалительное действие. В редких случаях врачи прибегают к хирургическому вмешательству, если воспаление и болевой синдром сохраняется даже после длительного консервативного лечения. Удаление синовиальной сумки является единственным вариантом, при этом функционирование тазобедренного сустава по-прежнему будет полноценным.
Лечение тендинита
В большинстве случаев консервативного лечения достаточно при наличии тендинита.
- Холодные компрессы необходимо прикладывать к местам, где боль наиболее выражена. Тепловые компрессы актуальны при кальцинирующем воспалении сухожилий.
- Инъекции кортикостероидов помогают при интенсивных болях, в остальных случаях показаны противовоспалительные средства.
- Физиотерапия представлена лечебными грязями и минеральными ваннами в условиях санаторного лечения.
- При кальцинирующем тендините эффективность доказала ударно-волновая терапия.
К лечебной гимнастике с целью восстановления подвижности сустава можно приступить только после купирования болевой симптоматики. В редких случаях уместно хирургическое вмешательство:
- удаление пораженной части сухожилия;
- разрушение отложений кальция иглой с последующей абсорбированием;
- трансплантация донорских или собственных тканей при разрыве сухожилия.
Успешное лечение обеспечит поддержка мышц в тонусе и контроль нагрузки на сустав.
Список литературы:
- https://tazobedrennyjsustav.ru/lechenie/boli-v-tazobedrennom-sustave-s-pravoj-storony.html
- https://netbolezni.net/revmatologiya/301-bolit-tazobedrennyy-sustav-chto-delat-kak-lechit.html
Диагностика и лечение боли в гинекологии
Многие заболевания нередко развиваются скрытно, годами явно не давая о себе знать. Даже такой симптом в гинекологии, как тянущие боли внизу живота, если женщин он беспокоит несильно, может не заставить беспокоиться. Если слабая боль возникает регулярно, в определенном месте, то визит к врачу не стоит откладывать, дожидаясь осложнений. При возникновении нездоровья самостоятельное лечение в домашних условиях недопустимо, так как может нанести большой вред здоровью. Учитывая возможное многообразие причин, вызывающих у женщин тянущие и ноющие боли внизу живота, необходимо своевременно обратиться к специалисту — гинекологу.
Специалсит задаст пациентке ряд вопросов о ее менструальном цикле, привычках мочеиспускания и регулярности дефекации. Ее также попросят описать свое общее состояние здоровья и любые симптомы, которые могут показаться несвязанными, такие как лихорадка или усталость. В некоторых случаях врач может посчитать целесообразным спрашивать женщину о ее семье, карьере и сексуальных предпочтениях.
Какие способы диагностики и анализы могут быть рекомендованы:
• Минимальный перечень анализов:
Осмотр на кресле, мазки на флору, ПЦР анализы на «скрытые» инфекции, бакпосев на флору влагалища, общий анализ мочи, УЗИ органов малого таза.
• По показаниям сдают анализы и делают:
Кольпоскопия, цитология, анализы крови (гормоны, аллергены, биохимия, гемостаз, клинический анализ крови, иммунограмма), гистероскопия, лапароскопия. Эндоскопическое исследование кишечника надо делать, если подозревается причина в толстом кишечнике. КТ, компьютерное сканирование структыры тканей, которые могут выявить патологию брюшной полости и забрюширнного простанства.
Что делать, если болят женские органы
Наиболее распространенным методом лечения, когда «болит гинекология» у женщин является грелка и мягкие обезболивающие препараты. Это подойдет для ПМС или фактического менструального спазма. В случаях, когда боль внизу живота тянущая, сильная, врач может назначить лекарства или делать определенные процедуры, которые будут контролировать гормоны, уменьшая возможность спазмов и дискомфорта в последующие месяцы.
Когда женщина испытывает острые тазовые судороги и боли, особенно те, которые ощущаются с одной стороны (слева или справа), это может быть внематочная беременность, перекрут ножки кисты илиапоплексия яичника. Это — экстренная ситуация и требует неотложной помощи. Острые воспалительное заболевание тазовых органов, например, эндометрит или сальпингоофорит, также требует адекватной медицинской помощи.
В нашей клинике работают высококлассные врачи, которые проведут необходимое обследование, установят у женщины причину болей внизу живота, поставят диагноз и назначат эффективное лечение!
|
«Клиника гинекологии». Контакты: Кутузовский проспект, 35 г. Москва. Телефон +7 495 749-49-97 Факс +7 495 749-49-97 |
Виды лечения
Курс терапии зависит от причины, спровоцировавшей болевые ощущения в ноге от бедра до колена.
Медикаментозное лечение заключается в применении следующих групп препаратов:
- нестероидные противовоспалительные средства (Нимесил, Диклофенак, Индометацин, Напроксен);
- обезболивающие (Аспирин, Метамизол, Кеторолак);
- хондропротекторы (Алфлутоп, Мукартрин, Артра);
- антибиотики (если боль вызвана развитием инфекции, используют Азитромицин, Линкомицин, Доксициклин).
Снижение болевых приступов достигается путем прохождения физиотерапевтических процедур, таких как:
- ультразвук;
- лазеротерапия;
- электростимуляция;
- гидротерапия;
- криотерапия.
После облегчения болевых ощущений назначается курс лечебной гимнастики. Полезно при заболеваниях суставов в период ремиссии посещать бассейн.
В случаях отсутствия результатов после консервативной терапии или при тяжелой форме нарушения, вызвавшего боли в ноге от бедра до колена, применяется оперативное вмешательство, в процессе которого максимально устраняют причины развития патологии. В ряде случаев может потребоваться замена сустава.
Симптомы боли в мышцах
Наиболее типичную мышечную боль пациенты описывают так10:
- ноющая,
- сжимающая,
- тянущая,
- сверлящая,
- разлитая.
Чаще всего причина боли в мышцах связана с повышенной нагрузкой, которая может приводить к микротравмам, спазму или повышению тонуса. После отдыха мышечные боли могут возобновляться, что отличает их от суставных10.
Сопровождаться такие ощущения могут скованностью при движениях. Те мышцы, которые длительно находятся в напряжении, например, «статические», то есть те, что вовлечены в поддерживание определенной позы или положения тела, могут давать более сильные болевые ощущения, в них чаще всего обнаруживаются уплотнения и болезненность при обследовании.
Боль в мышцах может быть локальной или распространенной, также она может иметь зоны отражения (иррадиации), сопутствовать ей могут нарушения чувствительности10, особенно когда боль относится к миофасциальному синдрому (МФС).
Дополнительные критерии МФС: ограничение объема движений, тугой мышечный тяж, отраженная боль.
С повышением температуры и болями в мышцах протекают обычно воспалительные процессы – миозиты, в том числе ревматического происхождения, а также вирусные инфекции – грипп, вирус Коксаки и другие.
Диагностика
Чтобы поставить диагноз, нужно понаблюдать за болями. Отмечается регулярность, время и ситуация возникновения, когда становится легче. Наблюдения необходимо рассказать врачу на приёме. Для первого визита достаточно посетить терапевта. Он назначит обследование, по результатам которого пациент может быть направлен к более узкому специалисту.
План диагностики:
- Очный осмотр.
- Биохимический анализ крови на содержание магния и кальция.
- УЗИ вен нижних конечностей.
- При болях в суставах проводится их ультразвуковое исследование.
После получения результатов нужно снова прийти к врачу для определения тактики лечения или перенаправления пациента к узкому специалисту: флебологу, сосудистому хирургу, ревматологу или неврологу.
Какие бывают стадии варикоза?
Коварность расширенных вен в хроническом незаметном течении заболевания. При несвоевременном обнаружении проблемы, в стадии, когда она уже стала видимой, в дальнейшем могут произойти серьезные осложнения. Хроническая недостаточность имеет три основных стадии:
-
Наличие перманентного чувства «усталых» ног, появление отечности по вечерам, болезненных ощущений тупого характера, а также образование сосудистых звездочек.
-
Отмечается появление трофических патологий на ногах в связи с изменениями биохимических процессов в тканях вен. Отеки становятся еще более выраженными и сопровождаются зудом, иногда судорогами, а также ноющей болью, отдающей во внутренние изгибы коленей. Стенки венозных сосудов становятся выпуклыми и видны невооруженным глазом. Зачастую именно на этой стадии пациент обращается в клинику за помощью флеболога, ориентируясь в первую очередь на все более неэстетичный вид нижних конечностей.
-
Пациента беспокоят сильные отеки и болевые ощущения в ногах, диагностируется тромбофлебит и нарушения кровоснабжения, возникают трофические язвы.
Сосудистые хирурги предупреждают, что усталость в ногах, ощущения тупой боли в голенях по вечерам – это признаки нарушения кровоснабжения в венах, поэтому необходимо заранее обращаться к врачу, чтобы не оказаться на операционном столе.
3. Какие виды нагрузок полезны, а какие вредны при проблемах с венами?
Любые динамические нагрузки, без перемещения тяжестей, очень полезны. К ним относятся беговая дорожка, пробежки, ходьба (особенно скандинавская), велотренажеры. Все это разгонит уже имеющийся застой в сосудах. Что касается различных тренажеров, понятно, что большая нагрузка на ноги вредна, но даже поднятие тяжестей руками напрягает брюшной пресс, и это очень сильно влияет на кровоток в нижних конечностях. Но пользу для здоровья прокачанного тела и хорошего мышечного корсета никто не отменял, поэтому желательно проконсультироваться со специалистом перед занятиями, да и заниматься лучше под тренерским контролем. Наилучшими же нагрузками для профилактики варикоза являются плавание и аквааэробика. Да и вообще, любая динамика, любые занятия спортом и физкультурой полезны! Даже при наличии проблем с венами, не нужно прекращать заниматься любимым делом, существует ведь компрессионный трикотаж. В общем, проконсультируйтесь у флеболога, нужны ли вам какие-то ограничения. Статика, статические нагрузки для вен однозначно плохи. Работа, тренировки с утяжелением возможны, но в компрессионном трикотаже.
Лечение
Лечение боли в мышцах всегда комплексное с сочетанием медикаментозных и немедикаментозных методов и должно учитывать причину.
Как снять боли в мышцах: общие принципы1:
- Обеспечить покой для пострадавшей мышцы.
- Использовать местные обезболивающие средства.
- Принимать нестероидные противовоспалительные средства внутрь и локально в виде гелей, мазей, кремов.
- Использовать горячие влажные компрессы и обертывания.
- Делать лечебную физкультуру: упражнения на мягкое растяжение и расслабление мышц.
- Ходить на расслабляющий массаж.
- Лечить основное заболевание или корректировать дефицит электролитов, витаминов.
Чувство жжения и его происхождение
Чувство жжения в теле и конечностях проявляется в виде покалывания, ощущения жара. Оно присутствует постоянно на протяжении дня либо имеет волнообразный характер, но, как правило, не беспокоит ночью.
Появлению данного симптома способствует поражение периферических нервов. Такое наблюдается, например, при сахарном диабете. В этом случае ощущение жжение концентрируется, прежде всего, в конечностях, присоединяются покалывание и онемение.
Ишиас – воспаление седалищного нерва, сопровождается ощущением жжения в ногах вплоть до стопы.
При рассеянном склерозе жжение объединяется с покалыванием. Распространяется такой альянс на конечности. Насторожить должно их одновременное возникновение с проблемами речи и координации.
Радикулопатия – поражение нервных корешков спинномозговых нервов. В этом случае патологическое чувство жара возникает также в руках и ногах.
Опасным является появление жжения в одной половине тела. Наряду с другими признаками, такими, как непонятная речь, головная боль, нарушение зрения, бред, галлюцинации, оно может стать признаком инсульта.
Жар в ногах нередко свидетельствует о сосудистой патологии.
К другим состояниям, способным вызвать подобное ощущение, относят:
- укусы пауков и змей;
- отравление химическими соединениями;
- авитаминоз;
- дефицит кальция;
- ожоги.
Особый дискомфорт вызывают зуд и жжение в интимной зоне у женщины (во влагалище, вульве и промежности).
Жжение во влагалище, наряду с сухостью, являются проявлениями климактерических изменений или атрофического его воспаления. Если причиной жжения стали разного рода выделения, то это говорит о кандидозе, воспалительных процессах или заболеваниях, передающихся половым путем. Умеренный зуд во влагалищной области может стать свидетельством аллергических реакций на латекс или медикаментозные средства.
Обсуждаемые симптомы в области вульвы (наружные половые органы) также проявляются на фоне половых инфекций. Другими причинами могут быть:
- вши;
- экзема и микозы;
- опухолевидные образования;
- глистные инвазии;
- болезни почек и печени.
Промежность включает в себя область вокруг половых органов и анального отверстия. Возникновение неприятных ощущений в ней говорит о наличии таких состояний:
- глистные инвазии;
- аллергия на порошок или белье;
- геморрой;
- опухоли прямой кишки;
- системные заболевания;
- половые инфекции;
- герпес, кандиды;
- неправильный гигиенический подход.
4. Как самостоятельно диагностировать, есть варикоз или нет? Если вена видна – это варикоз?
Варикоз диагностируется либо по симптомам, т.е. по субъективным ощущениям: тянущие, сильные боли, тяжесть в ногах, отеки, дискомфорт; либо по объективным: расширенные вены, наличие одного или нескольких узлов. В любом случае не следует игнорировать такие симптомы, а лучше получить консультацию и далее наблюдать за развитием патологии. Если вены хорошо просматриваются на теле, это еще не свидетельствует о варикозном заболевании. Есть такие люди, их еще называют «географическая карта», у которых сосуды находятся очень близко к поверхности, а кожа очень тонкая. Дифференцировать варикоз можно только на ультразвуке, вернее на дуплексном сканировании. Такой диагностический метод показывает работу клапанов, поднимающих кровь по венам вверх против силы притяжения земли. И если клапан не работает, значит, вена поражена варикозной болезнью.
Профилактические меры
Чтобы никогда не знать горестей с голеностопом, нужно лишь помнить о профилактических мерах. Это и упражнения для ахиллова сухожилия, и грамотно подобранная обувь, и сбалансированное питание:
- Проводить разминку голеностопа перед сложными физическими упражнениями.
- Грамотно качать икроножные мышцы, укрепляя тем самым конечность.
- Практиковать упражнение «выпрыгивание» – они обеспечат эластичность волокон.
- Практиковать упражнения, направленные на растяжку сухожилия.
- Употреблять достаточное количество белка, кальция и витамина D.
- Минимизировать в повседневной жизни каблуки и шпильки.
- Покупать анатомически правильную обувь, а именно с жестким задником.
Если вы испытываете боль и дискомфорт в зоне сухожилия, самолечение может сыграть с вами злую шутку – привести к хромоте либо хроническому воспалению. Центр восстановительной медицины предлагает вам консультацию грамотных травматологов-ортопедов, передовую методику лечения и индивидуальную реабилитацию.
Свободные, ничем не ограниченные движения – часть нашей полноценной жизни, поэтому любой тревожный сигнал – повод нам позвонить.
Узнать цены клиники вы может в прайсе либо по телефонам: +7 (8552) 78-09-35, +7 (953) 482-66-62.
Причины боли в коленях у женщин
Каждый четвертый человек в возрасте от 55 лет периодически страдает от болезненности коленных суставов. Женщины больше мужчин подвержены травмам коленной чашечки в силу более широких бедер и более острого угла в соединении верхних и нижних костей ноги. После 40–50 лет опасность повреждения коленей усиливается по причине вымывания кальция из организма и уменьшения объема суставной жидкости.Вопросом о том, отчего у женщин опухают и болят колени, занимается артрология – раздел медицины, посвященный суставным заболеваниям. Наиболее часто, но не всегда, боль оказывается следствием поражения суставов.
Болевые ощущения могут возникнуть при:
- артрите – воспалительном заболевании, которое бывает как самостоятельным недугом, так и осложнением других патологий;
- менископатии – поражении мениска, сопровождающемся резкой болью при малейшем неловком движении (без лечения может перейти в хроническую форму и артроз коленного сустава);
- артрозе – дегенеративно-дистрофической суставной патологии, частой причине того, почему болят колени у женщин после 30 лет;
- бурсите – воспалении синовиальной сумки сустава, которое сопровождается отечностью в области поражения и ограничением подвижности;
- синовите – воспалительном процессе в синовиальной оболочке (часто бывает осложнением запущенного бурсита);
- периартрите – воспалении сухожилия, которое сопровождается дискомфортными ощущениями со внутренней стороны колена, усиливающимися при подъеме по лестнице или спуске с нее (чаще всего развивается у женщин старше 40 лет с избыточным весом);
- хондроматозе – образовании хрящей в соединительных тканях, которое сопровождается сильной болью и обездвиживанием сустава;
- хондропатии коленной чашечки – патологии, при которой соединительная ткань полностью заменяется хрящевой (возникает из-за травм);
- рассекающем остеохондрите надколенника – постепенном отслаивании от кости пораженного участка хрящевой ткани;
- отраженных болях при коксартрозе – поражении тазобедренного сустава;
- фибромиалгии – ревматологическом поражении мышечной ткани;
- сосудистых болях.
Предположительную причину боли в коленном сочленении можно определить по характеру неприятных ощущений и дополнительным симптомам. Постоянная тупая боль при движении, которая усиливается по утрам и сопровождается хрустом, – это признак артроза. Отечность и повышение температуры свидетельствуют об артрите. Постоянные или частые ноющие боли по ночам – проявление тромбоза вен. Интенсивная резкая боль указывает на возможное поражение мениска. Симметричные сильные болевые ощущения в обоих коленях наблюдаются при ревматизме, ревматоидном артрите и некоторых других суставных заболеваниях.
Почему у женщин болят ноги ниже коленей?
Данный вопрос актуален не только для пожилых дам, но и для молодых девушек. Наиболее часто к этому недомоганию приводит варикозное расширение вен. Развитие заболевания часто бывает спровоцировано ношением узкой обуви на высоких каблуках. Первоначальные симптомы варикоза мало чем отличаются от обычной усталости: это тяжесть и тупая монотонная боль в икрах ног, кратковременные судороги. В дальнейшем рисунок вен становится более заметным, на коже появляются характерные «звездочки». Лечением патологии занимается флеболог. Нередко дискомфортные ощущения в ногах бывают связаны с физиологическими причинами – например, отеками во время беременности.
К кому обращаться, если болезнь сосудов является вторичным заболеванием?
Красная волчанка, васкулит
Системная красная волчанка – заболевание, связанное с нарушением функционирования иммунитета и выражающееся в выработке антител к собственным соединительным тканям. Организм воспринимает свои клетки как чужеродные и начинает борьбу с ними. Заболевание проявляется в следующих симптомах:
- Повышение температуры тела;
- Апатия, слабость;
- Усиленное выпадение волос, ломкость ногтей;
- Боль в суставах, мышцах;
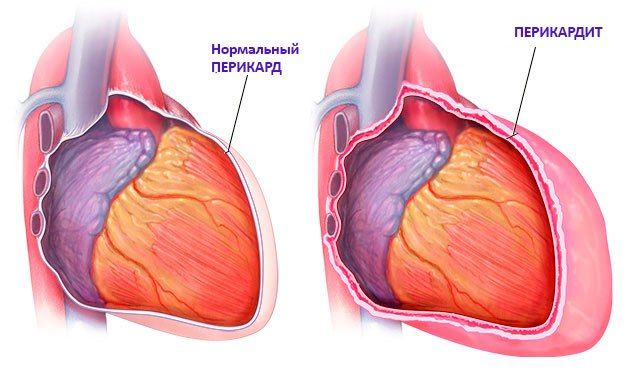
- Заболевание миокардитом, перикардитом;
- Красные высыпания на лице – лопнувшие капилляры («волчаночная бабочка»).
Волчанка очень опасна своими осложнениями и сопутствующими патологическими состояниями:
При подозрении на красную волчанку или васкулит стоит посетить врача-иммунолога. Больному необходимо сдать кровь на общий и биохимический анализы, на антинуклеарный фактор, а также сдать мочу. Из-за возможных осложнений рекомендуется сделать УЗИ внутренних органов, ЭГК, компьютерную томографию мозга.
Рожистое воспаление
Среди вирусных заболеваний сосудистой локализации рожистое воспаление является одним из самых распространенных. Начинается оно остро, с повышения температуры до 40 градусов, рвоты, затем на коже лица появляются красные болезненные очаги поражения. Иногда на месте покраснения возникают пузыри с жидкостью или небольшие язвы. Поскольку возбудителем болезни являются стрептококки, то больному при рожистому заболевании нужна первичная консультация у врача-инфекциониста или дерматолога, не занимающегося сосудами непосредственно.
Если у больного имеется варикозное расширение вен, то оно может провоцировать рецидив заболевания, поэтому заболевшему необходимо посетить флеболога. Если варикоза нет, но болезнь прогрессирует, стоит посетить аллерголога, дерматолога, хирурга. Лечение сводится к приему антибиотиков, ультрафиолетовому облучению, хирургическому вмешательству.
Гемангиома
Относительно часто у новорожденных и редко у взрослых наблюдается гемангиома – доброкачественная опухоль или разрастание сосудов. Если небольшое красноватое выпуклое пятно появилось на шее – это капилляры, которые переросли в опухоль. Гемангиомы не опасны сами по себе, но через них инфекция легко может проникнуть в организм, снижается и свертываемость крови. При гемангиоме рекомендуется обратиться к онкологу и хирургу. У детей гемангиома, как правило, проходит сама к 10 годам и не требует особого лечения.
Таким образом, сосуды лечит обширный круг врачей самых разных специальностей, от флеболога до иммунолога. Если вы сомневаетесь, какого врача посетить, обратитесь к терапевту, который выпишет вам нужное направление. Для этого может потребоваться сдача многих анализов, на основании которых можно судить о конкретном заболевании.
Случаи проявления сосудистых патологий не являются исключительными. В последнее время частота их проявления существенно увеличилась и врач по сосудам требуется не только пожилой категории населения, но и молодежи. Прочитайте эту статью до конца, чтобы узнать все про самый тонкий кровеносный сосуд у человека.
Сами медики связывают подобную тенденцию с существенным ухудшением экологической картины крупных городов и постоянным пребыванием человека в стрессовых ситуациях. Наносит свой отпечаток и неправильное питание в комплексе с вредными привычками.
Выявление и лечение патологий сосудов – достаточно сложная задача. Человек с подобными заболеваниями обращается к терапевту, который вследствии дает направление к специалисту узкого профиля – флебологу. Врач после проведения ряда обследований определяет диагноз и подбирает адекватное лечение.
Следует также заметить, что в организме человека расположены миллионы сосудов, и все они имеют различную локализацию. В зависимости от характера и типа пораженных сосудов, проблемой могут заниматься разные специалисты: невролог, кардиолог, ангиолог и флеболог. Следует узнать, какой врач занимается сосудами, и к какому специалисту следует обращаться с конкретными симптомами.
Воспалительные процессы ахиллова сухожилия
Воспаление ахиллова сухожилия, именуемое в медицинской терминологии как «тендинит», является заболеванием, для которого характерно болевое ощущение и нарушение опорно-двигательных функций. Первые, кто подвержены тендиниту – профессиональные спортсмены, занимающиеся прыжками и бегом на длинной дистанции. Кроме того, причиной патологии выступают:
- повышенные физические нагрузки без предварительной подготовки;
- падение с высоты;
- развивающийся ахиллобурсит;
- травмы пяточной кости;
- ношение тесной обуви или туфель на шпильках;
- инфекционное поражение сухожилий;
- пяточные шпоры;
- ревматоидный артрит;
- подагра;
- сахарный диабет.
Симптомы заболевания остаются классическими: появляется жгучая боль, усиливающаяся при движении, а также по утрам. Может сопровождаться хромотой, скованностью, отеком и повышенной температурой. На фоне воспаления нередко появляется разрыв ахиллова сухожилия, который без своевременного лечения перерастает в мышечную атрофию. Стоит учесть, что разрывы не восстанавливаются и требуют хирургического вмешательства.
Что именно болит?
Постараемся систематизировать основные виды боли ног и их причины в виде таблицы.
|
Повреждение мышц |
Повреждение связок |
Заболевания суставов |
Заболевания артерий |
Заболевания вен |
|
|
Патология |
растяжения, разрывы |
воспаления (тендиниты), разрывы |
артриты, артрозы, подагра, ревматизм |
атеросклероз |
варикозное расширение вен, тромбофлебит |
|
Причина появления боли |
Травмы, резкая кратковременная нагрузка |
Травмы, нарушение обмена веществ, инфекционные заболевания |
Регулярная чрезмерная нагрузка, избыточная масса тела, переохлаждения, травмы, инфекционные заболевания |
Закрытие просвета артерии атеросклеротическими бляшками, нарушение кровообращения в ногах |
Растяжение стенок вен, застой крови, закрытие просвета сосуда тромбом |
|
Характер боли |
Выраженная боль, которая при растяжении сохраняется несколько дней, при разрыве приобретает постоянный характер |
Боль, которая усиливается при активных движениях, отмечается при надавливании |
Боль при движении на начальной стадии, которая по мере прогрессирования заболевания начинает беспокоить и при отсутствии нагрузки |
Боль возникает и усиливается при движении, в том числе при ходьбе на небольшие расстояния. |
На начальной стадии — ощущение тяжести в ногах в вечернее время, по мере прогрессирования заболевания боль приобретает постоянный характер |
|
Локализация |
В зависимости от травмированной мышцы |
Боль отмечается в суставе, который укрепляет связка |
Крупные и мелкие суставы ног |
Мышцы икр, пальцев, голени, мышцы бедра |
Голень, щиколотки, в случае тромбофлебита — любой участок ноги |
|
Другие особенности |
Растяжения и разрывы мышц обычно сопровождаются отеком и мышечным спазмом |
Может отмечаться повышение температуры кожи и покраснение в районе связки, движения сопровождаются хрустом |
Боли в суставах сопровождаются хрустом, подвижность сустава ограничена |
Синдром перемежающейся хромоты, понижение температуры конечности, появление язв на коже |
Боли могут сопровождаться отеками, судорогами, чувством тяжести. При тромбофлебите отмечается покраснение по ходу вены |
Мы не включаем в таблицу такие причины болей в ноге, как перелом или специфические заболевания: опухоли костей, костный туберкулез и другие. В ней представлены только те причины, с которыми сталкиваются большинство из нас.
Почему болит низ живота
- Воспаление матки;
- Аднекситы и сальпингиты;
- Воспаление шейки матки;
- Спайки в малом тазу;
- Беременность;
- Апоплексия яичника;
- Эндометриоз;
- Половые инфекции;
- Цистит и уретриты;
- Киста яичников;
- Миома матки;
- Варикоз вен таза;
- Онкологические процессы;
- Опухоли.
Бывают случаи, когда боль в нижней части живота возникает, даже если проблема находится в органах, которые не находятся в брюшной полости и не относятся к гинекологии. Например, у людей могут возникнуть проблемы с нижними долями легких или почками, которые могут вызвать боль в животе слева, справа или по центру.
При каких болезнях бывают боли «по-женски»
1. Цистит.
При воспалительном процессе в мочевом пузыре развиваются острые болевые ощущения в паховой области, которые становятся более резкими, когда происходит мочеиспускание. Иногда женщине очень трудно ходить в туалет «по-маленькому», так как при этом процессе сильно режет.
2. Миоматоз матки.
Тянущие боли внизу живота наблюдаются при этом заболевании, если образование достигает больших размеров и сдавливает соседние органы и нарушает их работу. В таком случае живот ноет и колет, отмечается тупая, тянущая боль справа, слева или посередине. При «рождении» подслизистого миоматозного узла «на ножке» боли в женских половых органах колющие, схваткообразные, часто отдают в поясницу.
3. Эндометриоз.
При этом гинекологическом заболевании происходит поражение матки, придатков, пространства за шейкой матки. Патологический процесс характеризуется распространением за пределы матки клеток слизистой оболочки — эндометрия. В таком случае боль в пояснице и внизу живота появляется перед менструацией, нарастает при месячных и уменьшается по их окончанию. При развитии эндометриоза придатков ноет в левом или правом боку — в стороне поражения.
4. Воспаления «по-женски».
Такими заболевания, как воспаление придатков (аднексит), маточных труб (сальпингит) и яичников (оофорит) приводят к тому, что возникает тянущие боли внизу по бокам живота. В зависимости от локализации процесса возникают тянущая боль внизу живота справа (правосторонний аднексит) или могут развиваться ноющие, тупые боли слева, а также посередине (левосторонний адексит). При хронических формах болезненность не выражена, но характерно длительное течение с периодами уменьшения (ремиссия) и усиления (рецидив).
5. Боли внизу живота после полового акта.
Такой вид болей может возникнуть в результате отсутствия оргазма. Она имеет ноющий характер и протекает параллельно с психологическим неудовлетворением. Кроме этого болезненность в глубине влагалища после секса может проявляться с результате разнообразных болезней — наличие в малом тазу спаек, хронической формы аднексита, цервицита, эндометрита, эндометриоза, наличие опухолей половых органов. Также они могут проявляться в случае, если влагалище узкое, половой член имеет значительные размеры (как по длине, так и по диаметру). В гинекологии женские боли, возникающие на разных стадиях полового акта, называют диспареунией. Боли могут быть разными по виду — иногда женщина жалуется, что в паховой зоне давит, дергает, жжет, покалывает. Далее можно прочитать подробнее про причины боли в интимном месте у женщин в случаи узкого входа влагалища и его небольшого размера.
6. Эндометрит.
Нарушения менструального цикла, болевые ощущения посередине живота, внизу появляются из-за воспаления эндометрия, слизистой оболочки матки. При этом инфекционный процесс легко может распространиться на придатки — яичники и трубы с той и/или другой стороны.
Боли в левом боку и внизу живота
У женщин болезненность в левой стороне могут быть результатом гинекологических проблем, а также заболеваний других органов, расположенных в данной области или же в других частях тела. В последнем случае в гинекологии говорят об иррадиации боли.
Вероятные частые причины женской боли в нижней левой части живота следующие:
- перекрут ножки кисты левого яичника.
- апоплексия яичника слева.
- новообразования.
- воспалителения матки и придатков.
- левосторонняя внематочная (эктопическая) беременность.
- спаечный процесс женских половых органов.
- заболевания кишечника (сигмовидной кишки).
- патологии мочевыводящих путей.
Почему болит правый бок и низ живота
Первое, что надо исключить, когда речь идет о болях в животе с правой стороны — это воспаление аппендикса. Но существует множество других проблем, для которых характерны подобные симптомы. У женщин неприятные ощущения справа могут вызывать такие заболевания:
- воспаление мочевого пузыря;
- мочекаменная болезнь;
- пиелонефрит;
- спайки в малом тазу;
- правостороннее воспаление яичника;
- поражение маточной трубы справа;
- паталогия мочеточника;
- язвенный правосторонний колит.