Трихомоноз (трихомониаз)
Содержание:
- Возможные осложнения
- Анализ крови на иммуноглобулины при трихомониазе
- Как сдавать анализы на трихомониаз?
- Диагностика Трихомоноза (трихомониаза):
- Лечение Трихомоноза (трихомониаза):
- Этиология
- Факторы, способствующие заражению
- Как передается трихомонадный вагинит?
- Можно ли заразиться трихомониазом при оральном сексе?
- К каким докторам следует обращаться если у Вас Трихомоноз (трихомониаз):
- Диагностика трихомониаза: как выявить трихомонады
- Как диагностируется трихомонадный вагинит?
- Биологические свойства возбудителя трихомониаза
- Виды УЗИ в гинекологии
- Принципы постановки диагноза
- Какие таблетки выпить при трихомонадном вагините
- Особенности течения болезни в беременность
- Что такое ИППП?
- Основные осложнения трихомониаза
- Симптомы влагалищного трихомониаза у мужчин
Возможные осложнения
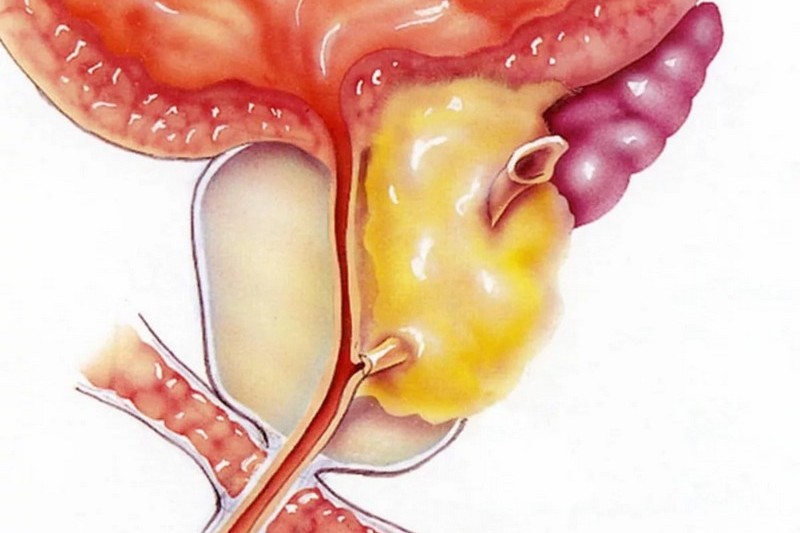
Особенность биологических свойств возбудителя и преобладание у мужчин скрытого или малосимптомного течения инфекции приводят к поражению предстательной железы, возникновению везикулита, эпидидимита. Поэтому возможный исход невыявленного и нелеченного трихомониаза у мужчин – бесплодие. Кроме того, возникает нарушение микробиоценоза мочеполового тракта с присоединением других патогенных микроорганизмов, поддерживающих хроническое воспаление в предстательной железе. Длительное течение простатита впоследствии может привести к развитию онкологического заболевания.
Анализ крови на иммуноглобулины при трихомониазе
Этот анализ делается с целью определения специфических иммуноглобулинов G класса, которые определяются в крови в ответ на внедрение в организм трихомонады.
Показаниями для назначения такого анализа выступают:
- выраженная симптоматика трихомониаза;
- при планировании вынашивания плода, чтобы не допустить осложнения;
- ситуации, когда диагностируется трихомониаз у половых партнеров, женщины с трихомониазом.
Венозную кровь берут материалом для исследования.
Иммуноглобулины выявляют с помощью иммуноферментного анализа (ИФА).
Для проведения анализа необходимо два дня.

Но оценка такого серологического обследования производится только в сочетании с другими методами.
Даже спустя год после инфицирования в крови обнаруживаются специфические иммуноглобулины.
Как сдавать анализы на трихомониаз?
Существуют определенные правила сдачи биоматериала на исследование.
Кровь для анализа сдается только натощак, с утра.
Не менее двенадцати часов после трапезы.
Последний ужин должен отличаться лёгкостью и ранним приёмом.
Если сдается моча на анализ, то обязательно нужно, чтобы наружные половые органы были в чистоте.
При сдаче крови или исследовании мочи необходимо, чтобы врач знал заранее о приеме лекарственных средств.
Особенно антибиотиков, которые оказывают большое влияние на результаты анализов.
Чтобы сделать анализ на ИППП, обычно, женщины делают мазок из канала шейки матки.
При сдаче мазков на анализ существуют определенные советы:
- диагностировать необходимо заболевания в острой стадии;
- спустя только три недели после незащищенного коитуса, можно делать мазок;
- антибиотики принимать не позже трёх недель, перед сдачей мазка на ИППП;
- не допускать половых актов за полтора суток до сдачи мазка;
- во время месячных мазки не информативны.
Когда нужно сдавать мазки на ИППП:
- половые органы женщины не моют и не применяют средства интимной гигиены;
- от опорожнения мочевого пузыря до взятия мазка, должно миновать минимум три часа;
- не должно быть спринцеваний;
- не ставить вагинальные свечи.
Если соблюдать все эти условия, то результаты будут достоверными.
Диагностика Трихомоноза (трихомониаза):
Диагностика трихомоноза заключается в бактериологическом обнаружении влагалищных трихомонад после окраски мазков по Грамму, или в нативных (свежих) препаратах. Методика исследования в нативных препаратах на присутствие трихомонад очень проста: на предметное стекло наносят изотонический раствор, добавляют свежую каплю влагалищных выделений, затем препарат рассматривают под микроскопом. Однако при таком методе диагностики не всегда сразу удается выявить трихомонады, поэтому необходимо исследование проводить неоднократно.
Современной методикой обнаружения трихомонад в организме является поиск генетических маркеров с помощью полимеразной цепной реакции (ПЦР) .
Лечение Трихомоноза (трихомониаза):
При лечении трихомоноза следует соблюдать следующие принципы:
— проводят лечение трихомоноза одновременно больной и ее мужу (половому партнеру);
— половая жизнь в период лечения трихомоноза запрещается;
— устраняют факторы, снижающие сопротивляемость организма (сопутствующие заболевания), гиповитаминоз и др.;
— применяют противотрихомонадные средства на фоне общих и местных гигиенических процедур.
Лечению подлежат больные при всех формах трихомоноза (включая трихомонадоносительство), а также больные с воспалительными процессами, у которых трихомонады не обнаружены, но эти возбудители выявлены у мужа (партнера). Из противотрихомонадных средств наиболее эффективны метронидазол (флагил, трихопол) и фасижин (тинидазол). При свежем трихомонозе метронидазол применяют для лечения по следующей схеме: в первый день лечения по 0,5 г 2 раза в день, на второй день — по 0,25 г 3 раза в день, последующие 4 дня — по 0,25 г 2 раза в день. Фасижин (тинидазол) назначают внутрь после еды однократно в дозе 2000 мг (4 таблетки по 500 мг). Существует и другая методика: фасижин назначают по 150 мг 2 раза в день в течение 7 дней. Приведенные методы лечения метронидазолом и фасижином не показаны при заболеваниях нервной и кроветворной систем, во время беременности и кормления грудью (переходят через плаценту и в молоко), а также при заболеваниях печени. В таких случаях применяют другие антитрихомонадные средства: трихомонацид и нитазол, хотя они менее эффективны. Трихомонацид применяют внутрь (0,3 г/сут. в 2-3 приема в течение 3-5 дней) и местно (суппозиторий по 0,05 г препарата в течение 10 дней); нитазол (трихоцид) применяют в виде суппозиториев (0,12 г препарата), вводимых во влагалище 2 раза в день и внутрь по 1 таблетке (по 0,1 г) 3 раза в день. Рекомендуется также введение тампонов (после спринцевания), пропитанных 2,5 % суспензией нитазола.
Местно для лечения трихомоноза применяются также вагинальные таблетки Тержи-нан по 1 таблетке в сутки в течение 10 дней или Клеон-Д по 1 таблетке в день в течение 7 дней.
Контроль лечения трихомоноза осуществляется в течение 2-3 менструальных циклов. При отсутствии трихомонад в материале (из разных очагов) после окончания менструации лечение следует считать успешным. У некоторых женщин бели и другие симптомы продолжаются после исчезновения трихомонад. В таких случаях проводят лечение, рекомендуемое для терапии неспецифического кольпита.
Этиология
Трихомонады относятся к типу простейших, классу жгутиковых (см.), паразитирующих у человека и у нек-рых животных (обезьян, коров, лошадей, кошек и др.). Размножаются путем деления, обладают большой подвижностью благодаря наличию четырех жгутиков и ундулирующей мембраны. Оптимальные условия развития трихомонады: pH среды 5,9—6,5, t° 35—37°. Она быстро погибает при температуре св. 40°, высушивании, в гипо- и гипертонических, а также в дезинфицирующих р-рах.
У человека обнаружено несколько разновидностей трихомонад (влагалищная, ротовая и кишечная), однако заболевание вызывается только влагалищной трихомонадой. Влагалищная трихомонада — наиболее крупная (длина ее обычно составляет 7—30 мкм), овоидной формы, на более широкой ее части имеется 4 жгутика (см. рис. к ст. «Жгутиковые», т. 8, ст. 42). В передней части трихомонады располагаются ядро с ядрышком и блефаробласт, состоящий из 4 гранул. Через тело трихомонады проходит аксостиль, выходящий наружу в виде острия. При электронно-микроскопическом исследовании обнаружены также па-рабазальный аппарат, лизосомы, рибосомы, пищеварительные вакуоли. Питание трихомонад происходит путем эндосмоса, поглощения клеток, в т. ч. микроорганизмов, отдельные из к-рых, в частности гонококки, могут сохранять жизнеспособность внутри трихомонад и проявлять свое патогенное действие после гибели последних. Этим объясняются рецидивы гонореи, возникающие иногда после антибактериальной терапии Т. у больных со смешанной трихомонадно-гонорейной инфекцией.
Факторы, способствующие заражению
Если развился трихомониаз у женщины причины рекомендуется искать особенно тщательно. Так как если их не устранить, справиться с болезнью с высокой долей вероятности не выйдет.
В первую очередь стоит обратить внимание на факторы, которые могли изменить уровень влагалищной кислотности. В норме он поддерживается с помощью лактобацилл, которые вырабатывают особые ферменты, закисляющие среду вокруг них
Снижение количества лактобацилл ведет к снижению кислотности, что может способствовать развитию заболевания.
Уровень лактобацилл может уменьшаться из-за:
- половых связей без защиты, которые носят беспорядочный, случайный характер;
- игнорирования правил ухода за половыми органами;
- менструаций;
- периода вынашивания ребенка.
Важно иметь ввиду, что проникновению инфекции в организм может способствовать общее снижение иммунитета. Вполне естественно, что подобному снижению способствует целый ряд факторов
Таких как, переохлаждение или перегрев, наличие некоторых хронических болезней, частые воздействия стрессовых факторов и др.
Как передается трихомонадный вагинит?
Причины, по которым может развиться трихомонадный вагинит, связаны с заражением вагинальной трихомонадой при половом контакте с инфицированным человеком.
Орально-генитальная передача трихомониаза на сегодняшний день не доказана, тогда как случаи заболевания в результате анального секса описаны.
Контактно-бытовое заражение встречается исключительно редко из-за неустойчивости возбудителя во внешней среде.
Так, описаны единичные эпизоды болезни у маленьких девочек после контакта с предметами, загрязненными выделениями больного человека, такими как мочалки, полотенца и пр.
После контакта с источником инфекции возбудитель попадает на слизистые урогенитальных органов.
Фиксируется на клетках эпителия, распространяясь в железы и лакуны с развитием воспалительного процесса.
Инкубационный период при таком состоянии, как трихомонадный вагинит, варьируется от 5-ти до 15-ти суток.
Можно ли заразиться трихомониазом при оральном сексе?
Патогены присутствуют в вагинальных выделениях, а также в сперме. Поэтому они могут проникнуть в организм во время оральных ласк. Есть риск заражения и при поцелуе. После этого инфицированный человек отмечает симптомы, сходные с проявлениями ангины. Вероятность заболеть повышается, если во рту есть небольшие трещины или повреждения слизистой.
На вопрос, как передается трихомониаз через рот, врачи пока не могут ответить с полной уверенностью, поскольку ротовые трихомонады недостаточно изучены. Однако можно с уверенностью сказать, что они поражают зубы, десны, миндалины, дыхательные пути, вызывают гингивит, кариес, пародонтоз.
К каким докторам следует обращаться если у Вас Трихомоноз (трихомониаз):
Венеролог
Уролог
Гинеколог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Трихомоноза (трихомониаза), ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Диагностика трихомониаза: как выявить трихомонады
Не стоит доводить болезнь до осложнений, для своевременного обнаружения трихомониаза достаточно в профилактических целях посещать врача и сдавать мазок на инфекции. Ну а если у вас начали проявляться первые симптомы, то в клинику следует обратиться незамедлительно.
При обнаружении симптоматики схожей с трихомониазом, специалист (гинеколог или уролог) назначает анализы для выявления патогенных организмов во флоре
Диагностировать трихомониаз можно на любой его стадии, для этого проводятся:
- Исследования препарата (выделений из уретры, влагалища) на микроскопическом уровне, по методу Грама и Романовского – Гимзе;
- Биологически-молекулярные исследования NASBA и ПЦР и др.
Популярные анализы на трихомонады
Метод микроскопического исследования – для диагностики на анализ берут биоматериалы.У женщин — мазок с заднего свода влагалища, канала шейки матки, мочеиспускательного канала. У мужчин берут соскоб из мочеиспускательного канала, секрет предстательной железы и семенную жидкость. Исследование производится под микроскопом. Во взятые материалы добавляется раствор хлорида натрия 0,9% после чего микроорганизмы меняют окрас и их можно увидеть при исследовании. Преимущество метода в его оперативности: исследования необходимо проводить в течении не более чем 30 минут с момента взятия материала.
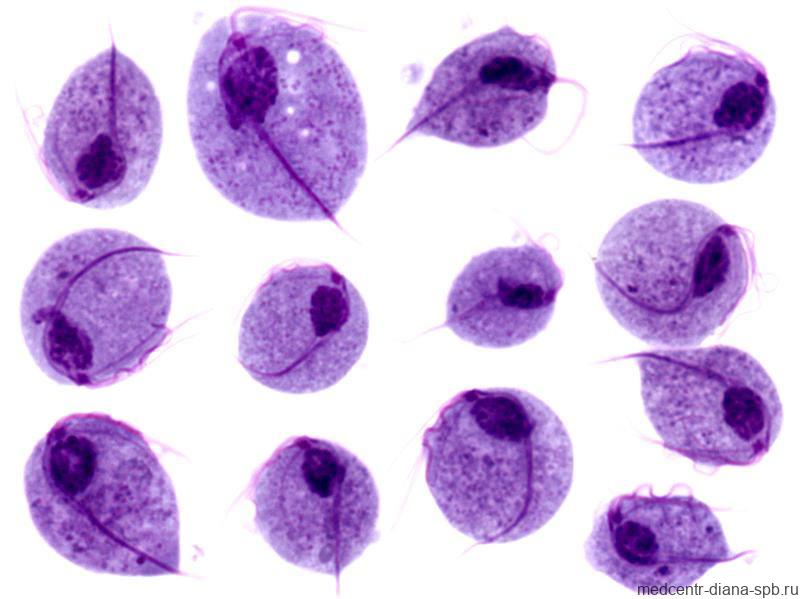 Photo by isis325
Photo by isis325
- Метод культивирования трихомонад – мазок, содержащий биологический материал из организма больного помещается в специальную питательную среду для ускоренного развития микроорганизмов. Через некоторое время производится исследование флоры и если изначально в образце были трихомонады, их количество значительно увеличивается, позволяя с уверенностью говорить о наличии бактерий в организме. Метод позволяет диагностировать степень заражения, этап заболевания, а также выявить наиболее эффективный препарат для уничтожения бактерий.
- Метод ПЦР – для исследования производиться забор любых биологических жидкостей, от мазка влагалища и до анализа крови. При исследовании производится поиск ДНК и РНК патогенных микроорганизмов. Преимущество методики в возможности выявления трихомонад, даже в том случае если болезнь проходит бессимптомно или в хронической стадии. Метод наиболее дорогой по стоимости, но очень точный.
Как диагностируется трихомонадный вагинит?
Проведение диагностики трихомониаза рекомендуется:
- при появлении характерной симптоматики
- при выявлении иных половых инфекций
- после «подозрительного» незащищенного полового контакта
- в период подготовки к беременности
- при беременности (а именно при постановке на учет, на 30-й неделе и непосредственно перед родами)
- при бесплодии, повторных выкидышах
- в ходе осмотра перед проведением плановых хирургических вмешательств в области мочеполового тракта
Лабораторные анализы при подозрении на трихомонадный вагинит проводятся методами, включающими:
- микроскопическое исследование мазка
- культуральный посев на трихомонады
- анализ на иммуноглобулины, ПЦР анализ выделений и/или соскоба из влагалища (используются реже)

Для исследований с помощью аппликатора с ватным наконечником берется образец выделений из нижнего свода влагалища или соскоб с влагалищных стенок (в отсутствие менструации!).
У не вступавших в сексуальные отношения женщин и девочек взятие материала производится с задней ямки преддверия влагалища.
Некоторые исследователи указывают, что при заборе материала у женщин репродуктивного возраста в середине цикла вероятность выявления патогенного микроорганизма выше.
Что касается такого популярного в прошлом веке метода увеличения эффективности исследований, как пищевые, биологические, химические и иные провокации, то на сегодняшний день признана нецелесообразность их применения.
У женщин наиболее распространенным методом диагностики трихомониаза оказывается микроскопическое исследование (иначе «мазок на флору»).
Для этого анализа, как правило, используется световая микроскопия неокрашенного материала («влажные» мазки).
Важным условием является изучение препарата непосредственно после взятия биообразца (желательно в течение первых 10-ти минут).
Исследование эффективно при наличии симптоматики, в такой ситуации специфичность методики достигает 100%, а чувствительность – 70%.
Иногда проводится дополнительное окрашивание мазка простыми и сложными красителями (например, окраска метиленовым синим, по Грамму) с последующим сравнением результатов обоих исследований.
При таком анализе, как мазок на флору, показатели при трихомонадном вагините демонстрируют отсутствие или наличие, иногда и количество, трихомонад в поле зрения.
Культуральное исследование представляет собой самый оптимальный вариант диагностики заболевания.
При 100%-ной специфичности чувствительность достигает 98%.

Но он требует много времени и сложен в исполнении.
Существенным плюсом анализа оказывается возможность его применения при минимальном количестве трихомонад в биообразце, асимптомном течении и атипичных формах заболевания.
Также метод позволяет оценивать устойчивость микроорганизмов к действию лекарственных препаратов.
Полимеразная цепная реакция используется в Европе и России как альтернатива посеву, при этом не превосходя его по специфичности и чувствительности.
Положительным качеством анализа является его оперативность, недостатком – стоимость.
При проведении исследования в режиме «реального времени» можно осуществлять количественную оценку результата.
Это, в принципе, не имеет особого значения при назначении схемы лечения.
Иммунодиагностический метод, а именно реакция иммунофлюоресценции, также характеризуется высокой чувствительностью и специфичностью.
Но применяется редко из-за цены и зависимости оценки результата от квалификации персонала.
Антитела класса IgG при трихомонадном вагините могут обнаруживаться в крови уже через пару недель от момента заражения.
Важно понимать, что при данном заболевании не формируется выраженного иммунитета, поэтому после излечения вполне вероятно повторное инфицирование. Выявление трихомонадного вагинита у детей требует осмотра на предмет исключения сексуального насилия
Выявление трихомонадного вагинита у детей требует осмотра на предмет исключения сексуального насилия.
При подтверждении диагноза «трихомониаз» проводятся дополнительные исследования на иные распространенные половые инфекции (гонорею, хламидиоз и пр.).
Биологические свойства возбудителя трихомониаза
Возбудитель трихомониаза — трихомонада — простейший одноклеточный организм, животное, которое благодаря своей подвижности и размерам приспособилось к жизни в мочеполовой системе организма человека. Благодаря жгутикам существо совершает толчкообразные, слабопоступательные движения для перемещения. Благоприятными условиями для его размножения является нарушение кислотной среды. Поэтому в организме женщины трихомонады активно развиваются во время менструации.
В организме человека могут паразитировать три вида трихомонад: ротовые, кишечные, урогенитальные. Первые два вида не приводят к развитию заболеваний. Урогенитальные трихомонады — самостоятельный вид, который по своим свойствам сильно отличается от ротовых и кишечных. Они являются возбудителями трихомониаза. Естественной средой их обитания является мочеполовой тракт человека. У женщины они активно развиваются во влагалище, откуда проникают в шейку матки, маточные трубы, прямую кишку и почечные лоханки. У мужчины же в предстательной железе и семенных пузырьках. Мочеиспускательный канал поражается у представителей обоего пола. Вне человеческого организма возбудитель теряет жизнеспособность, поскольку не образует цист или других устойчивых к высушиванию форм.
Виды УЗИ в гинекологии
УЗИ в гинекологии может выполняться тремя способами. Различают следующие виды:
- трансректальное УЗИ (проводится через прямую кишку у девочек, не живущих половой жизнью);
- трансвагинальное УЗИ (осуществляется с помощью введения датчика во влагалище для точного обследования заболеваний органов малого таза);
- трансабдоминальное (или просто абдоминальное) УЗИ, или просто абдоминальное УЗИ (проводится через стенку живота при обнаружении признаков воспаления органов малого таза или у девушек, не живущих половой жизнью).
1
УЗИ в гинекологии
2
Ультразвуковой сканер Voluson 10
3
УЗИ в гинекологии
При каких показаниях делают УЗИ органов малого таза у женщин?
- выявление причин бесплодия;
- нарушения менструального цикла;
- оценка патологии матки и яичников;
- боли внизу живота;
- воспалительные заболевания органов малого таза: эндометрит, параметрит, вульвовагинит, сальпингоофарит;
- выделения из влагалища;
- исследование природы опухолей малого таза (рак мочевого пузыря, миома, рак матки);
- воспалительные заболевания мочевыделительной системы (цистит, пиелонефрит, мочекаменная болезнь);
- изучение состояния яичников и матки во время ЭКО;
- хирургические манипуляции на мочевом пузыре, матке, маточных трубах или яичниках;
- осложнения беременности;
- наблюдение за установленной внутриматочной спиралью (см. методы контрацепции).
Какие заболевания и состояния может выявить УЗИ в гинекологии?
- опухолевые процессы в области малого таза;
- перекрут кисты яичника; киста яичника;
- осложнения после беременности и родов;
- патология развития матки и придатков (удвоение маточных труб, недоразвитая «инфантильная» матка, двурогая, седловидная матка);
- полипы эндометрия;
- непроходимость маточных труб (образование спаек и перетяжек);
- наличие жидкости в органах малого таза;
- миома матки;
- воспалительные заболевания органов малого таза, эндометриоз;
- беременность (маточная и внематочная).
1
УЗИ в гинекологии
2
Ультразвуковой сканер Voluson 10
3
УЗИ в гинекологии
Женское УЗИ поможет определить следующие показатели:
- размеры яичников;
- наличие и разновидность кист яичников (фолликулярные, лютеиновые, эндометриоидные);
- размер и форма матки;
- толщина слизистой оболочки матки (изменяется в зависимости от дня цикла);
- наличие опухолей матки и придатков, их расположение и природа образования (доброкачественные или злокачественные).
Принципы постановки диагноза
Анализ на трихомониаз у женщин – важный этап. В обязательном порядке он предшествует тому моменту, как пациентке будет назначено какое-либо лечение. Без анализов, которые подтвердят заражение болезнью, ни в коем случае нельзя заниматься лечением. Тем более нельзя пытаться самостоятельно назначать себе лекарственные средства.
Процесс постановки диагноза всегда начинается с оценки жалоб пациентки.
Доктор должен заострить внимание на характере выделений, особенностях болей, их локализации. Затем выполняется осмотр на гинекологическом кресле
В ходе него обычно обнаруживаются воспалительные процессы в области половых органов. Нередко удается увидеть эрозии и язвочки на слизистых оболочках. После пациентке проводятся анализы.
Существует несколько методов диагностики:
- микроскопия мазка, в которой трихомонады нередко хорошо видны;
- посев биологического материала на специальные среды с последующим повторным исследованием;
- различные варианты серологической диагностики, которые отличаются не только довольно высокой скоростью получения результата, но и дешевизной;
- выполнение ПЦР-оценки полученного от пациентки биологического материала.
Только после того, как одно из исследований подтвердит диагноз, можно будет начинать лечение.
Какие таблетки выпить при трихомонадном вагините
Это определяет врач с учетом ряда факторов (наличие беременности, склонности к аллергическим реакциям, острой или хронической формы инфекции и т.д.).
Существуют разные схемы назначения препаратов.
Так, установлено, что даже однократный прием метронидазола приводит к излечению в 95% случаев.
Существенным моментом при лечении нитроимидазолами является требование полного отказа от употребления алкоголя в этот период, а также в течение 72-х часов (минимум 24-х часов) после завершения курса.
Нарушение этого правила чревато неприятными последствиями, симптомами так называемой дисульфирамподобной реакции: тошнотой, рвотой, головными болями, приливами, судорогами.
Также метронидазол может вызывать лейкопению, кандидозную суперинфекцию.
Все эти негативные проявления обуславливают отказ от применения препарата в период ранней беременности. Тинидазол во время беременности не назначается.
Если у пациента ранее обнаруживалась непереносимость таблеток с метронидазолом, то ему противопоказано применение и свечей с тем же активным компонентом.
Схемы лечения
Общие:
- метронидазол 0,25 г внутрь дважды в сутки неделю
- орнидазол 0,5 г внутрь в сутки 5 дней
- тинидазол 0,5 г внутрь в сутки 5 дней
Альтернативные:
- метронидазол 1 г однократно
- орнидазол 1 г однократно
- тинидазол 1 г однократно
Для рецидивирующих и осложненных форм:
- метронидазол 0,5 г внутрь дважды в сутки неделю или по 1.5 г раз в день 4 суток
- орнидазол 0,5 г внутрь дважды в сутки 5 дней
- тинидазол 1 г раз в сутки 3 дня
Лечение у беременных трихомонадного вагинита проводится со II триместра однократным приемом 2 г метронидазола.
Лечение детей осуществляется метронидазолом из расчета 10 мг/кг массы тела внутрь трижды в сутки 5 дней или орнидазолом из расчета 25 мг/кг массы тела внутрь раз в сутки 5 дней.
Возможности исключительно местного лечения трихомонадного вагинита, например, с помощью метронидазол геля, вызывают определенные сомнения.
Использование препаратов местного действия не позволяет достичь терапевтического уровня концентрации действующего вещества.
Поэтому и эффективность такого лечения значительно ниже, чем при приеме системных препаратов.
В то же время сочетанное лечение с использованием средств местного и системного действия бывает эффективнее терапии монопрепаратами.
Так, при лечении осложненных форм могут применяться дополнительно к таблеткам протистоцидные местнодействующие препараты метронидазола:
- в виде вагинальных таблеток (0,5 г раз в сутки 6 дней)
- в виде 0,75%-ного геля (во влагалище вводится 5г раз в сутки 5 дней)
Трихомониаз часто сочетается с иными половыми инфекциями.
Поэтому врач может назначить дополнительно прием иных лекарственных средств, в том числе комбинированных местного действия.
Именно специалист после проведенных исследований сможет посоветовать, какие свечи применять при трихомонадном вагините.
Часто рекомендуемым средством являются свечи Тержинан, в состав которых входит тернидазол, сульфат неомицина (антибиотик, активный в отношении грамотрицательных и грамположительных бактерий), нистатин (препарат противогрибкового действия), преднизолон (глюкокортикостероидный гормон, ослабляет воспалительный процесс).
В редких случаях при трихомонадном вагините тяжелого течения врачом назначаются капельницы Метрогила.
Проводимые исследования в отношении лечения и профилактики трихомониаза посредством вакцины Солкотриховак показали ограниченные возможности этого метода.
Отмечалось, что ее некоторая эффективность проявляется в случае продолжительных рецидивах инфекции и только в комбинации с протистоцидными препаратами.
Вакцину вводят в дозе 0,5 мл, тремя инъекциями с двухнедельными интервалами, а затем спустя год однократно.
Особенности течения болезни в беременность
Период вынашивания ребенка – один из самых ответственных периодов в жизни любой женщины. Вполне естественно, что к нему рекомендуется подходить с максимальной ответственностью
Из-за этого врачи рекомендуют всем парам уделять внимание планированию семьи. Это поможет обеспечить рождение здорового, сильного малыша
Во время планирования беременности оба партнера сдают анализы на ЗППП. В список непременно включают в том числе и трихомониаз. Если у кого-то из партнеров обнаружена болезнь, зачатие рекомендуют отложить. До тех пор, пока болезнь не будет устранена.
В некоторых случаях женщины заражаются уже после того, как беременность наступила. Этот вариант тоже считается опасным. Наибольшую опасность в этом случае болезнь представляет для плода.
Воспалительные процессы негативно сказываются на развитии детского организма. Постоянное раздражение половых путей воспалительным процессом может даже спровоцировать выкидыш или преждевременные роды. Беременным, которые заметили у себя симптомы трихомониаза, рекомендуется обратиться к врачу немедленно. Необходимо подобрать лечение и справиться с болезнью до того, как она успеет навредить малышу.
Что такое ИППП?
Инфекции, передающиеся половым путем (ИППП), объединены в одну группу по принципу их возникновения, т.е. они попадают в организм единственным способом — через половой контакт. По микробиологическим признакам эти инфекции можно разбить на следующие подгруппы: микробы (сифилис, гонорея, гарднереллы), простейшие (типичный представитель- трихомонада), грибки (их много, но наиболее типичный представитель — молочница), микоплазменные инфекции (уреаплазма, микоплазма, хламидии) и вирусные инфекции (герпес второго типа, гепатиты В и С, СПИД). Все эти инфекционные заболевания опасны тем, что вызывают воспаление или половой сферы, или всего организма в целом. Постараемся дать словесный портрет каждой из перечисленных инфекций и рассказать, какой вред могут принести вам эти «зловредные соседи», как их вовремя распознать и обезвредить.
Основные осложнения трихомониаза
Трихомониаз широко ассоциирован с наличием других заболеваний, передающихся половым путем, включая гонорею, хламидиоз и вирусные заболевания. Трихомониаз вызывает повышение восприимчивости к вирусу простого герпеса (возбудителю генитального герпеса), ВИЧ и ВПЧ. Люди, страдающие трихомониазом в 2 раза чаще болеют СПИДом. Существует два объяснения этому факту:
- повреждение слизистой оболочки, вызываемое трихомонадой, позволяет быстрее вирусу быстрее проникнуть в организм человека;
- при трихомониазе запускается каскад иммунных реакций, которые ведут к повышению активности разножения ВИЧ в инфицированных клетках.
Трихомониаз у беременных женщин может вести к инфицированию и преждевременному разрыву плодных оболочек, а также к зарежению ребенка во время родов. Трихомониаз у женщин может стать причиной аднексита, цервицита и эндометрита. Есть исследования, в которых показана в 1.9 раза большая частота возникновения внематочной беременности у инфицированных женщин. Имеются доказательства связи дисплазии шейки матки и трихомониаза. У мужчин осложнения трихомониаза включают простатит, эпидидимит, стриктуры уретры и бесплодие.
Симптомы влагалищного трихомониаза у мужчин
Инфекция Trichomonas vaginalis у мужчин обычно симптоматична:
- Могут быть выделения из мочеиспускательного канала или болезненное мочеиспускание.
- Пациенты также сообщают о частом мочеиспускании и дискомфорте в уретре и / или зуде.
- Иногда могут быть гнойные выделения.
- У мужчин с хроническим трихомониазом влагалища может возникнуть простатит, боль в головке и покраснение крайней плоти .
 Зуд
Зуд
 Простатит
Простатит
Опасный источник инфекции трихомониаза – бессимптомные носители, так как у них нет шансов на излечение. Из-за отсутствия симптомов они не подозревают, что болеют, и поэтому не проходят обследование. Они представляют опасность для партнеров и людей, проживающих рядом. Инфекция передается не только при интимных отношениях, но и при совместном использовании полотенец и других гигиенических средств, что значительно увеличивает риск заражения.