Вертеброгенная люмбоишиалгия: причины и лечение
Содержание:
- Прогноз и профилактика люмбоишиалгии
- Выбираем алгоритм
- Что такое болезнь диагноз, синдром люмбоишиалгия? Почему возникает боль в ноге?
- Коморбидность
- Основные принципы безоперационного лечения миомы матки
- Классификация люмбалгии
- Диагностические мероприятия
- Что такое Тревожное расстройство
- Симптомы
- Обследование пояснично-крестцового отдела
- Врачи, выполняющие КТ позвоночника:
- Услуги КТ-диагностики в ЦЭЛТ
- Что такое радикулит
- Главные возбудители люмбоишиалгии
- Астения у детей
- Лечение тревожного расстройства
- Причины
- Что из себя представляет люмбоишиалгия?
- Возможно ли при миоме матки лечение без операции?
- Патогенез люмбоишиалгии
- Причины
- Причины люмбалгии
Прогноз и профилактика люмбоишиалгии
В большинстве случаев патология имеет доброкачественный характер и благоприятный прогноз. Однако плохое и несвоевременное ее лечение, а также рецидивы могут привести к нарушению обменных процессов, деформации тканей и формированию на глубине мышц узлов.
В неврологии выработан целый комплекс профилактических мер по предотвращению заболевания. Прежде всего необходимо своевременно лечить патологии позвоночника и предотвращать их развитие.
Также неврологи убедительно рекомендуют воздерживаться от продолжительной нагрузки на позвоночник, что приводит к его патологическим изменениям. Во время выполнения физических упражнений стоит избегать нагрузки на неподготовленные мышцы, а также стараться сформировать правильный мышечный корсет. Пациентам стоит заниматься укреплением правильной осанки, следить за своим весом, избегать вредных привычек. При соблюдении всех этих рекомендаций можно предотвратить заболевание или же исключить риски его рецидива.
Выбираем алгоритм
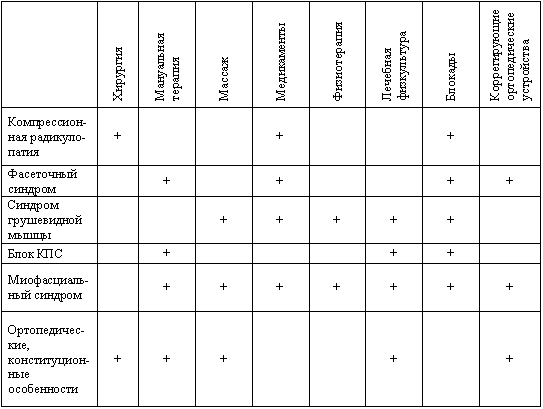
Правильное понимание структуры ЛИ крайне необходимо для оптимизации лечебного алгоритма: так при корешковой компрессии необходимо хирургическое лечение, при миогенной ЛИ лечение проводится методами миофасциального расслабления, а при смешанной или комбинированной ЛИ приоритетность определяется доминантностью каузальности. Выработка эффективных алгоритмов диагностики, особенно методов лечения (ЛИ) и последовательности их применения является не только крайне актуальной, но требует привлечения врачей разных специальностей, порой имеющих свои узкоспециализированные взгляды. (Таб. 1). Когда пациент жалуется на , связывает это с поражением периферических нервов, ортопед или ревматолог с поражением суставов, мануальный терапевт с поражением мышц и связок, с грыжей межпозвонкового диска. Последствия подобного подхода, так называемый «синдром неудачно прооперированной спины», стойкая хронизация болей, медикаментозные язвы, а главное, неадекватная медицинская помощь, утрата доверия к врачам, развитие синдрома «депрессия-хроническая боль».Таблица № 1. Причины люмбоишалгического синдрома и методы лечения
 |
Что такое болезнь диагноз, синдром люмбоишиалгия? Почему возникает боль в ноге?
Люмбоишиалгия – это подострая или хроническая боль в пояснице, которая иррадиирует в одну или обе нижние конечности (иррадиирует, отдает в левую ногу или в правую ногу, или в обе ноги). Термин «любоишиалгия» состоит из двух слов – латинского слова «lumbus», которое означает «поясница», и греческих слов «ischion», означающего «тазобедренный сустав, седалище, бедро», и «algos», означающего «боль». Ишиалгия – это устаревшее название, которое обозначает боль по ходу седалищного нерва вертеброгенного генеза (боль в спине). Синонимами люмбоишиалгии являются вертеброгенная люмбоишиалгия, дискогенная люмбоишиалгия, люмбоишалгия. Если боль отдает в правую ногу, то это правостороння люмбоишиалгия, если боль отдает в левую ногу, то это левосторонняя люмбоишиалгия.
Коморбидность
Любые события, травмирующие психику детей, могут стать причиной самых разнообразных негативных последствий. Достоверно известно, что ПТСР у детей часто сопровождается и другими психическими расстройствами. Существенно увеличивается риск появления таких расстройств, как оппозиционное протестное расстройство, гиперактивность и дефицит внимания. Травмирующие события, произошедшие в детстве, могут также стать причиной постоянной тревоги и депрессии. Помимо всего прочего замечена прочная взаимосвязь между злоупотреблением спиртосодержащих, наркотических и психотропных веществ и наличием посттравматического стрессового расстройства. Вероятность появления отклонений, вызванных чрезмерным пристрастием к этим веществам в зрелом возрасте многократно усиливается, если в детстве наблюдались признаки ПТСР.
Особое внимание стоит уделить исследованиям по коморбидности ПТСР и соматических заболеваний у девочек. Изучали группы девочек в возрасте от 0 до 8 лет, и от 9 до 17 лет
Была выявлена четкая взаимосвязь между диагнозом посттравматическое стрессовое расстройство и наличием самых разнообразных проблем со здоровьем. Здесь отмечались и заболевания желудочно-кишечного тракта, и нарушения кровообращения, и заболевания инфекционного характера. Также наблюдались хроническая усталость, боль в суставах и мышцах, общая слабость.
Основные принципы безоперационного лечения миомы матки
Для того, чтобы вылечить миому матки без операции, конечно же приема одних только гормональных препаратов недостаточно. Нужно пройти полный курс консервативного лечения. А он включает в себя некоторые дополнительные меры.
Если в анамнезе присутствуют половые инфекции, их нужно обязательно пролечить. Женщина должна пересмотреть свой рацион питания, и в будущем придерживаться определенной диеты, а именно: как можно меньше жирных, жареных и мучных продуктов, и побольше овощей, фруктов, полезной и здоровой пищи.
- Стоит подумать и над укреплением иммунитета, применяя для этого специальные средства.
- Необходимо нормализовать обмен веществ.
- Если присутствуют нарушения психоэмоционального плана, надо пройти курс сеансов у психолога или психотерапевта.
- Если затяжные месячные стали причиной анемии, нужно обязательно заняться и ее лечением.
Классификация люмбалгии
Виды люмбалгии по характеру течения:
- Острая форма заболевания.Сопровождается внезапным приступом острой боли в поясничном отделе позвоночника. Пациенту сложно сесть и встать. Относительно комфортно человек может сидеть только на ровной твердой поверхности. Как правило, приступ проходит через 4–5 дней.
- Хроническая форма.В этом случае синдром люмбалгии сопровождается повторяющимися болями и чувством тяжести в пояснице. Ощущения боли не такие сильные, как в остром периоде, но появляются гораздо чаще. Длительное сидение, ходьба (особенно в неудобной обуви), переноска груза, физические нагрузки — все это сопровождается быстрой утомляемостью и чувством дискомфорта, ноющими болями или жжением в поясничном отделе позвоночника.
Отдельная классификация существует при хронических видах люмбалгии:
Диагностические мероприятия
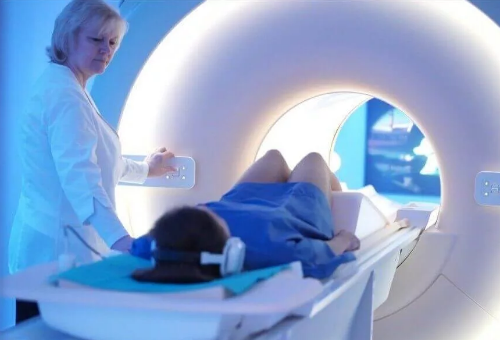 В случае появления выше описываемых симптомов или подозрении на образование аномального процесса, необходимо в срочном порядке посетить специализированное клиническое учреждение, где вам смогут оказать квалифицированную помощь. Эксперт в сфере неврологии проведет с пациентом консультацию, в ходе которой сможет провести проверки статического и динамического характера, оценить выраженность симптоматики напряжения седалищного нерва, а также произведет сбор анамнеза (чтобы исключить присутствие инфекционных агентов или онкологии). Кроме того, больному потребуется пройти стандартный осмотр, где врач сможет изучить органы таза и живота. Помимо этого, доктор предписывает прохождение следующих медицинских процедур:
В случае появления выше описываемых симптомов или подозрении на образование аномального процесса, необходимо в срочном порядке посетить специализированное клиническое учреждение, где вам смогут оказать квалифицированную помощь. Эксперт в сфере неврологии проведет с пациентом консультацию, в ходе которой сможет провести проверки статического и динамического характера, оценить выраженность симптоматики напряжения седалищного нерва, а также произведет сбор анамнеза (чтобы исключить присутствие инфекционных агентов или онкологии). Кроме того, больному потребуется пройти стандартный осмотр, где врач сможет изучить органы таза и живота. Помимо этого, доктор предписывает прохождение следующих медицинских процедур:
- Рентгенографическое исследование — для выявления снижения высоты дисков, гипертрофии, остеофитов и т.д. Главная задача данного обследования заключается в исключении наличия злокачественного новообразования, повреждений и переломов патологической природы, врожденных отклонений и прочего.
- КТ или МР-сканирование позвоночного отдела — проводиться исходя их рекомендаций специалиста и имеющихся противопоказаний.
- Миелографическое тестирование — делается при невозможности провести компьютерную томограмму или магнитно-резонансный анализ.
- Люмбальная пункция — показывает увеличенное количество белковых частиц.
- УЗИ и урография экскреторного плана проводится исходя из показаний.
Что такое Тревожное расстройство
Человека на протяжении всей жизни охватывают различные тревоги. Как правило, они представляют собой реакцию на стрессовые ситуации, происходящие в быту, на работе и так далее. Однако говорить о тревожном расстройстве как о заболевании можно лишь в случаях, когда систематическая тревога существенно влияет на качество жизни человека, заставляет его корректировать свой образ жизни.
Симптомы тревожных расстройств крайне своеобразны и зависят от типа заболевания. На сегодняшний день выделяют генерализованное расстройство и адаптивное расстройство, имеющее тревожное нарастание. Генерализованное тревожное расстройство характеризуется постоянной излишней тревогой, которая окутывает больного практически при любой ситуации, даже самой обыденной. В свою очередь, люди с адаптивным тревожным расстройством сложно приспосабливаются к стрессовым ситуациям. Постоянный страх, беспокойство, напряженность и тревога при данном заболевании могут оказать влияние на работу различных органов и систем: человек может быть подвержен учащенному сердцебиению, одышке, «нервному» желудку и так далее.
Симптомы
- простреливающая, жгучая, ноющая боль в зоне поясницы и спины, иррадиирующая в ногу;
- болевые ощущения, усиливающиеся при попытке выпрямить спину и при сменах поз;
- повороты тела в пояснице ограничены;
- напряжение мышц спины, поясничного отдела, мышц ног;
- нарушен кровоток в нижних конечностях;
- изменен цвет кожного покрова ног;
- снижена чувствительность в ногах;
- «ползание мурашек»;
- судороги;
- онемение;
- согнутая спина, наклоненная вперед;
- перекос тела на сторону ноги, являющейся опорной;
- начало развития лордоза, сколиоза;
- сложность при вставании из лежачего положения;
- особо тяжелые случаи приводят к самопроизвольному мочеиспусканию.
Обследование пояснично-крестцового отдела
Компьютерная томография показана и для диагностики самых разных болезней поясничного и крестцового отдела. Высокая детализация позволяет заметить начинающиеся изменения и своевременно начать лечение.
Показания для проведения КТ пояснично-крестцового отдела:
- Инфекционные заболевания.
- Травматическое поражение позвоночника.
- Боли при отсутствии явной причины.
- Нарушений функций органов таза.
- Парезы нижних конечностей.
- .
Также обследование потребуется при подготовке к сложным операциям по устранению искривления или по замене позвонков.
Врачи, выполняющие КТ позвоночника:

Сюбаев Роман Борисович
Врач — рентгенолог
Стаж 18 лет
Записаться на прием

Червоненко Светлана Владимировна
Врач-рентгенолог
Записаться на прием

Филиппов Василий Васильевич
Врач-рентгенолог
Стаж 40 лет
Записаться на прием
В связи с тем, что КТ – это технически сложный и достаточно новый вид исследования, у пациентов часто возникает много вопросов. Нужно не стесняться задавать их лечащему врач или специалисту, который проводит обследование. Чем увереннее чувствует себя пациент, тем быстрее пройдет обследование.
Услуги КТ-диагностики в ЦЭЛТ
| Название услуги | Цена в рублях |
|---|---|
| КТ коронарных артерий | 16 000 |
| КТ костей таза | 7 500 |
| КТ органов грудной клетки | 7 500 |
- КТ органов грудной клетки
- КТ молочных желёз
Что такое радикулит
Радикулит (радикулопатия, корешковый синдром) представляет собой воспалительное поражение спинномозговых корешков, сопровождающееся выраженным болевым синдромом.
В массовом сознании этот недуг неразрывно связан с пожилым возрастом, что в целом верно: по статистике, острым или хроническим радикулитом страдает каждый восьмой человек из старшей возрастной группы. Однако не застрахованы от этого заболевания и люди в возрасте 30+. Этому «омоложению» болезни мы во многом обязаны увеличению числа офисных «сидячих» профессий.
Патологические изменения могут происходить как в одном спинномозговом корешке, так и в нескольких одновременно.

1
Диагностика и лечение радикулита
2
Диагностика и лечение радикулита

3
Диагностика и лечение радикулита
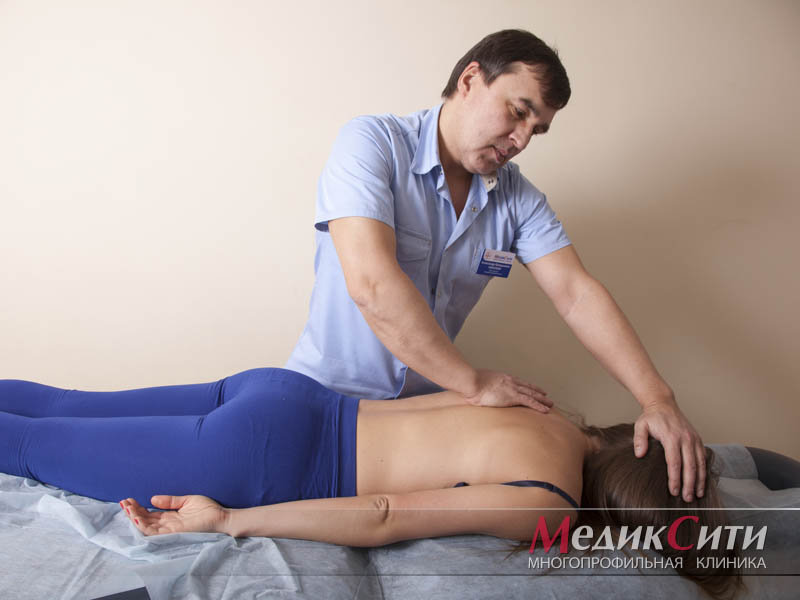
Главные возбудители люмбоишиалгии
Представленное заболевание, зачастую, является вертеброгенного типа происхождения и возникает в результате рефлекторного повторения боли как при грыже межпозвоночного диска, поясничном спондилоартрозе и прочих дегенеративных недугах. У некоторых пациентов патологический процесс способен проявиться в миофасциальном плане, то есть помимо спины болезненными ощущениями будут охвачены мышечные ткани таза.
 Кроме того, многие медицинские сотрудники рейтинговых центров сообщают о том, что болезнь может быть вызвана поражение определенных анатомических структур тела (например, связочных, костных и т.д.). Боль при описываемой патологии может быть двусторонней формы, при которой достаточно проблематично выявить воспалительный очаг. Сам по себе БС имеет глубинное происхождение и в редких случаях достигает нижнего уровня коленного сустава. В пожилом возрасте основной причиной возникновения такой аномалии считается артроз тазобедренной структуры. При подобном проявлении болезненный синдром способен переместиться в поясничный отдел.
Кроме того, многие медицинские сотрудники рейтинговых центров сообщают о том, что болезнь может быть вызвана поражение определенных анатомических структур тела (например, связочных, костных и т.д.). Боль при описываемой патологии может быть двусторонней формы, при которой достаточно проблематично выявить воспалительный очаг. Сам по себе БС имеет глубинное происхождение и в редких случаях достигает нижнего уровня коленного сустава. В пожилом возрасте основной причиной возникновения такой аномалии считается артроз тазобедренной структуры. При подобном проявлении болезненный синдром способен переместиться в поясничный отдел.
Основные факторы, образования люмбоишиалгии:
- Резкие повороты туловища.
- Длительное пребывание на холоде или в местах с повышенным потоком воздуха (сквозняки).
- Проведение времени в неудобном положении.
- Сидячая работа (однообразная поза).
В достаточно редких случаях болезненное состояние способно проявиться без видимых провокационных источников. Наиболее подвержены подобному отклонению люди, страдающие ожирением, хроническими недугами позвоночного столба, инфекционными заболеваниями, а также образованием грыж
Помимо этого, стоит с особой осторожностью относиться к своей спине работникам на производстве, которые на регулярной основе подвергают свой опорно-двигательный аппарат интенсивным нагрузкам и проводят длительное время в одном положении
Астения у детей
Астения у детей по своей симптоматике не сильно отличается от проявлений этого заболевания у взрослых. Есть лишь некоторые возрастные отличия. Давайте рассмотрим методы и способы лечения астении у детей.
Самое главное в лечении астении у детей — обеспечить ему регулярные занятия спортом. Так как из-за постоянной усталости у ребенка пропадет всякое желание участвовать в каких-либо спортивных мероприятиях или играх на свежем воздухе со своими сверстниками. И здесь самое главное — строгий баланс между физической активностью и отдыхом. Физические упражнения у детей, страдающих астенией, должны быть ежедневными и регулярными.
Другая важная и значимая часть лечения астении у детей — здоровое и полноценное питание. Соблюдение особой диеты, богатой белком и витаминами, станет хорошей основой для избавления от этого заболевания. Дело в том, что включая в рацион своего ребенка, овощи, фрукты, нежирное мясо, рыбу, Вы поспособствуете тому, чтобы его организм начал вырабатывать энергию, которая при астении практически отсутствует.
Лечение тревожного расстройства
В лечении тревожных расстройств применяют лекарственную терапию и метод рационального убеждения или их комбинирование. Психотерапия поддерживающей направленности поможет разобраться в факторах, оказывающих влияние на тревожное расстройство, а в конечном итоге – справиться с ними. Медитация и релаксация также могут стать причиной уменьшения тревожности. Для чрезмерно суетливых пациентов и людей с большим мышечным напряжением существуют абсолютно безопасных лекарственных препаратов, позволяющих справиться с данными симптомами и спать спокойно. От курения, употребления кофеина и алкоголя необходимо полностью отказаться: они усиливают тревогу. В случае, когда вы уже принимаете лекарственные средства от тревожных расстройств, обязательно консультируйтесь с врачом, когда появилась необходимость в употреблении других медикаментов или алкогольных напитков. В каждом конкретном случае план лечения является разным, индивидуальным. Поэтому лучше проконсультироваться у специалиста, чем потом пытаться перебороть необратимые последствия.
Тревожные расстройства как заболевание редко проходят, когда их пускают на самотек. Куда чаще они перерастают в нечто большее: в депрессию, тяжелую генерализованную форму заболевания, болезни внутренних органов, гипертонию, язвы и так далее.
Психотерапия – основа лечения тревожного расстройства. Благодаря данному методу лечения доктор, в первую очередь, узнает причины возникновения заболевания, а затем обучает пациента способам контроля над собой и своим необычным состоянием. Благодаря уникальным методикам чувствительность к факторам-провокаторам существенно снижается, у пациента появляется непреодолимое желание справиться с заболеванием. Именно это желание является необходимой составляющей успешного лечения.
Из медикаментов могут назначаться транквилизаторы, антидепрессанты и адреноблокаторы.
Адреноблокаторы позволяют справиться с симптомами по вегетативной части (артериальное давление, сердцебиение). Транквилизаторы снимают мышечное напряжение, нормализуют сон, а также существенно снижают чувство страха и тревоги. Однако медикаментозные препараты данной группы вызывают зависимость, поэтому их назначают, как правило, коротким курсом и только при острой необходимости
Также при приеме транквилизаторов требуется максимальная осторожность: употребление алкоголя вместе с этими медикаментами может привести к полной остановке дыхания. Их употребление не рекомендуется больным с профессией, требующей повышенного внимания.
При медикаментозном лечении чаще всего назначаются антидепрессанты. Они не вызывают зависимости, поэтому могут назначаться длительным курсом. Механизм действия препаратов данного профиля направлен на поступательный эффект: в течение нескольких дней либо даже недель эффективность лечения «разгоняется». Спустя некоторое время пациент ощущает значительное ослабление страха и тревоги. Также препарат помогает при вегетативных расстройствах, назначается при хронических болях.
При тревожных расстройствах необходимо обращаться к психологу.
Причины
Существует 6 наиболее распространенных причин люмбоишалгии:
Грыжа межпозвоночного диска в поясничном отделе позвоночника.
Грыжа межпозвоночного диска возникает, когда мягкое внутреннее ядро диска (пульпозное ядро) выпячивается через фиброзное внешнее кольцо что приводит к воздействию на близлежащие нервные корешки.
Дегенеративные изменения в межпозвонковых дисках это естественный инволюционный процесс, который происходит по мере старения организма. Дегенеративные изменения в дисках могут приводить к раздражению корешков и развитию болевого синдрома.
Это состояние возникает при повреждении дужек позвонка (спондилолиз) в результате чего происходит сползание одного позвонка по отношению к другому. Смещение позвонка вызывает повреждение и смещение межпозвонкового диска, что вкупе может приводить к раздражению нервных корешков и раздражению седалищного нерва.
Стеноз позвоночного канала поясничного отдела позвоночника
Это состояние обычно вызывает воспаление седалищного нерва вследствие сужения спинномозгового канала. Стеноз позвоночного канала в поясничном отделе, чаще всего, связан с естественными инволюционными изменениями в позвоночнике и встречается у пациентов старше 60 лет. Состояние обычно возникает в результате сочетания одного или более из следующих факторов: увеличение фасеточных суставов за счет костных разрастаний, разрастание мягких тканей (связочный аппарат), и выпячивания диска (грыжи диска).
Раздражение седалищного нерва может происходить в области прохождения в ягодице под грушевидной мышцей. При наличии спазма грушевидной мышцы или других изменений в этой мышце возможно воздействие на седалищный нерв с развитием болевого синдрома. И хотя это синдром является самостоятельным заболеванием, болевые проявления в ноге могут быть схожими с люмбоишалгией.
Дисфункция крестцово-подвздошного сустава
Раздражение крестцово-подвздошного сустава также может вызвать раздражение L5 корешка, который выходит в верхней части крестцово-подвздошного сустава и при наличии проблем в этом суставе может возникать воспаление седалищного нерва и появление болей. Боль в ноге может быть аналогичной таковой, какая бывает при люмбоишалгии (пояснично-крестцовом радикулите).
Другие причины люмбоишалгии
Ряд других состояний и заболеваний могут вызвать воспаление седалищного нерва, в том числе:
- Беременность. Изменения в организме, которые происходят в организме во время беременности, в том числе вес, смещение центра тяжести и гормональные изменения, могут вызвать воспаление седалищного нерва во время беременности.
- Наличие рубцовой ткани. Если рубцовая ткань сдавливает нервные корешки, это может вызвать раздражение седалищного нерва
- Растяжение мышц. В некоторых случаях воспаление, связанное с растяжением мышц может оказать давление на нервные корешки и вызывать воспаление седалищного нерва.
- Опухоли позвоночника. Опухоль в позвоночнике ( чаще всего метастатического генеза) может оказывать компрессионное воздействие на седалищный нерв.
- Инфекции. Инфекции достаточно редко возникают в позвоночнике, но также могут быть причиной воздействия на корешки с развитием воспаления седалищного нерва.
Что из себя представляет люмбоишиалгия?
 Люмбоишиалгия — болезненное состояния человеческого организма, проявляющееся в формировании болевого синдрома, который располагается в районе поясничного отдела и задней части бедра. Представленный недуг появляется в качестве последствия после регулярных поднятий тяжести, резкого поворота туловищем или патологического процесса в межпозвоночной области. Для подобного заболевания характерна неожиданно возникающий болевой приступ, вынужденная поза тела и сбои двигательной способности поясницы и аномальной конечности.
Люмбоишиалгия — болезненное состояния человеческого организма, проявляющееся в формировании болевого синдрома, который располагается в районе поясничного отдела и задней части бедра. Представленный недуг появляется в качестве последствия после регулярных поднятий тяжести, резкого поворота туловищем или патологического процесса в межпозвоночной области. Для подобного заболевания характерна неожиданно возникающий болевой приступ, вынужденная поза тела и сбои двигательной способности поясницы и аномальной конечности.
Установка корректного диагноза производится специалистами в сфере неврологии, которые прибегают к использованию различных клинических методик (компьютерная томография или магнитно-резонансное сканирование, миелографическое обследование и т.д.). Чтобы избавиться от болезни доктора предписывают пациентам фармакологические вещества нестероидного плана, обладающие противовоспалительным эффектом, а также анальгетики. Помимо этого врачи назначают прохождение лечебных гимнастических сеансов и физиотерапии. В случае тяжелого состояния больного и неблагоприятное течении отклонения потребуется провести операционное вмешательство.
Краткие сведения
Люмбоишиалгия — внезапно возникающие болевые ощущения в поясничной области, обладающие разной степенью интенсивности (начиная от обычного дискомфорта и заканчивая сильнейшими болями). Подобный процесс способен прогрессировать и распространяться на нижние конечности, в результате аномального сдавливания и нарушения функционирования спинномозговых конечностей (отвечают за образование седалищного нерва) измененными позвонками. Патологические проблемы могут проявиться вследствие присутствия у человека остеохондроза, грыж, спондилоартроза и остальных недугов, провоцирующих деформации деструктивной природы и появление остеофитов.
Согласно полученным среднестатистическим данным эксперты утверждают, что описываемая болезнь диагностируется практикующими неврологами в более 20-30% от всех случаев отклонений от нормы, которые связаны с болезненными ощущениями в спине. В группу риска относятся молодые люди, обладающие высоким уровнем трудоспособности в возрастном промежутке от 25 до 45 лет.
Возможно ли при миоме матки лечение без операции?
Естественно, что обнаружив у себя те или иные симптомы, женщина должна обратиться к врачу. После осмотра и тщательного обследования гинеколог будет решать какое лечение необходимо применить — будет ли это консервативное лечение либо удаление миомы. Учитывается также состояние здоровья женщины, ее возраст, а также желание иметь детей в будущем. В последнем случае подбирается наиболее щадящая терапия.
Если речь идет о небольших размерах узлов (менее двенадцати недель), которые не увеличиваются и не дают серьезных симптомов, то врач может ограничить женщину регулярными осмотрами каждых полгода и проведением ультразвукового обследования, не назначая при этом никаких препаратов. Также стоит воздержаться от принятия солнечных ванн, посещения бани и сауны, ограничить физические нагрузки.
Если узлы растут медленно или же миома была диагностирована уже при средних размерах, то врач назначает лечение гормональными препаратами, которые сдерживают рост эстрогена и, собственно, самих узлов. При должном эффекте такой способ лечения миомы матки поможет избежать операции по ее удалению. Обычно для этих целей назначаются комбинированные оральные контрацептивы, например, Мерсилон, Новинет, или же — Ригевидон, Овидон. Прием этих препаратов существенно уменьшают такие признаки миомы матки, как кровотечение и боли. Стоит, однако, отметить, что препараты этой группы не всегда способствуют уменьшению размера миомы, они эффективны лишь в тех случаях, когда изначально узлы были не больше полтора сантиметра.
В других случаях назначают препараты из группы антипрогестагенов — Мифепрестон. Его используют и в качестве терапевтического средства для лечения, и как подготовку к оперативному вмешательству.
Но самым современным, эффективным и щадящим методом лечения миомы матки на сегодняшний день считается ФУЗ-абляция. Это не операция, а неинвазивный способ удаления узлов миомы, который выполняется ультразвуковым лучом. Врач направляет такой луч только в те места, где локализовалась опухоль, и производит устранение непосредственно самих узлов. Преимущества этого метода лечения миомы матки вполне очевидны:
- при ФУЗ-абляции нет кровопотери, не применяется наркоз, органу не наносятся повреждения;
- детородные функции организма женщины сохраняются, матка остается нетронутой;
- высокая эффективность при лечении крупных узлов и множественных миомах;
- отсутствие каких-либо негативных побочных эффектов, т.е. нет боли, повышенной температуры, интоксикации;
- после применения ФУЗ-абляции рецидивов заболевания не наблюдалось;
- реабилитация и восстановление проходят в самые короткие сроки, процедуру можно проводить амбулаторно.
Патогенез люмбоишиалгии
Патогенез люмбоишиалгии напрямую связан с причиной, которая его спровоцировала. Например, синдром грушевидной мышцы обычно возникает при остеохондрозе, при котором область поврежденного межпозвоночного диска становится источником патологических импульсов. При этом нервная система пациента воспринимает такие импульсы как боль и делает все возможное для ее устранения за счет повышения тонуса мышц или обездвиживания зоны поражения. Напряжение в мышцах распространяется за пределы источника боли, затрагивает грушевидную мышцу и седалищный нерв. Из-за сокращения мышц происходит сдавливание нерва и возникает боль.
Причиной люмбоишиалгии может также стать межпозвоночная грыжа, патологические процессы при которой ведут к сужению просвета канала позвоночного столба. Это в дальнейшем приводит к сдавливанию и воспалению седалищного нерва. В результате моторные и сенсорные нервные волокна раздражаются, что провоцирует болевой синдром. Боль также появляется в результате тяжелого течения грыжи или ее осложнений.
Причины
Вертеброгенная люмбоишиалгия
Боль и парестезия в задне-ягодичной области, наружной поверхности бедра, переходящие в конечности обычно вызваны вертеброгенными факторами – различными дегенеративными, метаболическими, циркуляционными нарушениями и воспалительными процессами в корешке и дерматоме седалищного нерва, обозначенными на схеме строения позвоночного отдела — L5 и S1.

Строение поясничного отдела позвоночника
Вертеброгенная люмбоишиалгия может развиваться в результате (мкб-10: M54.8 — другие дорсалгии) :
- патологии межпозвонковых дисков, например, грыжи;
- артрозы фасеточных суставов;
- стеноз канала в хребте;
- сильные переохлаждения, травмы, деформации и переломы, чрезмерные физические нагрузки, недостаток их в адекватных объемах, отклонения в развитии;
- остеохондроз;
- опухолевые процессы;
- спондилиты.
Люмбоишиалгии невретеброгенного генеза
Невертеброгенными факторами развития боли в пояснице (возникшими не в позвоночнике, но вторично вовлекшими в патогенез костно-хрящевые и нервные вертебральные структуры) могут быть такие патологии:
- различные заболевания внутренних органов, вызывающие «отраженные боли»;
- растяжения мышц или связок;
- миозиты и мышечные спазмы;
- остеопороз;
- гиперпаратиреоз;
- ожирение;
- психические или неврологические нарушения.
Причины люмбалгии
К общим причинам патологического состояния относят:
1. Чрезмерная физическая нагрузка. Боли возникают в результате укорочения и уплотнения мышц, что вызывает сильное давление на суставы и развитие в них воспалительных процессов.
2. Травмы. Имеют вид компрессионных переломов или вывиха дисков позвоночника в результате смещения позвоночных дисков или разрыва связок и тканей при резком поднятии тяжелых грузов. У спортсменов в тяжелой весовой категории возможен отрыв поперечного отростка первого позвонка области поясницы и разрыв волокон мышц.
3. Длительное нахождение в неудобном положении. Связано с профессиональной деятельностью, сном в неудобной позе, сопровождается мышечным спазмом.
4. Беременность. В этот период наблюдается быстрый набор массы тела и сильная нагрузка на позвоночник, а также отечность тканей в результате задержки жидкости.
5. Гиподинамия. Приводит к плохой циркуляции крови, потере дисками позвоночника эластичности и ослаблению мышечных волокон, поддерживающих позвоночный столб. При этом наблюдается уплотнение соединяющих позвонки связок, в результате чего уменьшается расстояние между ними и сдавливается спинной мозг.
6. Сколиоз в значительной степени. Приводит к смещению позвонков, их активности сверх нормы и быстрой потере тканями дисков своих свойств. При неправильной осанке увеличивается нагрузка на фасеточные суставы с одной из сторон – по этой причине развивается воспалительный процесс и возникают боли.
7. Переохлаждение. Приводит к спазмированию сосудов и нарушению циркуляции крови, может вызвать аутоиммунный воспалительный процесс в суставах.
8. Чрезмерная масса тела. При ожирении нагрузка на позвоночник и его диски увеличивается, наблюдается дефицит влаги и происходит их истончение и потеря эластичности. При этом расстояние между позвонками уменьшается, в результате чего происходит ущемление мягких тканей.
9. Стрессы. При сильных переживаниях мышцы спазмируются, нарушается циркуляция крови, давление на структуры позвоночника увеличивается.
10. Возрастные изменения. Приводят к слабости мышц, потере дисками жидкости и упругости, развитию дегенеративных процессов в суставах, нарушению осанки.