Жировой гепатоз печени
Содержание:
- Этиология
- Лечение
- Осложнения
- Последствия ожирения печени
- Алкогольный фиброз печени
- Источники
- Клинические проявления
- Рейтинг препаратов для похудения
- №1 – «Блокатор калорий» («Фарм-Про», Россия)
- №3 – «Листата» (Изварино Фарма ООО, Россия)
- №4 – «Орлистат-Акрихин» (Polpharma, Польша)
- №7 – «Редуксин» (Озон ООО, Россия)
- №8 – «Редуксин Лайт Усиленная формула» (PolarPharm, Россия)
- №11 – «Турбослим День Усиленная Формула» (Эвалар, Россия)
- №12 — «Турбослим Экспресс-похудение» (Эвалар, Россия)
- №13 – «Турбослим Альфа-липоевая кислота и L-карнитин» (Эвалар, Россия)
- Причины жировой болезни печени
- Патогенез
- Принципы питания
- Лечение жирового гепатоза печени народными средствами
- Причины стеатоза
- Гистологическая картина
- Патогенез
- Классификация
- Диагноз
- Диагностика
- Прогноз
- Гепатоз беременных
- Группы риска
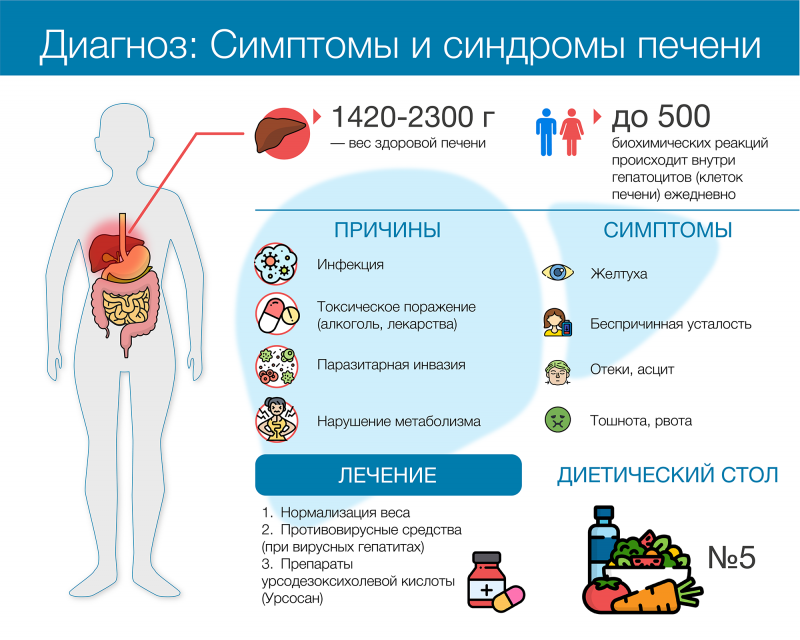
Этиология
Острый жировой Гепатоз чаще всего развивается при отравлении фосфором, мышьяком, дихлорэтаном, этиловым спиртом, при воздействии некоторых медикаментов (тетрациклины в больших дозах), может наблюдаться в последние недели беременности, что объясняют явлениями белкового голодания (вследствие преимущественного поступления питательных веществ в плод), а также при рвоте, связанной с токсикозом.
Этиологические факторы, приводящие к развитию хронического жирового Г., разнообразны, среди них на первом месте стоит алкоголь. Кроме того, имеют значение такие заболевания, как сахарный диабет (чаще у пожилых), общее ожирение, белковая и витаминная недостаточность (при недостаточном питании или вследствие хрон, заболеваний органов пищеварения), а также хрон, интоксикации четыреххлористым углеродом, фосфорорганическими соединениями, бактериальными токсинами.
Частой причиной развития холестатического Г. является прием медикаментов — производных фенотиазина (аминазин) и гормональных стероидных препаратов (аналоги тестостерона, эстрогены, гестагены), антикоагулянтов, антибиотиков. Холестатический Г. может развиться во время беременности (рецидивирующая желтуха беременных); иногда этиология остается невыясненной.
Пигментные Г. развиваются вследствие генетически детерминированных энзимопатий. При синдроме Жильбера предполагают аутосомно-доминантный характер наследования, при синдроме Криглера—Найяра — аутосомно-рецессивный, при синдромах Дубина—Джонсона и Ротора — аутосомно-доминантный.
Лечение
При остром жировом Гепатозе необходимы ранняя и энергичная борьба с кровоточивостью (переливания крови, введение эпсилон-аминокапроновой к-ты, гемофобина, витамина К, рутина), гипогликемией (переливания раствора глюкозы, введение витаминов С и группы В, липотропных средств, глюкокортикостероидов). Целесообразность немедленного родоразрешения беременных с острым жировым Г. спорна.
Лечение хрон, жирового Г. этиологическое. Назначают диету, содержащую в оптимальных количествах полноценные белки и витамины и незначительное количество жиров. Дополнительное значение имеет введение липотропных средств, анаболических гормонов, витамина B12, гидролизатов и экстрактов печени.
Для излечения холестатического Г. прежде всего необходимо выявить и отменить медикаменты, явившиеся причиной Г.; назначают кортикостероиды.
Больным с обострениями синдрома Жильбера назначают седативные средства.
При синдроме Криглера—Найяра рекомендуется фототерапия (лампы дневного света, кварцевые, прямой солнечный свет), обменные гемотрансфузии.
Лечение синдромов Дубина — Джонсона и Ротора не разработано.
Осложнения
Первое место по распространенности среди осложнений стеатоза печени занимает цирроз – разрастание соединительной ткани, которая замещает нормальные клетки органа. При этом площадь «рабочих» зон уменьшается и печень не может адекватно выполнять свою работу, что может привести к:
-
накоплению жидкости в брюшной полости (асциту);
-
расширению вен пищевода (эзофагальный варикоз), которые склонны лопаться и кровоточить;
-
сонливости, спутанности сознания и нечленораздельной речи из-за поражения мозга необезвреженными печенью токсинами (печеночная энцефалопатия);
-
раку печени.
У больных стеатозом неалкогольного происхождения цирроз наблюдается у каждого пятого человека. При злоупотреблении алкоголем эта цифра еще выше.
Стеатоз поджелудочной — очень коварное заболевание. С одной стороны, оно не причиняет большинству людей сильного беспокойства, с другой — способно привести к развитию невероятно опасного заболевания – острого панкреатита. При этом может начаться панкреонекроз, т.е. отмирание тканей поджелудочной. Смертность при таком осложнении составляет 10-30%.
Последствия ожирения печени
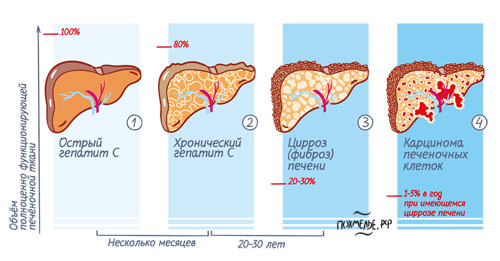
Длительно протекающий стеатоз может осложниться фиброзом с риском дальнейшего перерождения в цирроз
Важно понимать, что жировой гепатоз (жирная печень) это полностью обратимый процесс – достаточно пересмотреть своё питание и образ жизни
Продолжительное воздействие сразу нескольких негативных факторов, а также полное отсутствие адекватной терапии провоцирует переход гепатоза в тяжёлую форму. Скорость развития фиброза значительно возрастает при наличии у пациента ожирения, сахарного диабета, вирусного гепатита, а также при злоупотреблении алкогольсодержащими напитками.
Фиброз также считается обратимым процессом, для которого характерно разрастание рубцовой, соединительной ткани на месте повреждённых клеток печёночной системы – гепатоцитов. Фиброзирование — это защитный механизм, при помощи которого организм пытается ограничить здоровые ткани от повреждённых. Фиброз хорошо поддаётся лечению, однако чаще всего из-за отсутствия адекватной терапии развивается цирроз печени.
Цирроз — это уже необратимый процесс замещения печеной ткани грубой рубцовой. Характерно значительное снижение количества функционирующих клеток. На начальном этапе удаётся не только приостановить патологический процесс, но даже частично восстановить повреждённые структуры. Однако в тяжёлых случаях цирроз приводит к летальному исходу. Единственно возможным способом сохранения жизни является пересадка донорской печени.
Алкогольный фиброз печени
Алкогольный фиброз представляет собой появление на фоне длительного употребления алкоголя перицеллюлярного и венулярного фиброза. Эта форма болезни предшествует циррозу, иногда без клинических, гистологических признаков острого или хронического алкогольного гепатита. Важным моментом при развитии фиброза является способность этанола активизировать ПОЛ и фиброгенез: ретикулярно-мезенхимальную систему, липоциты — клетки, ито, которые проявляют способность вырабатывать коллаген. Перивенулярный фиброз характеризуется повышенным разрастанием ткани вокруг центральных вен печеночной дольки. Часть тяжей из центролобулярной зоны распространяется в паренхиму по ходу синусоидов и гепатоцитов, что создает перицеллюлярный фиброз.
Клинические и функциональные проявления фиброза и жирового гепатоза идентичны. Отличительной особенностью первого является повышение в крови аминокислот пролина, оксипролина, являющихся крупной составляющей коллагена.
Перивенулярный фиброз может быть остановлен отказом от алкоголя, лечением как при жировой дистрофии печени. Хронический центролобулярный склероз трансформируется в цирроз даже при полной абстиненции, однако лечение, отказ от алкоголя задерживают развитие стадии цирроза.
Источники
- Fatty Liver, Medscape. Updated: Apr 12, 2018, author: Emily Tommolino, MD http://emedicine.medscape.com/article/175472-overview
- Nonalcoholic fatty liver disease. Overview, Mayo Clinic — http://www.mayoclinic.org/diseases-conditions/nonalcoholic-fatty-liver-disease/home/ovc-20211638
- Fatty Liver By Steven K. Herrine , MD, Sidney Kimmel Medical College at Thomas Jefferson University, Merck Manual —http://www.merckmanuals.com/home/liver-and-gallbladder-disorders/manifestations-of-liver-disease/fatty-liver
- Pancreatic lipomatosis, Dr Ayla Al Kabbani and Dr Yuranga Weerakkody —https://radiopaedia.org/articles/pancreatic-lipomatosis
Клинические проявления
Симптомы гепатоза и их выраженность напрямую зависят от причины развития болезни. Тяжелее всего протекает токсический гепатоз. Он проявляется:
- пожелтением кожного покрова,
- повышением температуры тела,
- тянущими болями в подреберье справа,
- изжогой и тошнотой,
- нарушением стула.
При жировом и других гепатозах симптомы те же, но менее выраженные. Легче всего переносится наследственная болезнь.
При выявлении перечисленных признаков необходимо обратиться к врачу. Специалист проведет обследование, поставит диагноз, назначит таблетки от гепатоза печени и даст рекомендации по лечению. При устранении провоцирующих факторов и соблюдении плана терапии прогноз для пациента благоприятный.
Рейтинг препаратов для похудения
№1 – «Блокатор калорий» («Фарм-Про», Россия)
- Экстракт белой фасоли. Блокирует действие фермента альфа-амилазы который расщепляет сложные углеводы до простых сахаров.
- Хитозан. Диетический компонент, который заменяет часть еды, содержащей калории.
- Хрома пиколинат. Нормализует обменные процессы в организме, повышая способности запасать гликоген.
- Гарциния камбоджийская. Подавляет аппетит и снижает уровень жиров, нормализуя липидный обмен.
Блокатор калорий три фазы капсулы 40 шт.
Производитель: Фарм-Про, Россия
Голдлайн капсулы 15 мг 30 шт.
Производитель: Изварино Фарма ООО
№3 – «Листата» (Изварино Фарма ООО, Россия)
60 мг по 20 шт120 мг по 80 шт
Листата таблетки покрытые пленочной оболочкой 120 мг 80 шт.
Производитель: Изварино Фарма ООО, Россия
№4 – «Орлистат-Акрихин» (Polpharma, Польша)
- ингибирует липазы (панкреатическую и желудочную);
- нарушает расщепление пищевых жиров;
- уменьшает всасывание жиров их ЖКТ.
Орлистат-Акрихин капсулы 60 мг 42 шт.
Производитель: Polpharma , Польша
Орсотен капсулы 84 шт.
Производитель: KRKA , Словения
Пиколинат хрома капли флакон 50 мл
Производитель: Курортмедсервис, Россия
№7 – «Редуксин» (Озон ООО, Россия)
- сибутрамин увеличивает чувство насыщения и способствует снижению потребности в пище, увеличивая термопродукцию;
- микрокристаллическая целлюлоза выводит из организма патогенные микроорганизмы и продукты их жизнедеятельности, а также токсины.
Редуксин капсулы 15 мг 30 шт.
Производитель: Озон ООО, Россия
№8 – «Редуксин Лайт Усиленная формула» (PolarPharm, Россия)
- деактивирует фермент, задерживающий жир в организме;
- активизирует работу ферментов, перерабатывающих жир.
Редуксин Лайт Усиленная формула капсулы 650 мг 30 шт.
Производитель: PolarPharm , Россия
Редуксин капсулы 15 мг 60 шт.
Производитель: Промомед, Россия
Solgar L-Карнитин 1500 мг раствор для приема внутрь флакон 475 мл
Производитель: Solgar , США
№11 – «Турбослим День Усиленная Формула» (Эвалар, Россия)
- после приема капсул повышается циркуляция межклеточной жидкости, излишки которой выводятся наружу вместе с токсинами;
- снижается влечение к сладкой еде благодаря поддержанию уровня глюкозы крови на должном уровне.
Турбослим День Усиленная Формула 30 капсул
Производитель: Эвалар, Россия
№12 — «Турбослим Экспресс-похудение» (Эвалар, Россия)
- Утренние (экстракт гуараны, красных морских водорослей и виноградных листьев, витамин С и карбонат кальция). Снижают утомляемость, заряжая энергией на весь день.
- Дневные (экстракт цветков опунции гарцинии, фенхеля, сенны и кукурузных рыльцев, хрома пиколинат). Повышают тонус организма. Жиры и углеводы перерабатываются в энергию, что способствует ведению активного образа жизни.
- Вечерние (экстракт мелиссы, гарцинии, фукуса и сенны, хрома пиколинат и L-карнитин). Помогают уснуть, нормализуют микрофлору кишечника и активизируют процессы ночного похудения.
Турбослим Экспресс-похудение 18 капсул + 3 саше
Производитель: Эвалар, Россия
№13 – «Турбослим Альфа-липоевая кислота и L-карнитин» (Эвалар, Россия)
- снижение веса за счет активации обменных процессов;
- улучшение обмена углеводов, жиров и белков;
- восстановление энергетического баланса организма;
- преобразование жировых отложений в энергию;
- снижение жировой массы тела.
Турбослим Альфа-липоевая кислота и L-карнитин таблетки 60 шт.
Производитель: Эвалар, Россия
Причины жировой болезни печени
Так как болезнь изучена не до конца, принято говорить о нескольких факторах риска развития заболевания:
- Избыточный вес, особенно ожирение. Доказано, что люди с избыточной массой тела на 60% более подвержены этому заболеванию. В случае крайней стадии ожирения этот показатель увеличивается до 90%. Данные актуальны и для взрослого населения, и для детей с ожирением.
- Чрезмерное отложение жира по абдоминальному типу у людей с нормальным весом также повышает риск развития НАЖБП.
- Инсулиновая резистентность. Этот фактор риска актуален для пациентов, страдающих диабетом второго типа, а также для лиц с выраженным ожирением.
- Некоторые заболевания органов ЖКТ, приводящие к дисбалансу кишечной микрофлоры, нарушению пищеварения.
- Длительный прием препаратов, обладающих гепатотоксическим действием.
Специалисты отмечают, что данный перечень факторов риска не объясняет резкий рост заболеваемости в последние годы. В настоящее время есть популярная гипотеза, которую поддерживает ВОЗ. Она гласит, что основная причина заболевания заключается в чрезмерном употреблении углеводов, особенно – популярной у сидящих на диете фруктозы.
Патогенез
В цитоплазме печёночных клеток жир откладывается только тогда, когда скорость образования триглицеридов в печени превышает скорость их утилизации. Последний процесс подразумевает липолиз триглицеридов, их включение в пре-В-липопротеиды, окисление жирных кислот и секрецию в кровяное русло.
Закономерные изменения в виде жировой инфильтрации в печени наблюдаются при:
- декомпенсированной форме сахарного диабета;
- хронической алкогольной интоксикации;
- белковой недостаточности (в том числе и алиментарного генеза);
- ожирении;
- отравлении токсическими соединениями;
- недостатке липотропных веществ при экзокринной недостаточности поджелудочной железы.
Самым распространённым нарушением жирового обмена с характерным отложением жира в печёночной системе является кетоз. Патология характеризуется повышенным отложением кетоновых тел из-за изменённого метаболизма, что ведёт к их накоплению в органах и тканях при декомпенсированной форме сахарного диабета. Довольно часто вместе с жировой дистрофией диагностируется дискинезия желчного пузыря, иногда в сочетании с желчнокаменной болезнью.
Причины, по которым в клетках печени может откладываться жир:
- снижение выработки липопротеинов различной плотности в печёночной системе;
- избыточное поступление свободных жирных кислот в печёночную систему;
- функциональная печёночная недостаточность, вызванная патологией печени;
- избыточное образование и всасывание свободных жирных кислот в печени;
- замедление бета-окисления свободных жирных кислот в митохондриальной системе гепатоцитов.
Гистологические особенности
Бурая атрофия печени характеризуется уменьшением размеров гепатоцитов, однако, их число гораздо больше, чем при нормальном ее строении. Общая структура печеночной системы остаётся неизменной. Печеночные клетки уменьшены в объёме преимущественно в центральных дольках, расположенных возле центральной вены. Радиальное расположение печёночных балок нарушено, они истончены. Сами клетки имеют неправильную овальную и округлую форму. Ядра окрашиваются темнее, в размерах уменьшены. В цитоплазме находится множество мелких по размеру зёрен желтовато-бурого цвета, что и придаёт органу коричневато-бурый цвет.
Принципы питания
Как бы не хотелось выпить волшебную таблетку, и вернуть здоровье печени навсегда, ключевым моментом в ее лечении является диета.
Самый часто рекомендуемый врачами способ питания – это диета №5, созданная Певзнером. В рамках терапевтического меню рекомендуется выбирать постное мясо, птицу без кожи и жира, нежирные сорта белой рыбы. Ограничить стоит хлеб, из этой категории продуктов допустимо есть только подсушенный ржаной или пшеничный, строгий запрет накладывается на любую сдобу и выпечку. В качестве исключения можно баловать себя сухим крекером или бисквитами. Молочные продукты следует заменить на кисломолочные, отдав предпочтение маложирным творогу, кефиру, ряженке. Все крупы нужно варить до рассыпчатости, ограничить белый рис. Несмотря на очевидную пользу свежих фруктов и овощей, пациентам с гепатозом нужно выбирать, что попадает к ним на стол. Например, придется отказаться от всего кислого, а также от томатов, редьки, щавеля, бобовых, чеснока и лука. Среди указанных продуктов легко составить план питания в соответствии с личными предпочтениями. Строго следить нужно не только за качеством пищи, но и за балансом нутриентов. Основное ограничение касается количества жиров.
Лечение жирового гепатоза печени народными средствами
Жировой гепатоз может поддаваться терапии народными средствами только на начальной стадии заболевания, в запущенных случаях народная медицина выступает как дополнение к основной медикаментозной схеме лечения.
Не стоит заниматься самолечением народными средствами, все методы терапии необходимо обговаривать с лечащим врачом, это поможет избежать осложнений и позволит не потерять драгоценное время.
Народные методы направлены на выведение токсинов и шлаков, восстановление гепатоцитов, улучшение метаболизма в печеночной системе, снижение веса и уменьшение процентного количества жира. Большинство лекарственных средств содержит в своём составе растительные компоненты.
Для лечения жировой дистрофии печени народными средствами применяются:
- плоды шиповника;
- зверобой;
- цветки бессмертника;
- отруби;
- семена расторопши;
- кедровые орехи;
- куркума.
Жировая инфильтрация печени и поджелудочной железы хорошо поддаётся лечению на начальной стадии заболевания, поэтому не стоит затягивать с терапией, в том числе и народными методами.
Причины стеатоза
Самые распространенные причины патологии – злоупотребление алкоголем и излишний вес, то есть стеатоз – это болезнь образа жизни. Алкогольный стеатоз развивается при злоупотреблении спиртным (более 2-х порций алкогольных напитков в день для женщин, и более 3-х — для мужчин. Одна порция – это 341 мл напитка крепостью 5% (сидра, пива), 142 мл вина (12%) или 43 мл крепких напитков (40%).
Причины стеатоза неалкогольного происхождения:
- ожирение;
- длительное парентеральное питание (введение питательных веществ непосредственно в кровь);
- быстрая потеря веса;
- диабет;
- резистентность к инсулину и высокое артериальное давление;
- генетическая предрасположенность;
- побочные действия некоторых видов лекарств (кортикостероиды, тетрациклины);
- шунтирование желудка.
Стеатоз поджелудочной железы часто отмечают при муковисцидозе, синдроме Швахмана-Даймонда, Йохансона-Близзарда и некоторых вирусных инфекциях.
Гистологическая картина
При остром жировом Г. обнаруживают резкое ожирение печеночных клеток, более выраженное в центре долек и в промежуточной зоне, без некробиоза гепатоцитов и воспалительной реакции. При хрон, жировом Г. в гепатоцитах выявляют увеличенное количество жира (триглицеридов). При зональном ожирении липиды обнаруживают в отдельных гепатоцитах, при диффузном — во всей паренхиме.
Хрон, жировой Г. может перейти в хрон, гепатит при злоупотреблении алкоголем, на фоне инфекций и др.: развиваются белковая дистрофия и некрозы гепатоцитов, присоединяется мезенхимально-клеточная реакция, в дальнейшем может развиться цирроз.
Характерными морфологическими отличиями холестатического Гепатоза являются наличие желчного пигмента в гепатоцитах и звездчатых ретикулоэндотелиоцитах (большое количество его в центре долек). В процессе болезни пигмент накапливается и во внутридольковых желчных канальцах, развивается катаральный и обтурирующий холангит (см.). Обычно к этим явлениям присоединяется белковая дистрофия и некробиоз гепатоцитов, а также воспалительная реакция, т. е. гепатоз превращается в гепатит.
При синдроме Жильбера чаще всего обнаруживают увеличенное количество липофусцина и жира в гепатоцитах, гликогеноз их ядер, активацию звездчатых ретикулоэндотелиоцитов. При электронно-микроскопическом исследовании выявляется повреждение синусоидальной мембраны гепатоцита и гиперплазия гладкого эндоплазматического ретикулума в ней.
При синдроме Криглера—Найяра изменения ткани печени, обнаруживаемые при световой микроскопии, незначительны. При исследовании под электронным микроскопом находят те же структурные нарушения гепатоцитов, что и при синдроме Жильбера. Наблюдаются морфол, признаки повреждения нервной системы, миокарда и скелетных мышц.
При синдроме Дубина—Джонсона характерен темный цвет печени, обусловленный накоплением в гепатоцитах грубозернистого пигмента; при синдроме Ротора изменения печени в виде пигмента в гепатоцитах выявляются только под электронным микроскопом. Характерным для обоих синдромов является нарушение ультраструктуры гепатоцита.
Патогенез
Жировой Гепатоз является следствием нарушения обмена липидов. При остром жировом Г. ожирение печени возникает в результате декомпозиции жира, содержащегося в печени и в норме. Патогенез хронического жирового Г. сводится к дисбалансу между поступлением липидов в печень и метаболизмом их в печени, образованием и выходом липопротеидов из печени. Холестатический Г. связан с развитием внутрипеченочного холестаза вследствие нарушения обмена холестерина и желчных к-т, нарушения образования в печеночной клетке желчных мицелл и затруднения оттока желчи.
При синдроме Жильбера снижается конъюгационная функция печени (в связи с недостаточностью глюкуронилтрансферазы), а также нарушение функции захвата билирубина, при синдроме Криглера—Найяра обнаруживается полное или почти полное отсутствие глюкуронилтрансферазы в печени. При синдромах Дубина—Джонсона и Ротора нарушена экскреторная функция печени.
Классификация
Принято выделять две нозологически самостоятельные формы жирового гепатоза:
- неалкогольный стеатогепатит (токсическая дистрофия печени);
- алкогольная жировая дистрофия печени.
Неалкогольная, токсическая форма диагностируется у 7-8% пациентов, которым проводится биопсия печени. Алкогольная форма выявляется в 10 раз чаще.
Морфологические формы по типу отложения жира в дольке гепатоцита:
- очаговый диссеминированный вариант (протекает практически бессимптомно);
- зональный, выраженный диссеминированный вариант (жировые отложения скапливаются в разных участках гепатоцитов);
- диффузный вариант (микровезикулярный, диффузный стеатоз печени).
По генезу выделяют:
- Первичный гепатоз. Патология вызвана различными эндогенными дисметаболическими нарушениями в виде сахарного диабета, ожирения, дислипидемии.
- Вторичный гепатоз. Развивается под влиянием внешних воздействий, ухудшающих метаболизм.
Вторичная форма регистрируется при синдроме мальабсорбции, приёме некоторых медикаментов, после оперативного вмешательства на пищеварительном тракте (гастропластика при ожирении, илео-еюнальный анастомоз, резекция кишечника). Патология может наблюдаться при длительном пребывании на парентеральном питании, а также у лиц, практикующих голодание.
Гидропическая дистрофия печени
Патология известна также, как водяночная дистрофия. Характеризуется появлением вакуолей, которые содержат цитоплазматическую жидкость. Постепенно по мере перенаполнения жидкостью происходит разложение структур клетки. Гидропическая форма может быть диагностировано только при микроскопическом исследовании, т.к. внешне печёночный орган выглядит без особых визуальных изменений.
Жировая инфильтрация печени и поджелудочной железы
Разберем что это такое. Жировая инфильтрация характеризуется отложением жира и последующим вытеснением нормальных структур клеток, что негативно сказывается на работе органа. Помимо печени поражаться может и поджелудочная железа, жировая инфильтрация которой свидетельствует о выраженных нарушениях обменных процессов в организме. В этом случае выставляется диагноз – стеатогепатит.
Различают алкогольный и неалкогольный стеатогепатит. Классификация по мкб 10 – К76.0 Патология подразделяется по степени поражения и степени активности жирового процесса. На начальной стадии формируется стеатогепатит минимальной степени активности. При отсутствии должного лечения, устранения причинного фактора и изменения образа жизни заболевания переходит в тяжёлую форму.
Стеатоз поджелудочной железы что это такое? Жировое повреждение поджелудочной железы это и есть стеатоз.
Диагноз
Хрон, жировой Г. может быть заподозрен на основании анамнестических и клин.-биохим, данных. Достоверно диагноз устанавливают путем пункционной биопсии печени, к-рая является основным методом дифференциальной диагностики жирового Г. (см. Печень, методы исследования).
Распознавание острого жирового Г. беременных основывается на данных клин, картины и гл. обр. биохим, исследований, позволяющих отграничить его от вирусного гепатита (см. Гепатит вирусный).
Распознавание холестатического Г. основано на выявлении этиол, факторов и характерного синдрома холестаза: отсутствует преджелтушный период, цитолитический синдром не выражен, в крови не обнаруживается австралийский антиген; данные пункционной биопсии помогают разграничить его с холестатической формой гепатита.
Дифференциальный диагноз с подпеченочными желтухами (см. Желтуха) основывается на отсутствии признаков заболеваний, вызывающих эти желтухи, и на данных лапароскопии и диагностической лапаротомии.
Диагноз синдрома Жильбера основывается на выявлении гипербилирубинемии за счет свободного билирубина при отсутствии признаков повышенного гемолиза; данные пункционной биопсии печени исключают другие формы поражения печени.
Распознавание синдрома Криглера— Найяра основано на клинических проявлениях заболевания и семейном его характере. Необходимо дифференцировать его от желтух у новорожденных и от желтух, обусловленных увеличением свободного билирубина в крови (физиологическая желтуха, преходящая семейная гипербилирубинемия, гемолитические желтухи различного генеза).
Синдромы Дубина—Джонсона и Ротора распознаются на основании наличия хрон, желтухи с повышением уровня связанного билирубина в крови; для синдрома Дубина— Джонсона патогномоничны результаты бромсульфофталеиновой пробы и пункционной биопсии печени.
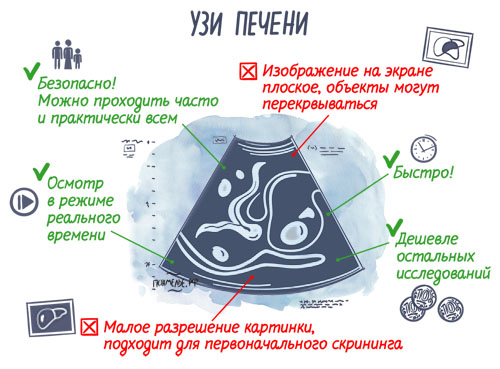
Диагностика
Важно помнить, что в диагностике и лечении каждого пациента должен быть индивидуальный подход и прицельный контроль состояния. Но на первом месте стоит подробный опрос и объективный осмотр врача-эксперта
Необходимо пройти ряд лабораторных и инструментальных исследований. Наиболее информативным исследованием является ультразвуковая эластография печени
В биохимическом анализе крови гепатолог обращает внимание на специфические для печени показатели (уровень печеночных ферментов, показатели обмена и другие важные маркеры)
Многие заболевания имеют схожие симптомы, именно поэтому важно исключить вирусные, аутоиммунные и генетические болезни печени
Если знаете или предполагаете о наличии у вас заболевания печени, не ждите, не ухудшайте жизненный прогноз, обратитесь к эксперту-гепатологу. Только в этом случае вы сможете улучшить качество жизни, избежать инвалидизации, возникновения и прогрессирования осложнений.
Прогноз
Пациенты с НАЖБП имеют высокий риск летального исхода, т.к. без лечения поражение печени продолжает прогрессировать. Основные причины смерти при жировой болезни печени:
- развитие сердечно-сосудистых катастроф
- печеночная недостаточность
- гепатоцеллюлярная карцинома (рак печени).
Как показывают исследования, уже при первичном обследовании пациентов со стеатогепатитом у 30–40% обнаруживается фиброз, у 10–15% больных – цирроз печени. Прогрессирование стеатогепатита с последующим развитием фиброза и цирроза печени отмечено более чем у 50% больных.
На прогноз у больных НАЖБП влияют такие факторы, как наличие сопутствующей патологии, и в первую очередь — ожирения, сахарного диабета 2 типа, повышение липидов крови, артериальной гипертензии и проведение адекватной коррекции метаболических нарушений. Своевременное лечение, направленное на коррекцию и профилактику метаболических нарушений, существенно улучшает прогноз у пациентов с НАЖБП.
Гепатоз беременных
Поражение печеночной системы у беременных наблюдается чаще всего во втором и третьем триместрах. Патологические изменения формируются на фоне повышенной нагрузки на органы и множественными изменениями, часть из которых связана с гормональным дисбалансом.
Холестатический гепатоз беременных – дисфункциональное расстройство печени, при котором в гепатоцитах нарушается течение обменных процессов. Холестатический вариант развивается из-за неправильной работы гепатоцитов, что нарушает системы преобразования желчных кислот. Из-за их скопления в протоках формируются желчные тромбы. Закупорка протоков приводит к проникновению желчных компонентов в кровяное русло.
Беременные женщины жалуются на сильно выраженный кожный зуд, особенно в области ладоней. Форум будущих мам завален вопросами о прогнозе патологии и риске негативного воздействия на здоровье плода. Своевременная диагностика и грамотно подобранное лечение делают прогноз благоприятным.
Острый жировой гепатоз беременных встречается крайне редко и характеризуется очень тяжёлым течением. Показатель материнский и перинатальной смертности чрезмерно высокий. Острый вариант гепатоза трудно диагностируем из-за смазанности клинической картины и маскировки патологии под другие заболевания печени.
Группы риска
Высокий риск развития НАЖБП отмечается среди больных с метаболическим синдромом (МС). Это пациенты с сахарным диабетом второго типа, с повышенным уровнем триглицеридов крови, ожирением. По результатам различных исследований, частота НАЖБП у больных сахарным диабетом 2 типа и ожирением представлена от 70 до 100%. Если есть сочетание сахарного диабета 2 типа и ожирения, то риск развития НАЖБП возрастает. Так, среди людей с СД 2 типа и ожирением, стеатоз печени выявляется у 100% больных, у 50% обнаруживается стеатогепатит, а у 19% — даже цирроз печени.
НАЖБП чаще выявляется:
- в возрасте от 40 до 60 лет
- у женщин (53–85%).
Факторы риска развития НАЖБП
- Несбалансированное питание, употребление жирной, жареной пищи, сладкого, злоупотребление кофеином, никотином, алкоголем
- Хронический стресс
- Ожирение, высокий уровень холестерина и триглицеридов в крови
- Генетические факторы
- Сопутствующая патология (сахарный диабет II типа, заболевания сердечно-сосудистой системы, гормональные и обменные нарушения).