Острый коронарный синдром, инфаркт миокарда
Содержание:
- Профилактика
- Осложнения инфаркта миокарда
- Профилактика
- Угрожающие жизни опасности и осложнения инфаркта миокарда
- Что такое инфаркт миокарда?
- Что такое диабет
- Симптомы инфаркта миокарда
- Диагностика
- Профилактика
- Прогноз
- Лечение[править]
- Клиническая картина
- Что нужно делать при появлении симптомов?
- Профилактика инфаркта миокарда у мужчин и женщин
- Клиническая картина нетипичных случаев
- Описания ЭКГ при инфаркте миокарда
- Описание болезни
- Типичное течение
- Осложнения инфаркта миокарда
- Формы инфаркта миокарда
- Дифференциальная диагностика
Профилактика
Любое квалифицированное и своевременное лечение патологии всегда хуже, чем своевременная ее профилактика. При этом профилактика инфаркта обычно разделяется на первичную (предотвращающую первичное развитие ишемии) и вторичную (направленную на предотвращение развитие повторных приступов).
Итак, для того, чтобы лечение инфаркта вам изначально не потребовалось, следует придерживаться следующих принципов:
- регулярно получать умеренные физические нагрузки;
- контролировать массу тела;
- отказываться от любых вредных привычек, неправильного, нездорового образа жизни и питания.
Для пациентов однажды перенесших это экстренное состояние важно заниматься лечебной физкультурой, отказаться от вредных привычек. Питание таких пациентов должно включать обилие овощей, полезных корнеплодов, свежих фруктов, не жирной рыбы
Очень важно также резкое ограничение соли в продуктах питания таких пациентов
Питание таких пациентов должно включать обилие овощей, полезных корнеплодов, свежих фруктов, не жирной рыбы
Очень важно также резкое ограничение соли в продуктах питания таких пациентов
Полезная информация:
Осложнения инфаркта миокарда
Степень осложнений зависит от формы болезни. Чаще всего при обширном инфаркте сердце утрачивает нормальную способность сокращаться, поэтому у пациента развиваются различные аритмии. Нередка и острая сердечная недостаточность, выражающаяся в одышке, нехватке кислорода. Диагностируются аутоиммунные осложнения.
Сразу после инфаркта в области поражения могут развиваться воспалительные процессы. Небольшой процент осложнений приходится на нарушения целостности сердечной мышцы: может выйти из строя митральный клапан, произойти разрыв миокарда. Возникает перикардит, аневризма. В ряде случаев заболевание негативно отражается на других органах – в частности вызывает отек легких.
Среди поздних осложнений наиболее часто встречаются нейротрофические расстройства. У большинства пациентов диагностируется постинфарктный синдром. Нередки случаи пристеночного тромбоэндокардита.
Профилактика
Атеросклерозу подвержены 85% населения Земли, однако в ваших силах минимизировать риски развития инфаркта и вовсе избежать его
Особенное внимание профилактике необходимо уделять людям, находящимся в возрастной зоне риска и имеющим генетическую предрасположенность к ИБС.
- Следите за артериальным давлением, весом.
- Поддерживайте в норме холестерин и глюкозу.
- Больше двигайтесь и находитесь на свежем воздухе.
- Избегайте курения, в т.ч. пассивного.
- Попросите своего врача разработать для вас индивидуальную диету.
Доказано, что дозированная физическая активность снижает риск повторного инфаркта на 30%. А люди, не желающие отказаться от вредных привычек, увеличивают его в 2 раза.
Угрожающие жизни опасности и осложнения инфаркта миокарда
Смерть до приезда в больницу наступает у 25% людей с инфарктом; остальные 75% подвержены риску появления осложнений после инфаркта, которыми являются:
- инсульт;
- аритмия;
- сердечная недостаточность;
- образование тромбов в ногах или сердце;
- аневризма.
Стоит отметить, что люди, пережившие сердечный приступ без проявления осложнений через несколько часов после инфаркта, имеют большие шансы на полное восстановление.
Восстановление после инфаркта – это всегда сложный процесс, поскольку любой инфаркт в большей или меньшей степени ослабляет сердце. В зависимости от серьезности пережитого инфаркта, дальнейшего рубцевания сердца, а также скорости оказания медицинской помощи, сердечный приступ может привести к:
- сердечной недостаточности, при которой сердце не может надлежащим образом перекачивать кровь;
- аритмии или аномальным ритмам сердечных сокращений;
- остановке сердца или внезапной сердечной смерти (сердце перестает биться);
- кардиогенный шок (в случае которого сердце повреждено настолько, что человек находится в шоковом состоянии);
- смерти.
Что такое инфаркт миокарда?
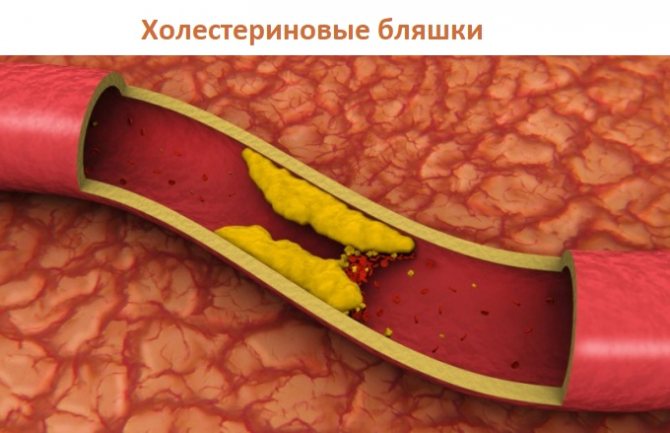
ИБС развивается на фоне атеросклероза сосудов сердца, который, в свою очередь, возникает из-за образования в крупном сосуде атеросклеротической бляшки, состоящей из холестерина, кальция и других веществ. Постепенно бляшка расширяется и перекрывает кровоток, нарушая нормальное кровоснабжение сердечной мышцы. В сосудах растет давление, а сердце испытывает голодание, так как кислород поступает в его ткани в ограниченном количестве.
В месте появления бляшки сосуд истончается и может в любой момент лопнуть. Кровь начинает сворачиваться и образуется кровяной тромб – организм старается закрыть «брешь» в сосуде. Тромб вырастает в течение короткого времени. Чем крупнее и важнее сосуд, который он в итоге перекрывает, тем сложнее клинический случай.
Спровоцировать разрыв бляшки может физическая или эмоциональная нагрузка. Многие инфаркты, в том числе острые, а также повторные случаются утром, когда организм оказывается не готов к переходу от ночного покоя к дневным нагрузкам.
Тромб полностью блокирует один из сосудов, подводящих кровь к сердцу. Именно в этот момент человек переживает инфаркт миокарда, сопровождающийся острой, нестерпимой болью: часть тканей сердечной мышцы быстро отмирает, и работа сердца нарушается вплоть до его полной остановки!
В начале сердечного приступа больной нуждается в неотложной медицинской помощи и должен быть как можно быстрее доставлен в больницу.
Что такое диабет
Диабет — это группа схожих хронических заболеваний, при которых организм не может нормально усваивать углеводы. От диабета невозможно излечиться полностью, но можно свести к минимуму его симптоматику. При правильном лечении и контроле за питанием и образом жизни болезнь может не снижать качество жизни человека.
Основу нашего рациона составляют углеводы. В кишечнике они расщепляются до глюкозы, которая служит главным «топливом» для всех клеток тела. Кровь разносит ее по организму.
Гормон инсулин служит «ключом», который помогает глюкозе попасть внутрь клетки. У здоровых людей поджелудочная железа начинает производить инсулин в ответ на повышение сахара в крови и снижает его выработку до минимума, когда клетки накормлены, а сахар низкий.
Организм людей с диабетом либо вырабатывает слишком мало инсулина, либо не вырабатывает его вообще, либо не может использовать имеющийся инсулин должным образом. Поэтому чаще всего диабет диагностируется по симптомам, которые вызывают слишком высокий уровень сахара в крови — такое состояние называется гипергликемией.
Существует два основных типа диабета.
Диабет 1 типа
Это нарушение адекватной реакции организма на инсулин. Иммунная система человека по ошибке принимает гормон за угрозу и атакует его, будто вирус. С точки зрения контроля за образом жизни, диабет 1 типа самый сложный — пациентам необходимы регулярные инъекции инсулина. Однако при внимательном контроле за уровнем гормона, люди с этой болезнью могут ни в чем себе не отказывать, в том числе и в сладкой, высокоуглеводной пище.
Диабет 1 типа — результат генетической предрасположенности, однако она реализуется далеко не всегда. Чаще всего болезнь начинается в детстве, однако может проявиться и во взрослом возрасте. Нередко триггером для развития заболевания у людей с предрасположенностью становится вирусное заболевание или сильный стресс. По данным Минздрава, на конец 2018 года в России было 256 тыс. пациентов с диагностированным диабетом 1 типа .
Диабет 2 типа
У людей с диабетом 2 типа инсулин вырабатывается. Однако либо поджелудочная производит его слишком мало, либо организм не может его адекватно использовать — такое явление называется инсулинорезистентностью.
Большинство пациентов с диабетом 2 типа могут прожить без добавочного инсулина, однако им нужно бдительно следить за своим образом жизни — контролировать уровень углеводов в рационе и заниматься спортом, а некоторым еще и принимать лекарства.
По подсчетам Минздрава, в России диабетом 2 типа болеют 4,2 млн человек, то есть примерно 3% от всего населения . Чаще всего он развивается у людей старше 40 лет, которые ведут не очень здоровый образ жизни.
Вот основные факторы риска, способствующие развитию диабета 2 типа:
- возраст старше 40 лет;
- сидячий, малоподвижный образ жизни;
- наличие близких родственников с диабетом 2 типа (предрасположенность);
- повышенное артериальное давление;
- высокий уровень холестерина;
- абдоминальное ожирение (шарообразный живот);
- курение.
Также доказано, что риск развития диабета 2 типа коррелирует с этносом. Выше всего опасность заработать диабет с возрастом у африканцев, латиноамериканцев (особенно у потомков коренных жителей Центральной Америки) и представителей народов Южной Азии и Полинезии. У представителей белой расы риск заметно ниже. В России диабет встречается у народов Сибири и Дальнего Востока реже, чем у русских и других европеоидных народов ,.
Симптомы инфаркта миокарда
Выраженность признаков инфаркта зависит от стадии заболевания.
Предынфарктный период наблюдается не у всех пациентов, протекает в виде обострения и учащения приступов стенокардии и может продолжаться как часы и дни, так и несколько недель.
Острейший период сопровождается развитием ишемии миокарда и образованием участка некроза, продолжается от 20 минут до 3 часов. Основной признак — жгучая или давящая боль, которая часто появляется на фоне физической нагрузки или серьезного стресса. Боль может отдавать в левую руку, плечо, шею, лопатку или нижнюю челюсть.
Болевые ощущения отличаются продолжительностью (более 30 минут) и не снимаются даже повторным приемом нитроглицерина.
Другие симптомы инфаркта миокарда:
- холодный пот;
- страх смерти, резкая слабость;
- одышка, удушье;
- иногда рвота.
Первая помощь при инфаркте миокарда: при обнаружении хотя бы нескольких перечисленных симптомов необходимо немедленно вызвать скорую помощь! Больного нужно положить, обеспечить доступ свежего воздуха. До прибытия врачебной бригады возможны прием нитроглицерина 1 таблетки (или изокета 1 дозы) под язык.
Острый период инфаркта миокарда начинается с момента образования очага некроза на миокарде и длится от 2 до 14 суток.
В этом периоде человек может не испытывать боли. Из-за образования участка некроза и воспаления тканей сердца повышается температура тела. У больного сохраняются и нарастают признаки сердечно-сосудистой недостаточности. Артериальное давление понижено или нормальное.
Первая помощь та же: незамедлительное обращение в скорую.
Подострый период сопровождается формированием рубцовой ткани, продолжается 4-8 недель. Для этого периода инфаркта миокарда не характерны боли в сердце и лихорадка.
Состояние больного нормализуется, АД и частота пульса постепенно приближаются к норме, ослабевают проявления сердечно-сосудистой недостаточности.
Постинфарктный период — все симптомы проходят, лабораторные показатели постепенно возвращаются к норме. Организм приспосабливается к последствиям изменений структуры сердечной мышцы.
Симптомы инфаркта миокарда при атипичных формах болезни:
Абдоминальная — симптомы маскируются под признаки заболеваний брюшной полости: боли и вздутие в животе, тошнота.Астматическая — у больного наблюдаются одышка, приступы удушья.Церебральная — проявления мозговых нарушений: головная боль, головокружение, спутанность сознания.Аритмическая — человек жалуется на учащенное сердцебиение или сбои в сердцебиении.Отечная форма — имеются выраженные периферические отеки мягких тканей.
1
Диагностика инфаркта в «МедикСити»
2
Диагностика инфаркта в «МедикСити»
3
Диагностика инфаркта в «МедикСити»
Диагностика
Заподозрить развитие инфаркта миокарда возможно при наличии характерных клинических проявлений; выявления специфических изменений на электрокардиограмме (формирование патологического зубца Q или комплекса QS, изменение расположения сегмента ST по отношению к изолинии, изменение амплитуды зубцов R).
Нарастание маркеров повреждения миокарда (нарастание тропонинов I и T и активности MB-фракции креатинфосфокиназы); выявление окклюзии коронарной артерии при коронарографии.
Дифференциальная диагностика
Дифференциальный диагноз острого инфаркта миокарда проводится со следующими заболеваниями:
• продолжительный приступ стенокардии;
• расслаивающаяся аневризма аорты;
• тромбоэмболия лёгочной артерии;
• острый панкреатит;
• гипертрофическая кардиомиопатия;
• прободная язва желудка или двенадцатиперстной кишки; гастроэзофагорефлюксная болезнь, дискинезия пищевода;
• пищевая токсикоинфекция;
• спонтанный пневмоторакс;
• межрёберная невралгия.
Профилактика
- Антитромботическая терапия аспирином и/или клопидогрелом снижает риск рецидива инфаркта миокарда. Применение клопидогрела и аспирина снижает риск сердчечно-сосудистых событий, но в то же время повышает риск развития кровотечений.
- Бета-блокаторы могут применяться для профилактики инфаркта миокарда у людей, перенёсших инфаркт миокарда в прошлом. Из всех бета-блокаторов бисопролол, метопролола сукцинат и карведилол улучшают прогноз у людей со сниженной фракцией выброса левого желудочка ниже 40 %. Бета-блокаторы после перенесённого инфаркта миокарда снижают смертность и заболеваемость.
- Терапия статинами после инфаркта миокарда снижает смертность.
- Применение полиненасыщенных длинноцепочечных омега-3 жирных кислот (докозагексаеновой и эйкозапентаеновой) в больших дозах также улучшает прогноз после перенесённого инфаркта миокарда.
- Применение нефракционированного гепарина внутривенно или низкомолекулярного гепарина подкожно у лиц с первичной нестабильной стенокардией снижает риск инфаркта миокарда.
- Ингибиторы АПФ также применяют для профилактики инфаркта миокарда у людей со сниженной фракцией выброса левого желудочка ниже 40 %.
Прогноз
Прогноз для жизни серьёзный, риск смерти остаётся высоким в течение нескольких месяцев. Исход заболевания напрямую зависит от сроков обращения и своевременности восстановления проходимости инфарктобуславливающей коронарной артерии. К факторам риска ранней смерти (в течение 30-ти дней) после перенесенного острого инфаркта миокарда относятся:
• лечение острейшей фазы инфаркта вне отделения кардиореанимации;
• возникновение острой левожелудочковой недостаточности и кардиогенного шока;
• возникновение желудочковых аритмий и рецидива острого инфаркта миокарда в течение госпитального периода;
• пожилой возраст.
Лечение[править]
Догоспитальный этапправить
- Нитроглицерин сублингвально; ингаляционные формы (Изокет, Изомак, Нитроспрей) по 1-2 дозе под язык под контролем АД и ЧСС.
Эффекты: снижение пред- и постнагрузки, улучшение коронарного кровотока за счёт вазодилатации, ингибирование агрегации тромбоцитов.
Противопоказание: систолическое АД <90 мм рт.ст., ЧСС <50/мин.
- Морфин 1%-1 мл на 10 мл физ. раствора, в/в дробно по 0,3 мл.
Эффекты: обезболивание, снижение пред- и постнагрузки, эмоционального возбуждения.
- Ацетилсалициловая кислота (аспирин) 250–500 мг разжевать.
Эффект: ингибирование агрегации тромбоцитов.
- β-адреноблокаторы: пропранолол в/в по 1 мг дробно из расчёта 0,1 мг/кг массы тела, метопролол 100 мг внутрь, атенолол 50-100 мг внутрь
- Тромболитическая терапия: стрептокиназа 1,5 млн МЕ на 100 мл физ. раствора в/в капельно в течении 30 мин. Показана больным моложе 75 лет с Q-инфарктом не позднее 12 ч от начала инфаркта миокарда и наличии на ЭКГ одного из ниже перечисленных признаков.
- Остро возникшая (или предположительно остро возникшая) элевация сегмента ST более 0,2 мВ (2 мм) в отведениях V1, V2, или V3 и более 0,1 мВ (1 мм) в остальных отведениях.
- Остро возникшая блокада левой ножки пучка Хиса (или предположительно остро возникшая), затрудняющая анализ сегмента ST.
Максимальный положительный эффект от тромболитической терапии бывает в первые 3 ч от начала болезни, а особенно в течение первого «золотого» часа. Время от момента госпитализации до начала ТЛТ не должно превышать 30 мин.
Противопоказания:
Абсолютные:
- острые нарушения мозгового кровообращения, кровоизлияния в мозг, произошедшие в течении последнего года.
- активное внутренне кровотечение (за исключением менструаций).
- подозрение на расслаивающую аорту.
Относительные:
- АД >180/110 мм рт.ст.
- другая цереброваскулярная патология
- приём непрямых антикоагулянтов, геморрагический диатез в анамнезе.
- травмы, внутренние кровотечения в последние 2-4 недели.
- невозможность остановить кровотечение после пункции сосуда.
- применение в течении последних 5 сут-2 лет стрептокиназы или анистреплазы или аллергические реакции на эти *препараты в анамнезе.
- беременность.
- обострение язвенной болезни.
- Оксигенотерапия со скоростью 2–4 л/мин.
Пациентов с ИМ следует госпитализировать в кардиологический блок интенсивного наблюдения, в крайнем случае — в общую реанимацию. Недопустима госпитализация в обычные палаты отделения.
Стационарное лечениеправить
Ведение больного в блоке интенсивного наблюдения
Необходимо обеспечить постоянный внутривенный доступ через компрессируемую вену (следует избегать пункции подключичной вены).
Проводят регистрацию ЭКГ в 12 отведениях (при необходимости и в дополнительных отведениях), а также постоянный мониторинг ЭКГ в течение 1 сут и более.
Врач блока интенсивного наблюдения должен незамедлительно осмотреть больного и проанализировать ЭКГ
Следует обратить особое внимание на диагностику осложнений ИМ, наличие показаний и противопоказаний к ТЛ. Необходимо провести первичную стратификацию риска, выбрать стратегию реперфузионной терапии, назначить медикаментозную терапию.
Проводят постоянный контроль за ЧСС, АД, ЧД.
Всем пациентам назначают строгий постельный режим в течение 12–24 ч
При неосложнённом течении ИМ сидеть разрешают через 24 ч, на 2-е сутки (при обширном ИМ с выраженным снижением сократительной функции на 3-е сутки) больного переводят в палату. С этого времени разрешают ходить в пределах палаты.
Диета должна включать нежирные легко усваиваемые продукты и быть не обильной, особенно в первые дни. У больных ИМ часто обнаруживают транзиторную гипергликемию, иногда манифестацию сахарного диабета, а при исходном сахарном диабете развивается декомпенсация. По этой причине больные ИМ должны ограничивать употребление углеводов. У пациентов с сердечной недостаточностью, АГ следует проводить контроль употребление жидкости и поваренной соли.
Ингаляция кислорода со скоростью 2–4 л/мин через носовые катетеры показана всем больным с сохраняющимся ангинозным приступом, признаками сердечной недостаточности. Целесообразно у таких больных контролировать сатурацию крови кислородом неинвазивным методом.
Следует оценить естественные физиологические потребности и при необходимости назначить препараты, размягчающие каловые массы или очистительные клизмы.
Клиническая картина
Основной клинический признак — интенсивная боль за грудиной (ангинозная боль). Однако болевые ощущения могут носить вариабельный характер. Пациент может жаловаться на чувство дискомфорта в груди, боли в животе, горле, руке, лопатке. Нередко заболевание имеет безболевой характер, что характерно для больных сахарным диабетом.
Болевой синдром сохраняется более 15 минут (могут длиться 1 час) и купируется через несколько часов, либо после применения наркотических анальгетиков, нитраты неэффективны. Бывает профузный (липкий) пот .
В 20-40 % случаев при крупноочаговых поражениях развиваются признаки сердечной недостаточности. Пациенты отмечают одышку, непродуктивный кашель.
Нередко встречаются аритмии. Как правило это различные формы экстрасистолий или фибрилляция предсердий. Нередко единственным симптомом инфаркта миокарда является внезапная остановка сердца.
Предрасполагающим фактором является физическая нагрузка, психоэмоциональное напряжение, состояние утомления, гипертонический криз.
Что нужно делать при появлении симптомов?
Если пациент почувствовал описанные выше симптомы, то он немедленно должен вызвать неотложную помощь! Чем скорее будет оказана помощь при инфаркте, тем больше вероятность того, что исход заболевания не будет летальным, и что инфаркт оставит меньше последствий.
Необходимо немедленно принять лежачее или полулежачее положение. Ходить или заниматься какими-то делами при инфаркте недопустимо. Мало того, что это создает большую нагрузку на сердце, это еще повышает вероятность того, что человек при потере сознания упадет и нанесет себе травмы. Необходимо принять также три таблетки нитроглицерина 0,5 мг (даже если это не помогает снять боль) с интервалом в 15 минут. Однако перед этим следует замерить давление. Если систолическое (верхнее) давление слишком низкое, ниже 100 мм, то принимать нитроглицерин не следует.
Также рекомендуется принять седативные средства – валидол или корвалол. Следует принять также таблетку аспирина (за исключением тех случаев, когда у пациента тяжелая форма язвенной болезни). Аспирин нужно обязательно разжевать, а вот нитроглицерин и валидол глотать нельзя – следует держать их под языком до полного рассасывания.
Если больной находится не в одиночестве, то другой человек должен во всем помогать ему – дать лекарство, успокоить, уложить на кровать при необходимости, открыть форточку, чтобы обеспечить приток в комнату свежего воздуха. И следует помнить, что обязательно необходимо дождаться приезда врача, даже если больному вдруг стало легче. Следует помнить, что от того, насколько верной и быстрой была доврачебная помощь, оказанная больному, зависят его жизнь и дальнейшее выздоровление.
Профилактика инфаркта миокарда у мужчин и женщин
Основным фактором риска для инфаркта миокарда является ишемическая болезнь сердца. Снизить риск возникновения болезней сердца и сердечного приступа можно следующими способами:
1. Бросайте курить.
2. Следите за кровяным давлением. Помните, что у людей с повышенным давлением (гипертензией) повышается риск возникновения инфаркта и болезней сердца.
3. Контролируйте уровень сахара в крови. Диабет сопряжен с риском развития болезней сердца.
4. Следите за уровнем холестерина в крови. Если Вы не знаете, какой у Вас уровень холестерина, настало время сдать анализы.
5. Следите за своим весом. Как известно, люди с ожирением больше рискуют умереть от болезней сердца, чем люди с нормальным весом.
6. Будьте активными. Установлено, что регулярная физическая активность – отличный способ профилактики инфаркта и прочих болезней сердца.
7. Питайтесь правильно. Больше фруктов, овощей и омега-3 кислот. Помните, что для подбора правильного рациона питания необходимо обратиться к специалисту, поскольку Ваш организм уникален.
8. Не поддавайтесь стрессу. Научитесь укрощать стресс, например, при помощи йоги или медитации.
9. Общайтесь. Социальная поддержка, которую Вы получаете от близких и друзей – отличный способ профилактики инфаркта и множества заболеваний.
10. Научитесь управлять гневом. Не подавлять гнев, а направлять его в нужное русло, давать правильный выход эмоциям.
Будьте бдительны, не игнорируйте опасные признаки инфаркта! Помните, что своевременное оказание помощи – единственный способ выжить после сердечного приступа!
Врач кардиолог Яппарова Лилия Авхатовна
Клиническая картина нетипичных случаев
К сожалению, иногда инфаркт сердечной мышцы развивается нестандартно, усложняя его диагностику и раннее обнаружение.
К примеру, некоторые пациенты могут сталкиваться со следующими скрытыми симптомами проблемы сужения коронарных артерий:
- ощущениями боли в области нижней челюсти, левой руки или даже ноги, левого бока;
- возникновением болей в подложечной области, с добавлением тошноты, вздутия живота, рвоты;
- некоторым пациентам может просто не хватать воздуха, при отсутствии иной симптоматики.
Несколько реже при рассматриваемых приступах могут встречаться симптомы, сходные с проявлениями совсем иных недугов:
- приступ, астматического типа с развитием бронхоспазма, отека легких, сильнейшей одышки и пр.;
- приступ, сходный с обострением панкреатита – с возникновением тошноты, обильной рвоты, общей слабости, появлением боли в животе;
- приступ неврологического типа, с развитием невроза, панической атаки, с расстройствами сознания, зрения, с появлением головокружений, головных болей.
Описанная клиническая картина также должна заставить пациента срочно вызвать бригаду скорой помощи – самостоятельное лечение в таких случаях запрещено!
Описания ЭКГ при инфаркте миокарда
| В этом разделе не хватает ссылок на источники информации.Информация должна быть проверяема, иначе она может быть поставлена под сомнение и удалена.Вы можете отредактировать эту статью, добавив ссылки на авторитетные источники.Эта отметка установлена 29 апреля 2014 года. |
Стадия развивающегося инфаркта миокарда (0-6 часов)
- Куполообразный сегмент ST выше изолинии
- Сегмент ST сливается с зубцом T
- Зубец R высокий
- Зубец Q невысокий
Острая стадия инфаркта миокарда (6-7 суток)
- Отрицательный зубец T
- Уменьшение амплитуды зубца R
- Углубление зубца Q
Заживающий инфаркт миокарда (7-28 суток)
- Отрицательный зубец T
- Сегмент ST приближается к изолинии
Заживший инфаркт миокарда (на 29 сутки — до нескольких лет)
- Стойкий зубец Q
- Сниженная амплитуда зубца R
- Положительный зубец T
- Комплекс ST на изолинии
Описание болезни
Инфаркт представляет собой некроз (отмирание) определенной части сердечной мышцы. В большинстве случаев причиной гибели сердечных волокон является недостаток их кровоснабжения. А кровоснабжение сердца, в свою очередь, нарушается из-за того, что его сосуды (так называемые коронарные сосуды) не могут доставлять к тканям кислород и питательные вещества.
Причиной нарушения функционирования коронарных сосудов в большинстве случаев является атеросклероз, гораздо реже – эмболия или спазм. Вне зависимости от причины просвет сосуда сужается настолько, что кровь в нем прекращает циркулировать. Мышца ощущает нехватку кислорода. А ведь сердцу требуется гораздо больше кислорода, чем любой другой мышце, поскольку оно всегда находится в работе. Если подобное состояние продолжается достаточно долго (15-20 минут), то часть мышечной ткани может погибнуть.
Некроз мышечной ткани в любой другой части тела также достаточно неприятен. Тем не менее, он в большинстве случаев не угрожает жизни, хотя и приводит к сильным болям, воспалению и сокращению двигательных функций организма. Совсем другое дело, если подобная вещь происходит в сердце. Его работа сразу же нарушается. И, как следствие, нарушается кровоснабжение всего организма. Что может привести к кислородному голоданию и удушью, повреждениям головного мозга. При тяжелом инфаркте может произойти даже остановка сердца.
Если же сердце справляется с неприятностью и продолжает работу, то его функциональность уже не будет такой же, как прежде. Таким образом, изменения в сердце, вызванные инфарктом, являются необратимыми. Пораженная поверхность сердечной мышцы покрывается соединительной рубцовой тканью, не несущей функциональной нагрузки, сократительная способность сердца снижается. Электрические импульсы, стимулирующие сокращение сердца, проводятся уже не так хорошо. А это значит, что качество жизни человека ухудшается.
Основные временные стадии развития инфаркта:
- Острейший – менее 2 часов от начала;
- Острый – до 10 дней от начала;
- Подострый – 10–45 дней от начала;
- Стадия рубцевания – 1, 5-6 месяцев от начала.
Также инфаркт может поражать как отдельные участки сердечной мышцы, так и охватывать ее значительные области (трансмуральный или Q-инфаркт). Субэндокардиальный инфаркт поражает внутреннюю оболочку сердца, субэпикардиальный – внешнюю. Если инфаркт не является обширным, то чаще всего он поражает левый желудочек сердца. Также область некроза может локализоваться в различных частях желудочка – боковой, передней и задней стенке, а также в межжелудочковой перегородке.
Если инфаркт случился с человеком один раз, то впоследствии вероятность инфаркта значительно возрастает. Рецидивирующим инфарктом называется инфаркт, развившийся в течение 2 месяцев после первого. Инфаркт, произошедший спустя 2 месяцев после первого, называется повторным.
Типичное течение
Чтобы иметь возможность избежать самых тяжелых осложнений инфаркта, желательно знать и помнить классические симптомы развития данной патологии.
К таким симптомам принято относить:
- внезапное развитие острой загрудинной боли, со жгучим, часто давящим или сжимающим характером;
- иррадиацию болевых ощущений в перикардиальную область (иррадиация в левую часть груди, левую руку или под левую лопатку);
- ситуации, когда описанные болевые ощущения сопровождаются панической атакой, острым страхом смерти.
Важно помнить, что малейшие подозрения на развитие инфаркта миокарда должны заставить пациента срочно обратиться к врачу, для получения специализированного лечения, направленного на раскрытие суженного, сомкнутого (стенозированного) сосуда, для предотвращения развития обширного некроза сердечных мышц. Несмотря на то, что инфаркт всегда является неожиданным сердечным приступом, распознать его не составляет труда
Симптомы его нельзя спутать ни с одним другим заболеванием. Не стоит забывать, что инфаркт опасен для жизни. Своевременная помощь может спасти человека, а ее отсутствие приведет к летальному исходу. Бригаду скорой помощи надо вызвать как можно быстрее
Несмотря на то, что инфаркт всегда является неожиданным сердечным приступом, распознать его не составляет труда. Симптомы его нельзя спутать ни с одним другим заболеванием. Не стоит забывать, что инфаркт опасен для жизни. Своевременная помощь может спасти человека, а ее отсутствие приведет к летальному исходу. Бригаду скорой помощи надо вызвать как можно быстрее.
Осложнения инфаркта миокарда
Подавляющая часть смертей от инфаркта случается в первые часы и сутки и связана с осложнениями инфаркта миокарда:
- Жизнеугрожающие аритмии — желудочковая тахикардия, фибрилляция желудочков, остановка сердца;
- Кардиогенный шок — состояние, развивающееся при обширном поражении миокарда левого желудочка и характеризующееся прогрессирующим снижением АД и нарушением кровоснабжения жизненно-важных органов;
- Аневризма сердца и ее разрыв — истончение сердечной стенки и выпячивание ее под давлением крови в желудочках. В случае разрыва аневризмы — возникает тампонада и остановка сердца;
- Тампонада сердца — смертельно опасное осложнение сердечной аневризмы, при котором после разрыва аневризмы кровь вытекает в полость перикарда. В результате быстрого наполнения перикарда кровью сердце уже не может осуществлять насосную функцию и останавливается;
- Разрыв межжелудочковой перегородки;
- Острая сердечная недостаточность (отек легких);
- Возникновение полной атриовентрикулярной блокады и урежение частоты сердечных сокращений до 20-30 в мин.
Формы инфаркта миокарда
Классификация заболевания достаточно обширна и зависит от локализации и характера развития.
Пораженный участок сердца может находиться:
- в левом желудочке (различают передний, задний, боковой, нижний инфаркт миокарда);
- в верхушке сердечной мышцы;
- в межжелудочковой перегородке;
- в правом желудочке (наименее распространенная форма).
Также известны различные сочетания: задне-передний, нижне-боковой инфаркт.
В зависимости от ширины области поражения различают мелкоочаговый и крупноочаговый (обширный) инфаркт миокарда. Последняя форма охватывает большую часть миокарда и вызывается тромбозом крупного сосуда или спазмом артерии. Мелкоочаговые инфаркты занимают около 20% от всего числа. При развитии могут отсутствовать разрывы сосудов и другие проявления.
В зависимости от поражения того или иного сердечного слоя бывает субэндокардиальный, субэпикардиальный, интрамуральный, острый трансмуральный инфаркт миокарда.
В зависимости от характера течения случается моноциклический, затяжной, рецидивирующий, повторный инфаркт миокарда.
Существует ряд атипичных форм заболевания:
- абдоминальная – симптомы похожи на острый панкреатит;
- астматическая – схожа с приступом астмы с одышкой;
- церебральная – сопровождается головокружениями, нарушениями сознания;
- бессимптомная – характерна для людей с пониженной чувствительностью (например, при сахарном диабете).
Также известны специфические формы патологии, в частности инфаркт миокарда q, название которому дал определенный зубец на ЭКГ, который фиксируется только при данной форме. В сердечных тканях увеличивается уровень ферментов, происходят обширные ишемические изменения (омертвение участка мышцы).
Наиболее тяжелой формой считается острый трансмуральный инфаркт миокарда – поражению подвергаются все слои сердца. Такое заболевание всегда обширное крупноочаговое, а среди последствий часто фиксируется постинфарктный кардиосклероз – рубцевание крупных участков ткани.
Точно определить форму, степень сложности и стадию патологии может только опытный и квалифицированный врач. Он примет экстренные меры для того, чтобы вы смогли избежать неприятностей.
Дифференциальная диагностика
В ряде случаев, острый инфаркт миокарда необходимо дифференцировать с другими заболеваниями, так как интенсивная боль в грудной клетке может быть обусловлена различными патологическими процессами в органах грудной, брюшной полостях и других системах человеческого организма.
- ИБС;
- Гипертрофическая кардиомиопатия;
- Острый перикардит;
- Острый миокардит;
- Тромбоэмболия легочной артерии;
- Расслаивающая аневризма аорты.
2. Заболевания легких и плевры:
- Острая плевро-пневмония;
- Спонтанный пневмоторакс.
3. Заболевания пищевода и ЖКТ:
- Эзофагиты;
- Дивертикулез пищевода:
- Грыжа пищеводного отверстия диафрагмы;
- Язвенная болезнь желудка;
- Острый холецисто-панкреатит.
4. Заболевания опорно-двигательного аппарата:
- Остеохондроз шейно-грудного отдела позвоночника;
- Плечевой плексит;
- Миозит;
- Межреберная невралгия (опоясывающий лишай).
Таким образом, основными критериями дифференциальной диагностики инфаркта миокарда являются:
А — наличие типичного стенокардитического болевого приступа или наличие дискомфорта в грудной клетке;
Б — характерные изменения на ЭКГ;
В — увеличение кардиоспецифических маркеров некроза сердечной мышцы. Необходимо динамическое мониторирование выше указанных детерминант для оценки эффективности проводимого лечения и профилактики возможных осложнений, для регламентирования тактики реабилитационного периода и прогноза жизни пациентов перенесших ИМ.
Инфаркт миокарда. А.М. Шилов
Опубликовал