Острый инфаркт миокарда без подъема сегмента st (nstemi)
Содержание:
Инфаркт миокарда без подъема сегмента ST (NSTEMI)
Инфаркт миокарда без подъема сегмента ST (non-ST-elevation myocardial infarction — NSTEMI) — клинический вариант ИБС, при котором в результате острой ишемии в миокарде появляется зона некроза, повышается уровень маркеров некроза миокарда (тропонина) в крови, но на кардиограмме нет повышения сегмента ST. На ЭКГ при NSTEMI регистрируют горизонтальную или косонисходящую депрессию сегмента ST на 1 мм или глубже, по крайней мере в двух соседних соседних отведениях, а также формирование отрицательного зубца T.
По изменениям на ЭКГ стенокардия и инфаркт без подъема ST не отличаются. В обоих случаях регистрируют депрессию ST и снижение или инверсию зубца T. Диагностически NSTEMI и затянувшийся приступ стенокардии различают по уровеню маркеров некроза миокарда в крови. При инфаркте уровень тропонина повышается, при стенокардии остается нормальным.
Если сравнивать стабильную стенокардию напряжения, нестабильную стенокардию и начавшийся NSTEMI, то при одинаковой картине на кардиограмме различия будут касаться длительности приступа и результатов анализов уровня тропонина в крови. При стабильной стенокардии приступ и соответственно депрессия ST на ЭКГ продолжается 5-10 минут. При нестабильной стенокардии приступ продолжается дольше и депрессия ST более стойкая. При NSTEMI, помимо затянувшегося приступа и депрессии ST, регистрируют высокий уровень тропонина в крови.
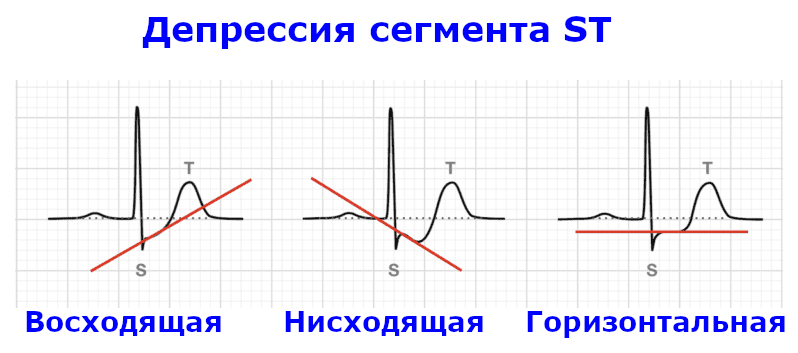
На схеме 1 показаны варианты снижения сегмента ST, которые могут быть зарегистрированы на ЭКГ. При NSTEMI депрессия ST может быть нисходящей или горизонтальной и должна быть зарегистрирована по крайней мере в двух соседних отведениях. Восходящая депрессия ST не характерна для ишемии.
Схема 1. Варианты депрессии ST
Посмотрите на приведенную ниже кардиограмму.
ЭКГ 1. Депрессия сегмента ST при инфаркте без подъема сегмента ST

ЭКГ 1 снята у женщины 84 лет, длительное время страдающей артериальной гипертензией. При обращении в клинику пациентка жаловалась на «нарушения пищеварения».
На кардиограмме есть признаки гипертрофии левого желудочка (высота зубца R в отведении aVL 12 мм), а также на гипертрофии левого предсердия. В отведениях I, II, aVL, V5, V6 видна горизонтальная или нисходящая депрессия ST. В отведении aVL снижение ST можно отнести на счет гипертрофии левого желудочка: сочетание высокой амплитуды R с депрессией ST в этом отведении. Однако в остальных отведениях снижение ST явно указывает на ишемию миокарда. Кроме того, на кардиограмме есть выраженное реципрокное повышение ST в отведении aVR.
При обследовании у пациентки обнаружено повышение уровня маркеров некроза миокарда в крови. Сделана экстренная ангиография, которая выявила окклюзию ствола левой коронарной артерии. Пациентке была выполнена операция шунтирования.
В отличие от инфаркта с подъемом сегмента ST при NSTEMI затруднительно по изменениям на кардиограмме определить разные стадии инфаркта.
По мере развития NSTEMI депрессия ST уменьшается, но увеличивается глубина отрицательного зубца T. Затем, по окончании острого периода в течение нескольких дней или недель глубина зубца T также уменьшается, и он становится сначала изоэлектрическим, а в дальнейшем может стать положительным. Поэтому в последующий период по кардиограмме пациента нельзя определить, что у него в анамнезе был инфаркт без подъема ST.
Наблюдая за динамикой изменений при NSTEMI, врач должен помнить, что быстрое, в течение нескольких часов восстановление положительного зубца T является признаком развития инфаркта с подъемом ST. Этот процесс называют «псевдонормализацией» зубца T. Псевдонормализация T указывает на то, что процесс острой ишемии пошел по более неблагоприятному сценарию: NSTEMI перешел в STEMI. Повышение сегмента ST и появление положительного коронарного T в результате трансмуральной ишемии быстро устраняют характерные для NSTEMI депрессию ST и отрицательный T.
Основные признаки инфаркта без подъема сегмента ST на ЭКГ:
- Горизонтальная или косонисходящая депрессия сегмента ST на 1 мм или глубже, в двух соседних и более соседних отведениях, а также формирование отрицательного зубца T.
- По мере развития инфаркта депрессия сегмента ST уменьшается, а отрицательные зубцы T становятся глубже.
- Со временем, по мере нормализации состояния пациента зубец T становится положительным и в дальнейшем по ЭКГ нельзя определить, что был перенесен инфаркт без подъема ST.
- Быстрая, в течение нескольких часов «псевдонормализация» зубца T может быть признаком развития инфаркта с подъемом сегмента ST.
Лечение
Медикаментозная терапия
Целью противоишемичной терапии является обеспечение потребностей миокарда в кислороде, что достигается назначение оксигенотерапии (пациентам с насыщением крови кислородом 90% и меньше или с одышкой), нитратов, бета-блокаторов. Если такое лечение не приводит к быстрому исчезновению симптомов ишемии, то таким пациентам, независимо от изменений на ЭКГ и уровня тропонинов крови, показано проведение обезболивания и экстренной диагностической коронароангиографии.
Необходимо отметить, что применение нитратов не допустимо у пациентов, которые в течение предыдущих суток принимали ингибиторы фосфодиэстеразы 5 типа (силденафил, тадалафил или варденафил).
Применение бета-блокаторов уменьшает потребность миокарда в кислороде и является полезным для большинства пациентов, не имеющих противопоказаний к их применению. Вместе с этим, их применение у пациентов с высоким риском развития кардиогенного шока (возраст 70 лет и более, часто сердечных сокращений 110 ударов в минуту и выше и уровень систолического артериального давления менее 120 мм рт.ст.) приводит к росту частоты развитие кардиогенного шока и смерти. Итак, на сегодняшний день не рекомендовано применение бета-блокаторов у пациентов с острым инфарктом миокарда без подъема сегмента ST и с неизвестной функцией левого желудочка (которая определяется по данным Эхокг) и у пациентов с подозрением на спастические (спазм коронарных артерий) механизм развития ишемии.
Литература
-
Management of acute coronary syndromes: acute coronary syndromes
without persistent ST segment elevation. Recommendations of the Task
Force of the European Society of Cardiology. Eur Heart J 2000; 21:
1406–32 -
Bertrand ME, Simoons ML, Fox KAA, et al. Management of acute
coronary syndromes in patients presenting without persistent ST-segment
elevation. The Task Force on the Management of Acute Coronary Syndromes
of the European Society of Cardiology. Eur Heart J 2002; 23: 1809–40. -
Braunwald E, Antman EM, Beasley JW, et al. ACC/AHA guideline update
for the management of patients with unstable angina and non–ST-segment
elevation myocardial infarction: a report of the American College of
Cardiology/American Heart Association Task Force on Practice
Guidelines (Committee on the Management of Patients With Unstable
Angina). 2002. Available at: http://www.
acc.org/clinical/guidelines/unstable/unstable.pdf -
ACC/AHA Guidelines for the Management of Patients with Unstable Angina
and Non–ST-Segment Elevation Myocardial Infarction. A Report of the
American College of Cardiology/American Heart Association Task Force on
Practice Guidelines (Committee on the Management of Patients with
Unstable Angina). JACC 200; 36: 970–1062 -
Hamm CW, Braunwald E. A classification of unstable angina revisited.
Circulation, 2000; 102 (1): 118-22 -
Myocardial Infarction Redefined—A Consensus Document of The Joint
European Society of Cardiology/American College of Cardiology
Committee for the Redefinition of Myocardial Infarction. JACC 2000;
36: 959-1062. -
Antithrombotic Trialists’ Collaboration. Collaborative meta analysis
of randomised trials of antiplatelet therapy for prevention of death,
myocardial infarction, and stroke in high risk patients. BMJ 2002; 324:
71–86. -
The Sixth (2000) ACCP Guidelines for Antithrombotic
Therapy for Prevention and Treatment of Thrombosis. Chest 2001; 119:
Suppl. -
Hirsh J, Anand S, Halperin JL, Fuster V. Guide to anticoagulant
therapy: Heparin. A statement for healthcare professionals from the
American Heart Association. Circulation 2001; 103: 2994-3018 -
De Backer G, Ambrosioni E, Borch-Johnsen K, et al. European
guidelines on cardiovascular disease prevention in clinical practice.
Third Joint Task Force of European and Other Societies on Cardiovascular
Disease Prevention in Clinical Practice. Eur Heart J. 2003; 17: 1601-10. -
Expert Panel on Detection, Evaluation, and Treatment of High Blood
Cholesterol in Adults. Executive summary of the Third Report of the
National Cholesterol Education Program (NCEP) Expert Panel on Detection,
Evaluation and Treatment of High Blood Cholesterol in Adults (Adult
Treatment Panel III). JAMA 2001;285:2486-97. -
Campeau L. Grading of angina pectoris. Circulation 1976; 54:522–3.
-
Hirsh J, Warkentin TE, Shaugnessy SG, et al. Heparin and low weight
heparin. Mechanism of action, pharmacokinetics, dosing, monitoring,
efficacy, and safety. Chest 2001; 119: 64S94 -
ACC/AHA guidelines for percutaneous coronary intervention (Revision
of the 1993 PTCA guidelines) – executive summary. A report of the
American College of Cardiology/American Heart Association task force
on practice guidelines (Committee to revise the 1993 guidelines for
percutaneous transluminal coronary angioplasty). Circulation 2001;
103: 3019-41 -
Kereiakes DJ, Montalescot G, Antman EM, et al. Lowmolecular-weidht
heparin therpy for non-ST-elevation acute coronary syndromes and during
percutaneous coronary intervention: an expert consensus. Am Heart J.
2002; 144(4): 615-24
Симптомы острого коронарного синдрома
Симптомы ОКС такие же, как и при остром инфаркте миокарда, и если при ОКС не будет быстро начато лечение, может развиться инфаркт миокарда
Очень важно относиться к появлению симптомов ОКС очень серьезно, поскольку это состояние является жизнеугрожающим. Немедленно позвоните по вашему местному телефону вызова скорой медицинской помощи, если у вас появились эти симптомы и вы думаете, что у вас может быть сердечный приступ:
- Боль в груди (стенокардия), которая напоминает жжение, давление или тяжесть
- Боль в любых других частях тела, например, в левом плече или челюсти (отраженная боль)
- Тошнота
- Рвота
- Нехватка воздуха (одышка)
- Внезапная сильная потливость
Симптомы ОКС могут различаться в зависимости от пола, возраста и наличия сопутствующих заболеваний, в частности, сахарного диабета.
Некоторые дополнительные симптомы ОКС могут включать:
- Боль в животе
- Боль, похожую на изжогу
- Холодные и влажные кожные покровы
- Головокружение или обмороки
- Необычную или необъяснимую слабость
- Ощущение беспокойства или тревоги
Объём и тактика лечебных мероприятий
Придать пациенту физиологически выгодное (удобное) положение.
Оксигенотерапия.
Обеспечить гарантированный венозный доступ.
Нитраты:
Нитроглицерин (спрей) по 1-2 дозы под язык, повторить через 3-5 минут.
Антиагреганты:
Ацетилсалициловая кислота (Аспирин) 250 мг разжевать или Кардиомагнил 150-300 мг разжевать.
Клопидогрель (Плавикс) 300 мг per os (пациентам моложе 75 лет), 75 мг (пациентам старше 75 лет).
Антикоагулянты прямого действия:
Эноксапарин (Клексан) – 1 мг/кг п/к или
Гепарин из расчета 60-80 МЕ/кг не более 5000 Ед в/в.
ß-адреноблокаторы:
Метопролол сукцинат (Беталок) 5-15 мг в/в струйно медленно по 5 мг 2-3 раза через 2 минуты.
При сохраняющемся болевом синдроме
Наркотические анальгетики:
Морфин 1 % -1 мл (10 мг) дробно по 2-3 мг в/в медленно в течение 10-15 минут до адекватного обезболивания.
При отсутствии морфина
Антагонисты-агонисты опиатов:
Налбуфин 1-2 мл (10-20 мг) ввести 10-20 мг в/в, при необходимости повторить 10 мг в/в медленно через 15 минут.
При продолжающемся болевом синдроме или признаках ОСН
Нитраты:
Нитроглицерин (Перлинганит) или
Изосорбида динитрат (Изокет) 0,1 % – 10 мл (10 мг) в р-ре Натрия хлорида 0,9 % – 200 мл в/в капельно со скоростью 4 капли в минуту.
Каждые 10 минут увеличивая скорость введения на 4 капли доводя до 80 капель в минуту или шприцевым дозатором в р-ре Натрия хлорида 0,9 % – 10 мл от 1,2 до 24 мл/час в/в (10-200 мкг/мин) под контролем АД и ЧСС до прекращения боли или снижения САД на 10-15 % у нормотоников, на 25-30 % у гипертоников, но не ниже 100 мм рт. ст.
Транспортировать на носилках с фиксацией в положении, соответствующем тяжести состояния пациента.
Госпитализировать в профильное отделение ЛПУ.
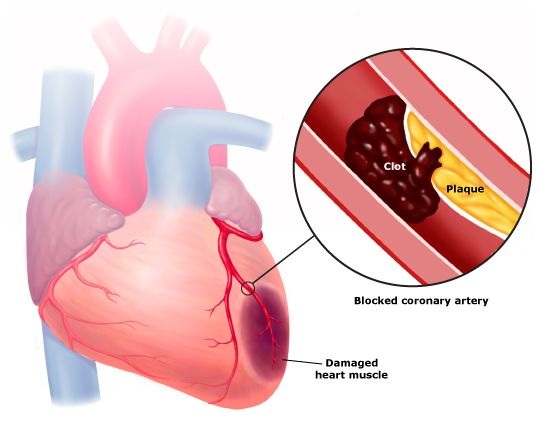
Причины возникновения острого коронарного синдрома
ОКС наиболее часто является осложнением атеросклеротической бляшки, сформировавшейся в артериях, которые кровоснабжают сердце (коронарный атеросклероз). Такие бляшки, в состав которых входят жироподобные вещества, являются причиной того, что артерии становятся уже и крови труднее течь через суженное место.
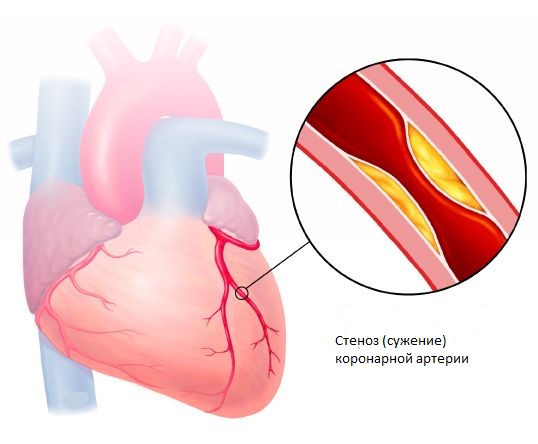
В конечном итоге формирование этих отложений приводит к тому, что сердце не может прокачивать достаточное количество богатой кислородом крови к одной из своих частей, следствием чего являются боли в груди (стенокардия) или инфаркт миокарда. В большинстве случаев ОКС развивается, когда поверхность одной из бляшек в артериях сердца разрывается, и в этом месте начинает образовываться тромб. Эта комбинация образования бляшки и тромба приводит к драматическому снижению количества крови, которое поступает к сердечной мышце. Если кровоток уменьшается в очень значительной степени или прекращается полностью, развивается инфаркт миокарда.
Диагностика
Физикальное обследование больных на острый инфаркт миокарда без подъема сегмента ST часто не выявляет значительных особенностей. Вместе с этим могут наблюдаться признаки сердечной недостаточности, шоке, электрической нестабильности, что ускоряет необходимость проведения диагностических вмешательств и проведения лечения. Иногда, обнаруживают систолический сердечный шум, что свидетельствует о развитии механических осложнений инфаркта миокарда (отрыв папиллярных мышц или разрыв межжелудочковой перегородки).
Опыт специалистов клиники EuReCa уже на этапе физикального обследования может выявить другие причины развития боли в грудной клетке и изменений на ЭКГ: тромбоэмболии ветвей легочной артерии, мио-, перикардит, аортальный стеноз, пневмонии, пневмоторакс и др.
Обследование пациентов с острым инфарктом миокарда без подъема сегмента ST (или с острым коронарным синдромом без подъема сегмента ST) включает:
- проведение электрокардиографии в 12 отведениях
- определение уровня тропонина – основного и наиболее чувствительного биомаркера повреждения миокарда
- проведение трансторакальной Эхо-кардиографии
- проведение диагностической коронароангиографии
Определение уровня тропонина имеет преимущества с точки зрения точности обнаружения гибели кардиомиоцитов, сравнительно с такими маркерами, как креатинкиназа (и ее МВ-фракция) и миоглобин. Вместе с этим, не редко существует потребность в определении сразу нескольких биомаркеров, особенно при позднем обращении пациента, для определения времени начала ишемии, дальнейшей тактики лечения и его эффективности.
Необходимо отметить, что в подавляющем большинстве случаев рост уровня тропонина обусловлен повреждением миокарда, но наличие где-либо состояний (тахиаритмии, сердечная и почечная недостаточность, шок, сепсис, миокардиты, тромбоэмболия легочной артерии, расслоение аорты, рабдомиолиз, инфильтративные заболевания – амилоидоз, гемохроматоз, слеродермия, гипо — и гипертиреоз) приводит к его повышению, что не связано с гибелью кардиомиоцитов.
Пациентам, у которых отсутствуют изменения на ЭКГ, свидетельствующие о ишемию миокарда и отрицательным тестом определения уровня тропонина, которые в течение нескольких часов не чувствуют боли необходимо проведение стресс-проб на выявление пришествиеванного ишемии. Согласно Европейским рекомендациям стресс- Эхокг с фармакологическими пробами имеет преимущества с точки зрения точности диагностики и безопасности перед ЭКГ пробами с физической нагрузкой.
Согласно действующих рекомендаций в клинике EuReCa применяется алгоритм, который включает количественную оценку риска ишемии миокарда основанную на шкале GRACE. Такой подход имеет доказанные преимущества по сравнению, как с обычной клинической оценке состояния пациента, так и применение шкалы TIMI.
Объём и тактика диагностических мероприятий
Выяснить жалобы, обратить внимание на характер ангинозного приступа:
- локализацию боли типичную или атипичную;
- продолжительность боли;
- интенсивность боли;
- расширение зон иррадиации боли по сравнению с предыдущим приступом;
- снижение или отсутствие эффекта от приема нитратов;
- сопровождение болевого приступа одышкой, нарушением сердечного ритма;
- возникновение болевого приступа в покое.
Собрать анамнез заболевания, обратить внимание на:
- условия возникновения ангинозного приступа;
- частоту возникновения ангинозного приступа;
- переход стенокардии напряжения в более высокий ФК, вплоть до стенокардии покоя;
- недавнее (в течение месяца) прогрессирование стенокардии до уровня 3-4 ФК;
- впервые возникшую стенокардию, сразу демонстрирующую низкую толерантность к физической нагрузке,
- эффективность приёма нитратов.
Провести полное объективное обследование.
Оформить «Карту вызова СМП». Описать исходные данные основной патологии.
Регистрировать ЭКГ в 12 отведениях: оценить сердечный ритм, ЧСС, проводимость, выраженность признаков гипертрофии левого желудочка, зон ишемии миокарда.
Обратить внимание на ЭКГ-признаки ишемии миокарда:
- смещение сегмента RS-T ниже изолинии (ишемическая депрессия ST);
- разнообразные патологические изменения зубца T.
Провести экспресс-диагностику: миоглобина, КФК, тропонина.
Мониторинг общего состояния пациента, ЧДД, ЧСС, пульса, АД, ЭКГ, пульсоксиметрия. Термометрия.
Во время транспортировки пациента в профильное отделение ЛПУ продолжать кардиомониторинг и пульсоксиметрию.
Поставить диагноз в соответствии с классификациями.