Буллезная эмфизема легких
Содержание:
- Диагностика
- Пороки развития (дисплазии) легких.
- Диффузные пневмосклерозы, гранулематозы и другие поражения легких неясной этиологии, включая легочные проявления коллагеновых и иных системных заболеваний.
- Заболевания, этиологически связанные с биологическими патогенными возбудителями (бактериями, вирусами, грибками, паразитами).
- Симптомы и диагностика
- 2.Причины
- Этиология
- Виды эмфизем
- 2.Причины
- ПАТОМОРФОЛОГИЯ
- Клиническая картина
- Лечение
- Симптомы Бронхоэктатической болезни:
- Причины болезни
- Признаки и симптомы эмфиземы легких
Диагностика
Фото: vsluh.ru
Диагностика эмфиземы легких начинается с осмотра пациента и оценки его общего состояния
Обращается внимание на цвет кожи, внешний вид, наличие одышки. У людей, страдающих эмфиземой, со временем формируется бочкообразная форма грудной клетки, ребра принимают горизонтальное положение, межреберные промежутки расширяются, плечевой пояс приподнимается, за счет чего шея кажется укороченной
После осмотра врач приступает к перкуссии, в ходе которой выявляется опущение нижней границы легких и уменьшение границ сердца. Данные признаки указывают на увеличение объема легких, что вызовет подозрения в пользу эмфиземы. Во время измерения артериального давления врач отмечает склонность к гипотонии.
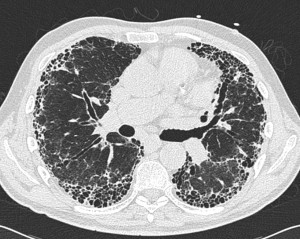
Для подтверждения диагноза пациент отправляется на рентгенологическое исследование органов грудной клетки. На рентгене выявляется так называемое «капельное сердце», которое означает сужение сердечной тени за счет перекрытия сердца гипервоздушными легкими. Также на рентгене видно низкое расположение диафрагмы, что тоже является подтверждающим признаком. Большей информацией обладает КТ (компьютерная томография), которая показывает гипервоздушность легочной ткани, обеднение сосудистого рисунка. В настоящее время КТ легких для подтверждения эмфиземы назначается редко, так как исследование достаточно дорогое, поэтому рациональность его использования при данном заболевании крайне сомнительна.
Важно во время диагностики исследовать функцию внешнего дыхания. Признаком эмфиземы является снижение жизненной емкости легких
По мере прогрессирования заболевания наступает бронхиальная обструкция, которая может быть и изначальной причиной развития эмфиземы. Для выяснения, является ли обструкция обратимой или нет, выполняется проба с использованием препарата, который расширяет бронхи. Улучшение показателей после применения препарата указывает на обратимость процесса. Противоположная ситуация указывает на необратимость процесса.
Редкой, но возможной причиной развития эмфиземы является врожденная недостаточность α-1-антитрипсина, которая приводит к разрушению протеолитическими ферментами альвеолярной ткани легких. Чтобы подтвердить или опровергнуть данную причину назначается анализ на α-1-ингибитор трипсина. Обычно к помощи этого анализа прибегают в тех случаях, когда невозможно выявить другую причину, объясняющую развитие эмфиземы легких.
Пороки развития (дисплазии) легких.
Агенезия легкого.
Аплазия легкого.
Гипоплазия легкого простая.
Гипоплазия легкого кистозная (поликистоз).
Трахеобронхиальная дискинезии (экспираторный коллапс).
Трахеобронхомегалия (синдром Мунье-Куна).
Врожденная долевая эмфизема новорожденных.
Врожденная односторонняя эмфизема (синдром Мак-Лауда).
Добавочное легкое (доля) с аномальным кровоснабжением (внедолевая секвестрация). Киста легкого.
Киста (кисты) легкого с аномальным кровоснабжением (внутридолевая секвестрация). Гамартома и другие врожденные опухолевидные образования.
Обратное расположение легких.
Трахеальный бронх.
Доля непарной вены.
Прочие.
Локализованные (ограниченные) нарушения строения трахеи и бронхов.
Стенозы трахеи и бронхов.
Дивертикулы трахеи и бронхов.
Трахео(бронхо)пищеводные свищи.
Сочетания перечисленных поражений.
Аномалии кровеносных и лимфатических сосудов легких.
Стенозы легочной артерии и ее ветвей.
Аневризмы легочной артерии и ее ветвей.
Варикозное расширение легочных вен.
Артериовенозные свищи (аневризмы) локализованные.
Артериовенозные свищи множественные без четкой локализации (при синдроме Рандю—Ослера).
Лимфангиэктазии и прочие аномалии лимф, системы легких.
Диффузные пневмосклерозы, гранулематозы и другие поражения легких неясной этиологии, включая легочные проявления коллагеновых и иных системных заболеваний.
Саркоидоз легких и средостения (болезнь Бенье—Бека—Шауманна).
Прогрессирующий диффузный фиброзирующий альвеолит (болезнь Хаммена—Рича, синдром Скеддинга).
Десквамативная интерстициальная пневмония.
Легочный альвеолярный протеиноз.
Поражение легких при ревматизме (ревматическая пневмония).
Поражение легких при ревматоидном артрите.
Поражение легких при системной красной волчанке.
Поражение легких при дерматомиозите.
Поражение легких при узелковом периартериите.
Поражение легких при системной склеродермии.
Гранулематоз Вегенера.
Синдром Шегрена.
Синдром Каплана.
Идиопатический легочный гемосидероз.
Синдром Гудпасчера.
Поражение легких при полиморфной экссудативной эритеме (синдром Стивенса—Джонсона).
Гистиоцитоз X, ксантоматоз легких (при болезнях Хенда—Шюллера—Крисчена, Леттерера—Сиве, эозинофильной гранулеме).
Амилоидоз легких первичный.
Трахеобронхопатия остеохондропластическая.
Поражение легких при лимфогранулематозе.
Поражение легких при лейкозах.
Заболевания, этиологически связанные с биологическими патогенными возбудителями (бактериями, вирусами, грибками, паразитами).
Бронхит.
Бронхит острый бактериальный.
Бронхит острый вирусный.
Бронхиолит (в т. ч. облитерирующий).
Бронхит хронический бактериальный вторичный.
Бронхит рецидивирующий (преимущественно у детей).
Пневмония.
Пневмония острая бактериальная (в т. ч. очаговая, сливная, крупозная) с подразделением по виду возбудителя.
Пневмония острая вирусная с подразделением по виду возбудителя.
Пневмония острая микоплазменная.
Пневмония острая риккетсиозная.
Пневмония вторичная (как проявление или осложнение общих инф. заболеваний)* Пневмония хроническая (в т. ч. карнифицирующая и интерстициальная) *.
Инфекционные деструкции легких.
Абсцесс легкого острый с подразделением по виду возбудителя.
Гангрена легкого.
Стафилококковая деструкция легких (преимущественно у детей).
Абсцесс легкого хронический.
Бронхит локализованный (регионарный).
Бронхоэктазии (бронхоэктатическая болезнь).
Стенозы трахеи и крупных бронхов неопухолевые (в т. ч. с ателектазом, локальной эмфиземой, вторичным нагноением и т. д.).
Бронхиальные свищи (в т. ч. бронхоплевральные, бронхокожные, бронхоорганные).
Так называемые специфические заболевания легких бактериальной этиологии.
Туберкулез легких с подразделением по классификации, принятой VIII Всесоюзным съездом фтизиатров.
Сифилис легких (в т. ч. врожденный и приобретенный).
Сап.
Мелиоидоз легких.
Грибковые заболевания (микозы) легких.
Актиномикоз. Кокцидиоидомикоз. Аспергиллез. Криптококкоз. Бластомикоз. Мукоромикоз. Гистоплазмоз. Нокардиоз. Кандидамикоз. Споротрихоз.
Паразитарные заболевания легких.
Альвеококкоз. Пневмоцитоз. Амебиаз. Токсоплазмоз. Аскаридоз. Шистосоматоз. Парагонимоз. Эхинококкоз. Пентастомоз.
Симптомы и диагностика
Симптоматика становится всё более выраженным по мере прогрессирования болезни. Со временем прогрессирует одышка. Чаще всего она проявляется в возрасте больного от 50 лет. Усиливается она, когда присоединяются респираторные инфекции. Мокрота при кашле слизистая, в небольшом количестве, потому что при эмфиземе не происходит бактериальный воспалительный процесс.
Обычно больной теряет вес, потому что у него активизируется напряженная работа дыхательных мышц. В анамнезе отмечается в большинстве случаев табакокурение, хронические или возобновляющиеся болезни органов дыхания, профессиональные вредности. У нескольких поколений прямых родственников могут отмечаться разные болезни дыхательных органов, что у медиков называется семейной слабостью легких. При буллезной эмфиземе фиксируют рецидивирующие спонтанные пневмотораксы.
Физическое обследование
При осмотре медики отмечают, что грудная клетка имеет цилиндрическую форму. Ее подвижность при дыхательных движениях ограничены. Вспомогательная мускулатура активно задействована при дыхании. Перкуторный звук над всей поверхностью грудной клетки имеет коробочный оттенок. Нижние границы легких смещены книзу на 1-2 ребра, их подвижность ограничена.
Аускультация выявляет ослабление дыхания, хрипы появляются при сопутствующем хроническом бронхите во время кашлевой пробы, аускультации в положении человека лежа, форсированного выдоха. Тоны сердца лучше выслушиваются в надчревной области.
Инструментальные исследования
Рентгенологическое исследование обнаруживает, что подвижность диафрагмы ограничена. Фиксируют повышенную воздушность легочных полей. Купол диафрагмы расположен низко и уплощен. В легочных полях мало сосудистых теней. Усиление легочного рисунка можно обнаружить при буллезной эмфиземе. С помощью рентгенографии можно обнаруживать характерное осложнение буллезной формы эмфиземы — спонтанный пневмоторакс.
С помощью компьютерной томографии подтверждают обеднение сосудистого рисунка легочных полей, повышенную воздушность легких. Также метод актуален для определение наличия, места нахождения и размеров булл. В начале болезни можно обнаружить, что размер легких выше нормы. При тяжелом течении болезни уменьшается поверхность легких. Исследование дает врачам возможность неинвазивно определять массу и объем легких.
Исследование ФВД — высокоинформативный диагностический метод при подозрении на эмфизему легких. По кривой «поток-объем» на ранних стадиях выявляют обструкцию дистального отрезка дыхательного дерева. При эмфиземе не может быть обратимой обструкции.
Лабораторные исследования
Общий анализ крови при эмфиземе легких не покажет воспалительных изменений. Они могут быть, только при наличии у человека вместе с эмфиземой и другого заболевания. Для выраженной эмфиземе типична прогрессирующая гипоксемия, которая приводит к полицитемическому синдрому: в крови возрастает содержание эритроцитов и гемоглобина, увеличивается вязкость крови.
Осложнения
Осложнениями являются развитие и прогрессирование необратимой дыхательной, легочной и сердечной недостаточности. Эмфизема легких может вызвать такое неотложное состояние как спонтанный пневмоторакс, особенно клапанный, при котором нарастает давление внутри груди.
Дифференциальная диагностика
Вторичная эмфизема нуждается в дифференциальной диагностике с первичной и с формами заболевания, которые обусловлены расширением воздушных пространств легких без вовлечения сосудистого русла. Вторичная форма может быть, например, при хроническом обструктивном бронхите или бронхиальной астме.
Первичная эмфизема обнаруживается у пациентов молодого и среднего возраста, часто ее могут найти у 2 и более родственников. Подтверждают диагноз, находя в сыворотке крови низкую концентрацию альфа-антитрипсина. При вторичной эмфиземе могут проявляться симптомы другой болезни, которая затронула нижние дыхательные пути.
Инволютивная форма эмфиземы обусловлена расширением воздушных пространств легких (как и гипертрофическая и инволютивная). При ней не отмечается гипоксия, бронхообструктивный синдром, гиперкапния. При гипертрофической форме, которая известна также как компенсаторная или викарная, объем оставшегося легкого увеличивается, что говорит о процессе компенсации. Острое вздутие легких — обратимая реакции компенсации при аспирации инородного тела с неполной обструкцией бронхов, тяжелом приступе бронхиальной астмы, утоплении, иногда при резких физических перегрузках.
2.Причины
Предназначение и, соответственно, строение газообменной биосистемы, – которой и являются легкие, – требует высокой концентрации кровеносных и лимфатических сосудов. Циркуляция крови и лимфы в легких очень интенсивна и разветвлена, здесь много лимфатических узлов, рядом пищевод, крупная аортально-венозная сеть, сердце с системой коронарных артерий. Учитывая, что двумя основными путями миграции раковых клеток в организме являются гематогенный (с током крови) и лимфагенный (по лимфатическим протокам), легкие представляют собой ближайший и практически идеальный плацдарм для развития вторичных опухолевых процессов.
Этиология
Первичная эмфизема лёгких возникает без предшествующих заболеваний бронхов и лёгких, причиной ее наиболее часто является генетическая предрасположенность.
Все причины, которые провоцируют развитие воспаления в альвеолах, стимулируют образование эмфизематозных изменений, особенно при несостоятельности антипротеолитических факторов; свою лепту вносит и курение, которое сопровождается вялотекущим воспалением.
У больных хронической обструктивной болезнью лёгких возникает вторичная эмфизема, которая развивается при тяжёлом и крайне тяжёлом течении болезни.
Наиболее агрессивными факторами риска в формировании эмфиземы лёгких являются факторы профевредности (каменноугольная пыль при работе в шахтах), полютанты окружающей среды, частые длительно протекающие инфекционные болезни дыхательных путей, длительный прием глюкокортикоидных гормонов.
Генетическая предрасположенность (недостаточность α1-антитрипсина) при бронхиальной астме приводит к быстрому развитию эмфиземы лёгких.
Возможна «семейная слабость лёгких» – возникновение всевозможных хронических заболеваний органов дыхания в нескольких поколениях прямых родственников.
Помимо того, многие вирусы и бактерии обладают цитопатогенетическим влиянием на фибробласты (респираторный синцитиальный вирус, вирус Коксаки, аденовирусы, пневмоциста Карини).
Виды эмфизем
По характеру течения:
- Острая. Развивается при приступе бронхиальной астмы, попадании в бронхи инородного предмета, резкой физической нагрузке. Сопровождается перерастяжением альвеол и вздутием легкого. Это обратимое состояние, но требует срочной медицинской помощи.
- Хроническая. Развивается постепенно. На ранней стадии изменения обратимы. Но без лечения болезнь прогрессирует и может привести к инвалидности.
По происхождению:
- Первичная эмфизема. Самостоятельное заболевание, которое развивается в связи с врожденными особенностями организма. Может диагностироваться даже у младенцев. Быстро прогрессирует и тяжелее поддается лечению.
- Вторичная эмфизема. Болезнь возникает на фоне хронических обструктивных заболеваний легких. Начало часто остается незамеченным, симптомы усиливаются постепенно, приводя к снижению трудоспособности. Без лечения появляются крупные полости, которые могут занимать целую долю легкого.
По распространенности:
- Диффузная форма. Ткань легкого равномерно поражена. Альвеолы разрушаются по всей легочной ткани. При тяжелых формах может потребоваться трансплантация легких.
- Очаговая форма. Изменения возникают вокруг туберкулезных очагов, рубцов, в местах к которым подходит закупоренный бронх. Проявления болезни менее выражены.
По анатомическим особенностям, по отношению к ацинусу:
- Панацинарная эмфизема (везикулярная, гипертрофическая). Повреждены и вздуты все ацинусы в доле легкого или целом легком. Между ними отсутствует здоровая ткань. Соединительная ткань в легком не разрастается. В большинстве случаев признаков воспаления нет, однако есть проявления дыхательной недостаточности. Формируется у больных с тяжелой эмфиземой.
- Центрилобулярная эмфизема. Поражение отдельных альвеол в центральной части ацинуса. Просвет бронхиол и альвеол расширяется, это сопровождается воспалением и выделением слизи. На стенках поврежденных ацинусов развивается фиброзная ткань. Между измененными участками паренхима (ткань) легких остается неповрежденной и выполняет свою функцию.
- Периацинарная (дистальная, перилобулярная, парасептальная) – поражение крайних отделов ацинуса возле плевры. Эта форма развивается при туберкулезе и может привести к пневмотораксу – разрыву пораженного участка легкого.
- Околорубцовая – развивается вокруг рубцов и очагов фиброза в легких. Симптомы болезни обычно выражены незначительно.
- Буллезная (пузырчатая) форма. На месте разрушенных альвеол образуются пузыри, размером от 0,5 до 20 и более см. Они могут располагаться возле плевры или по всей ткани легкого, преимущественно в верхних долях. Буллы могут инфицироваться, сдавливать окружающую ткань или разрываться.
- Интерстициальная (подкожная) – характеризуется появлением под кожей пузырьков воздуха. Альвеолы разрываются, и пузырьки воздуха по лимфатическим и тканевым щелям поднимаются под кожу шеи и головы. Пузырьки могут остаться в легких, при их разрыве возникает спонтанный пневмоторакс.
По причине возникновения:
- Компенсаторная – развивается после удаления одной доли легкого. Когда здоровые участки раздуваются, стремясь занять освободившееся место. Увеличенные альвеолы окружены здоровыми капиллярами, а в бронхах нет воспаления. Дыхательная функция легких при этом не улучшается.
- Старческая – вызвана возрастными изменениями в сосудах легких и разрушением эластичных волокон в стенке альвеол.
- Лобарная – встречается у новорожденных, чаще мальчиков. Ее появление связывают с непроходимостью одного из бронхов.
2.Причины
Вернемся к определению, данному в начале статьи. Кислород ко всем структурам, тканям и клеткам организма доставляется в химически связанном виде, как соединение с железосодержащим гемоглобином, – высокомолекулярным белком красных кровяных телец (эритроцитов).
Непосредственной причиной острой гипоксии как системного кислородного голодания является либо дефицит крови как таковой, либо провал кровяного давления и замедление гемодинамики, либо нехватка связанного кислорода в крови – гипоксемия. В любом случае, сокращение или прекращение оксигенации тканей, т.е. тканевого дыхания (что может случиться даже при сохранности дыхания внешнего, если понимать под ним моторику дыхательной мускулатуры и газообменную функцию легких) так или иначе связана с кислородом крови.
Различают первичную и вторичную ОДН.
Первичная развивается вследствие сбоев, блокировки или затруднений внешнего дыхания. Наиболее частой непосредственной причиной выступает механическая обструкция или обтурация воздухоносных путей различного калибра (гортань, трахея, бронхи, мелкие конечные бронхиолы) вследствие спазма, скопления слизи или гноя, попадания инородного тела, заполнения водой, сдавления извне, стремительного отека (воспалительного, аллергического, токсического, аутоиммунного). К острой дыхательной недостаточности может привести повреждение легких при тяжелой торакальной травме, а также функциональная несостоятельность легочных газообменных тканей и структур.
Внешнее дыхание может угнетаться, кроме того, при болевых и электрошоках, тяжелых ЧМТ, нейромышечных расстройствах, при передозировках наркотиков, миорелаксантов, аналептиков (стимуляторов мозгового дыхательного центра и сосудистого тонуса).
Вторичная острая дыхательная недостаточность развивается по причинам, которые не затрагивают органы внешнего дыхания. К таким причинам относятся кроведефицитные состояния, гемодинамические нарушения и гипоксемия внелегочной этиологии (гиповолемический шок, инфаркт, тромбоэмболия в бассейне легочной артерии, различные виды анемии, сосудистый коллапс, высокогорная болезнь, гиперкапния и пр.).
ПАТОМОРФОЛОГИЯ
• В соответствии с рекомендациями Европейского респираторного общества эмфизему лёгких рассматривают как деструктивный процесс эластического остова лёгочной ткани.
• При проксимальной ацинарной эмфиземе бронхиола, представляющая собой проксимальную часть ацинуса, увеличена и целостность её нарушена. Проксимальную ацинарную эмфизему разделяют на центрилобулярную и эмфизему при пневмокониозе шахтёров. Центрилобулярная форма характеризуется изменениями в респираторной бронхиоле проксимальней ацинуса, что создает эффект центрального расположения эмфиземы в дольке лёгкого. Лёгочная ткань дистальнее этого участка обычно интактна. Эта форма эмфиземы преобладает в верхних долях лёгких. При пневмокониозе шахтёров фокальные эмфизематозные участки чередуются с интерстициальным фиброзом лёгких.
• Панацинарная эмфизема (диффузная, генерализованная, альвеолярная, везикулярная) характеризуется единообразным характером изменений с вовлечением в процесс ацинуса. Первично в процесс вовлекаются альвеолярные ходы и мешочки, между которыми позднее исчезают границы. Панацинарную эмфизему чаще наблюдают в нижних долях лёгких, она сопровождает тяжёлое течение заболевания.
• При дистальной ацинарной эмфиземе в патологический процесс преимущественно вовлекаются альвеолярные ходы.
• Иррегулярная (неправильная, неравномерная) эмфизема проявляется многообразием увеличения ацинусов и их деструкцией, сочетается с выраженным рубцовым процессом в лёгочной ткани. Эта форма эмфиземы сопровождает туберкулёз лёгких, саркоидоз, пневмокониозы, гистоплазмоз и эозинофильную гранулёму.
Клиническая картина
Клинические проявления эмфиземы лёгких сочетаются с симптоматикой хронического бронхита, который наиболее часто предшествует эмфиземе или развивается совместно с лёгочной патологией.
Имеются большие сходства клинической картины эмфиземы лёгких, хронической обструктивной болезни лёгких, бронхиальной астмы.
Первоначальной и основной жалобой эмфиземы лёгких является одышка, её первые признаки выявляются только при выраженной физической нагрузке, на которую больной не обращает внимания. Продолжительное время одышка незаметно прогрессирует и приобретает жизнеугрожающее состояние. Устойчивость к физическим нагрузкам значительно уменьшается, потому как даже в спокойном состоянии резервные возможности остаются незначительными. Наиболее часто дыхание затруднено при выдохе. У больного выявляется характерный короткий, «острый», «хватающий» вдох и продолжительный, иногда прерывистый выдох. Больной делает выдох со сжатыми губами, раздувая щёки.
Выдох со сжатыми губами сопровождается нарастанием внутрибронхиального давления и уменьшения спадения мелких бронхов, в которых отсутствуют хрящевые кольца и нарушены эластичные волокна, что позволяет больному на некоторое время увеличить объём вентиляции.
Кашель непродуктивный или с незначительным количеством трудно отделяющейся мокроты слизистого характера, что чаще является признаком хронического бронхита, чем эмфиземы лёгких.
Постоянная и продолжительная нагруженность респираторных мышц может стать причиной уменьшения веса больного. На первоначальных стадиях заболевания положение больного на животе с опущенной вниз головой и плечевым поясом сопровождается некоторым облегчением состояния.
Дальнейшее прогрессирование эмфиземы отличается усталостью респираторных мышц, а горизонтальное положение приводит к напряжению диафрагмы, что вынуждает больного спать в полусидячем положении. Позже больные вынужденно принимают положение сидя, с упором локтей на колени и наклоном туловища вперёд, что позволяет подключить дополнительные мышцы верхнего плечевого пояса к акту дыхания.
Цвет кожных покровов длительное время практически не изменяется, а цианоз начинает развиваться при далеко зашедшем заболевании.
Грудная клетка приобретает бочкообразный внешний вид. Перкуторно определяется коробочный звук, нижние границы легких смещаются вниз с ограничением их подвижности во время акта дыхания. Размеры относительной сердечной тупости при проведении перкуссии уменьшаются, нередко они определяются с трудом. При аускультации прослушивается ослабленное везикулярное дыхание, так называемое «ватное дыхание».
Отмечается склонность к пониженному артериальному давлению, головокружению, возможны обморочные состояния во время кашля. Пульс слабого наполнения. Тоны сердца резко приглушены, при развитии лёгочной гипертензии выслушивается акцент 2-го тона над лёгочной артерией.
Лечение
Если болезнь протекает без внешних проявлений, а приступ пневмоторакса произошел впервые, требуется клиническое наблюдение без госпитализации. Таким пациентам рекомендовано ограничение физических нагрузок, избегания инфекций. При тяжелых приступах спонтанного пневмоторакса нужна экстренная помощь с дренированием плевральной полости, чтобы схлопнувшееся легкое могло расправиться. Осложненные формы патологии, сопровождающиеся дыхательной недостаточностью, ростом воздушной кисты, частыми разрывами капсулы, рассматривается вопрос об оперативном лечении. Тонкостенное образование удаляется открытым или эндоскопическим способом.
Текст представлен в познавательных целях, не содержит научных доводов или специализированного медицинского мнения. При обнаружении симптомов буллезной эмфиземы легкого сходите к врачу и пройдите обследование.
Источники информации:
- Хирургическая тактика при осложненной локальной буллезной эмфиземе легких/ Высоцкий А.Г.// Актуальные проблемы современной медицины: Вестник украинской медицинской стоматологической академии. – 2006.
- Этиология и патогенез буллезной эмфиземы легких/Высоцкий А.Г, Моногарова Н.Е., Пацкань И.И., Ярошенко О.В., Гринцов Г.А.// Актуальные проблемы современной медицины: Вестник украинской медицинской стоматологической академии. – 2007.
- Буллезная эмфизема легких, осложненная спонтанным пневмотораксом: случай из практики/ Максимова С.М., Самойленко И.Г., Бухтияров Э.В.// Здоровье ребенка. – 2013.
Симптомы Бронхоэктатической болезни:
В зависимости от формы расширения бронхов различают бронхоэктазии: а) цилиндрические, б) мешотчатые, в) веретенообразные и г) смешанные. Между ними существует много переходных форм, отнесение которых к тому или иному виду бронхоэктазии осуществляется зачастую произвольно. Бронхоэктазии делят также на ателектатические и не связанные с ателектазом, что, несомненно, удобно в практическом отношении.
По клиническому течению и тяжести на основе классификации В. Р. Ермолаева (1965) различают 4 формы (стадии) заболевания: а) легкую, б) выраженную, в) тяжелую и г) осложненную. По распространенности процесса целесообразно различать одно- и двусторонние бронхоэктазии с указанием точной локализации изменений по сегментам. В зависимости от состояния больного в момент обследования должна указываться фаза процесса: обострение или ремиссия.
Среди больных бронхоэктазиями преобладают мужчины, составляющие около 60-65 %. Обычно заболевание распознается в возрасте от 5 до 25 лет, однако установить время начала заболевания бывает затруднительно, поскольку первые обострения процесса рассматриваются зачастую как «простуда» и не оставляют следа в памяти больного. Тщательное собирание анамнеза с обязательным опросом родителей позволяет установить начальные проявления легочной патологии в первые годы или даже первые месяцы жизни у большинства больных. Исходном пунктом заболевания часто бывает перенесенная в раннем возрасте пневмония.
За последние десятилетия клиника бронхо-эктатической болезни претерпела существенные изменения, связанные с уменьшением числа тяжелых и учащением более легких, так называемых «малых», форм заболевания.
Основной жалобой больных является кашель с отделением более или менее значительного количества гнойной мокроты. Наиболее обильное отхаркивание мокроты отмечается по утрам (иногда «полным ртом»), а также при принятии больным так называемых дренажных положений (поворачивание на «здоровый» бок, наклон туловища вперед и др.). Неприятный, гнилостный запах мокроты, который в прошлом считался типичным для бронхоэктазии, в настоящее время встречается лишь у наиболее тяжелых больных. Суточное количество мокроты может составлять от 20-30 до 500 мл и даже более. В периоды ремиссий мокрота может не отделяться вовсе. Собранная в банку мокрота обычно разделяется на два слоя, верхний из которых, представляющий собой вязкую опалесци-рующую жидкость, содержит большую примесь слюны, а. нижних целиком состоит из гнойного осадка. Объем последнего характеризует интенсивность нагноительного процесса в значительно большей степени, чем общее количество мокроты.
Кровохарканье и легочные кровотечения наблюдаются редко, преимущественно у взрослых больных. Изредка они бывают единственным проявлением заболевания при так называемых «сухих» бронхоэктазиях, характеризующихся отсутствием в расширенных бронхах нагноительного процесса.
Одышка при физической нагрузке беспокоит почти каждого третьего больного. Она далеко не всегда связана с дефицитом функционирующей легочной паренхимы и зачастую исчезает после операции. Боли в груди, связанные с плевральными изменениями, наблюдаются у значительной части больных.
Температура поднимается до субфебрильных цифр, как правило, в периоды обострений. Высокая лихорадка, снижающаяся после отхаркивания обильной застоявшейся мокроты, иногда наблюдается у более тяжелых больных. Также преимущественно в периоды обострений больные жалуются на общее недомогание, вялость, понижение работоспособности, подавленность психики (обычно при наличии зловонной мокроты и неприятного запаха при дыхании).
Внешний вид большинства больных мало характерен. Лишь при тяжелом течении отмечаются некоторая задержка в физическом развитии и замедленное половое созревание у детей и подростков. Цианоз, а также булавовидная деформация пальцев («барабанные палочки»), считавшаяся в прошлом типичным симптомом бронхоэктазий, в последние годы встречаются редко.
Причины болезни
Заболевании пузырьки в легких, альвеолы, расширяются сверх меры и не имеют возможности сократиться вновь.
Это ведет к тому, что малое количество кислорода попадает в кровь, а углекислый газ не выходит из организма.
Это станет причиной сердечной недостаточности.
Буллезная болезнь диагностируется когда здоровые ткани и участки легких соседствуют с пораженными.
Опасность этого заболевания состоит в том, что стенки булл могут сильно истончиться.
При больших перепадах давления к грудной клетке, которые возникают при кашле и физической нагрузке, стенки могут просто лопнуть. Воздух, находящийся в этом пузыре, распространится по плевральной полости, то есть участка около легких.
По статистике мужчины в 2 раза больше подвержены опасности возникновения этого заболевания, чем женщины. Для этой болезни легких характерно поражение не всего органа, а определенной его части.
Чрезмерное растяжение тканей легких появляется в случае:
- Хронического бронхита;
- Бронхиальной астмы;
- Возникновения болезней легких, например, туберкулеза;
- Курения;
- Загрязненного воздуха, который часто встречается в больших городах.
При хроническом течении бронхита бронхи опухают, и проход, по которому протекает воздух, сужается.
В загрязненном воздухе находится достаточно микроорганизмов, которые при попадании в организм плохо влияют на органы, что ведет к возникновению разных заболеваний.
Признаки и симптомы эмфиземы легких
-
Цианоз – кончик носа, мочки ушей, ногти приобретают синеватый цвет. С развитием болезни кожа и слизистые оболочки становятся бледными. Причина – мелкие капилляры не наполняются кровью, фиксируется кислородное голодание.
-
Одышка экспираторного характера (с затрудненным выдохом). Незначительная и незаметная в начале болезни, она прогрессирует в дальнейшем. Характеризуется затрудненным, ступенчатым выдохом и кротким вдохом. Из-за скопления слизи выдох удлиненный и пыхтящий. Дифференциация от одышки при сердечной недостаточности – не усиливается в положении лежа.
-
Интенсивная работа мышц, обеспечивающих дыхание. Для обеспечения работы легких на вдохе интенсивно напрягаются мышцы, опускающие диафрагму, и поднимающие ребра. На выдохе больной напрягает мышцы брюшного пресса, поднимающие диафрагму.
-
Набухание шейных вен. Возникает из-за повышения внутригрудного давления во время кашля и выдоха. При эмфиземе, осложненной сердечной недостаточностью, шейные вены набухают и при вдохе.
-
Порозовение цвета лица во время приступа кашля. Благодаря этому симптому больные эмфиземой получили прозвище «розовые пыхтельщики». Количество отделяемого при кашле невелико.
-
Потеря веса. Симптом связан с чрезмерной деятельностью мышц, обеспечивающих дыхание.
-
Увеличение размера печени, ее опущение. Происходит вследствие застоя крови в сосудах печени и опущения диафрагмы.
-
Изменения внешнего вида. Появляются у больных с хронической эмфиземой длительного течения. Признаки: короткая шея, выпяченные надключичные ямки, бочкообразная грудь, обвислый живот, втянутые на вдохе межреберные промежутки.