Дилатация левого предсердия: причины и степени, симптомы и лечение
Содержание:
- Осмотические расширители при дилатации и эвакуации
- Правое предсердие
- Лечение
- Что такое дилатация предсердий?
- Проявления гидронефроза
- Причины болезни
- Профилактика
- Профилактика и прогноз при ППС
- Дилатация корня аорты и синусов Вальсальвы
- Кровеносные сосуды: от самых крупных до мелких
- Механизм развития
- Правое предсердие
- Формы заболевания
- Правый желудочек
- 3 ответа
- Основные симптомы
- Механизм развития
- Чем опасна патология?
Осмотические расширители при дилатации и эвакуации
С целью ввода осмотических расширителей сначала вводят гинекологическое зеркало, потом осуществляют обработку маточной шейки раствором для дезинфекции (повидон-йод) и применяют местное анестезирующее средство (однопроцентный раствор лидокаина парацервикально)
После указанных действий осмотический расширитель при помощи осторожного надавливания внедряется в цервикальный канал. Число применяемых расширителей и время их нахождения в канале определяется индивидуально и обычно увеличивается в зависимости от периода беременности
Возможно комбинированное введение палочек ламинарии и дилататора Дилапана-S, или же их последовательный ввод на протяжении двух или больше дней, зависимо от нужного объема расширения.
Правое предсердие
Функциональная анатомия правого предсердия
Правое предсердие имеет цилиндрическую форму; у новорожденных объем
полости составляет 6,5-10 см3, к концу 1 года жизни — 11-18
см3, в 7-9 лет — 22-36 см3, в 18-25 лет — 100-150
см3.
Правое предсердие изучают в двухмерном режиме из проекции 4-х камер
с верхушки или субксифоидально. При субксифоидальном доступе можно
визуализировать место впадения нижней полой вены, а также ее заслонку
(складка эндокарда высотой 5-10 мм) и межвенозный бугорок (на границе
устьев верхней и нижней полой вены). На латеральной стенке правого
предсердия в ряде случаев удается визуализировать мышечный валик (пограничный
гребень ушка правого предсердия). При дилатации ушка могут визуализироваться
гребенчатые мышцы в виде трабекулярных образований, обычно соединяющихся
с устьем полых вен.
Размеры правого предсердия зависят от возраста: у новорожденных и
детей до года переднезадний размер колеблется от 1,1 до 2,1 см, у
детей 1-6 лет — 1,1-2,5 см, у детей 7-12 лет — 1,3-2,5 см, 13-17
лет — 1,4-2,5 см. Ширина предсердия у новорожденных и детей до 1
года от 1,2 до 1,9 см, у детей 1-6 лет — 1,2-2,3 см, у детей 7-12
лет — 1,3-2,3 см, у 13-17-летних — 1,4-2,3 см.
Двухмерная эхокардиография правого предсердия
Правое предсердие визуализируют в нескольких продольных и поперечных
сечениях. Из субкостального доступа определяют место впадения нижней
полой вены в полость камеры (situs solitus). В проекции 4-х камер
из апикального или субкостального доступа устанавливают форму камеры,
наличие в ней дополнительных образований, взаимосвязь с желудочковой
камерой.
Дилатация правого предсердия
- Идиопатическая аневризма правого предсердия.
- Аномальный дренаж легочных вен.
- Дефект межпредсердной перегородки.
- Открытый атриовентрикулярный канал.
- Аномалия Эбштейна.
- Стеноз трикуспидального клапана.
- Недостаточность трикуспидального клапана.
- Опухоль правого предсердия.
- Рестриктивная кардиомиопатия.
- Аритмогенная дисплазия правого желудочка.
- Частичное врожденное отсутствие перикарда.
- Легочное сердце.
- Застойная сердечная недостаточность.
- Констриктивный перикардит.
- Прорыв аневризмы синуса Вальсальвы в правое предсердие.
- Портальная гипертензия.
Уменьшение полости правого предсердия
- Сдавление при опухолях средостения.
- Синдром гипоплазии правого желудочка.
- Большой лево-правый шунт на уровне желудочков (ДМЖП)
или магистральных сосудов (ОАП).
Дополнительные эхосигналы в полости правого предсердия:
- Опухоли правого предсердия (чаще миксомы).
- Заслонка венечного синуса.
- Заслонка нижней полой вены (Евстахиев клапан).
- Заслонка овального отверстия.
- Гребенчатые мышцы ушка правого предсердия.
- Тромб в правом предсердии.
- Пролапс трикуспидального клапана.
- Пролапс клапана нижней полой вены.
- Аневризма межпредсердной перегородки.
Лечение
Эффективное лечение гипертрофии правого желудочка состоит в успешной ликвидации причины патологии, а именно недопущение развития описываемого состояния. Если у пациента обнаружено заболевание органов дыхания либо сердечнососудистой системы, следует немедленно заняться его лечением. Для этого нужно подобрать эффективные средства, которые будут соответствовать состоянию здоровья и тяжести болезни. Терапия должна быть индивидуальной.
Помимо приема назначенных врачом лекарственных средств, важна работа и самого пациента. При наличии вредных привычек следует пересмотреть свое отношение к ним и поработать над предупреждением развития рецидива.
Спектр препаратов
Препараты, содержащие тринитрат глицерина (нитроглицерин и др.) – назначаются для купирования приступов стенокардии, обладают противоишемическим и сосудорасширяющим действием.
Мочегонные – служат для уменьшения содержания жидкости в тканях, улучшая работу сердца.
Ингибиторы ангиотензинпревращающего фермента – применяются в лечении почечной и сердечной недостаточности, замедляют развитие структурных изменений в миокарде и гипертрофию ПЖ.
Блокаторы кальциевых каналов – оказывают антиишемическое и антиангинальное действие (улучшение кровоснабжения, снятие нагрузки на сердечную мышцу).
Препараты, назначаемые для лечения при гипертрофии правого желудочка, обычно принимаются длительное время. Это средства, которые следует использовать только по рекомендации врача и в прописанной им дозировке. Цель терапии: снять нагрузку, оказываемую на сердце, вывести из организма лишнюю жидкость (если есть показания к этому), замедлить прогрессирование патологии.
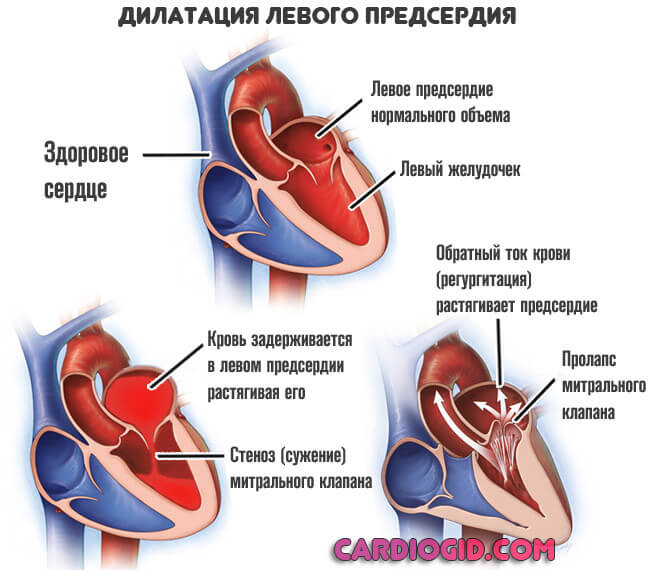
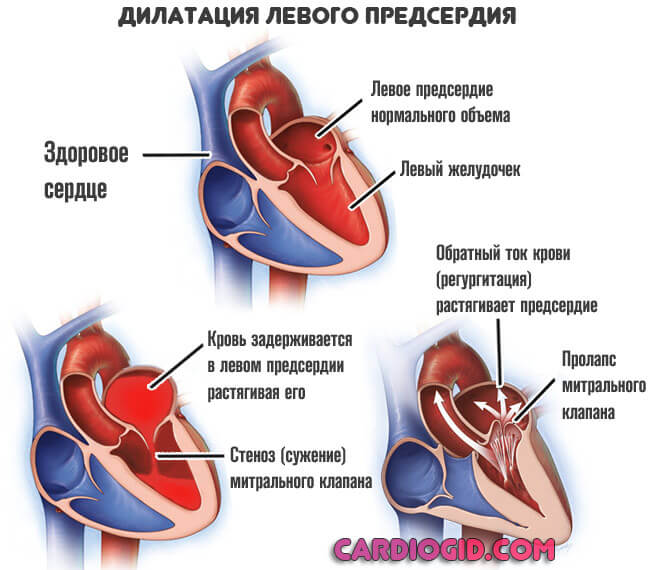
Что такое дилатация предсердий?
Сердце человека, как полый мышечный орган, имеет свой запас прочности. Оно состоит из двух предсердий и желудочков, посредством которых кровь перекачивается по всему телу. Иногда происходит так, что его количество, попадающее в полость, превышает допустимый объем. Таким образом, стенки подвергаются повышенным нагрузкам, что со временем становится причиной их растяжения (дилатации).
Чаще всего встречается дилатация левого предсердия. Изменение его размеров происходит на фоне нарушенного оттока крови. Увеличение объемов слева способно привести к заболеваниям правых отделов сердца, если не прибегнуть к своевременному лечению. Такое состояние опасно тем, что никак не проявляется на первых этапах развития.
Для полной диагностики данной патологии пациенту назначается ряд исследований. В ходе их проведения нередко обнаруживают сопутствующие заболевания, которые и являются причиной нарушенной работы сердца. Это может быть тахикардия, стеноз или мерительная аритмия.
Стоит понимать, что ранняя диагностика позволит избежать необратимых последствий, именно поэтому важно при малейших недомоганиях обращаться к врачу
Классификация и особенности
Дилатация предсердий бывает двух типов:
- Тоногенная. Возникает в результате высокого давления и наличия большого объема жидкости в камере. Чаще всего данная форма сопровождается гипертрофией миокарда.
- Миогенная. Такой вид изменений возникает из-за разнообразных болезней сердца и приводит к ослаблению сократительной функции миокарда. Подобные отклонения в полостях имеют необратимый характер.
Чаще всего увеличению подвергается только одна сердечная камера. Опасность такого состояния заключается в риске развития аритмии или хронической сердечной недостаточности.
функция левого предсердия – доставка обогащенной кислородом крови в отдел левого желудочка. После этого она перекачивается в аорту и транспортируется по всему телу. Между этими отделами есть клапан.
Если его работа нарушается, то развивается дилатация полости левого предсердия.
Определенной симптоматики при подобных изменениях не существует. Немаловажным является тот факт, что этому заболеванию обычно сопутствуют другие отклонения в работе сердца. Чаще всего больные жалуются на возникновение симптомов аритмии и стеноза. Они проявляются одышкой, цианозом или бледностью кожи.
Изменения в правом предсердии могут возникать при повышении давления в кровеносных сосудах малого (легочного) круга кровообращения. Также подобные проблемы могут возникать на фоне инфицирования миокарда и легочной гипертензии. Некоторые пороки сердца тоже способны привести к увеличению объемов правого предсердия.
Для эффективного лечения подобного явления, в первую очередь, необходимо установить причину и купировать ее. Если этого не сделать вовремя, то в дальнейшем возникает гипертрофия и сердечная недостаточность.
Самым распространенным способом лечения является хирургическое вмешательство. Чтобы добиться положительного результата, требуется медикаментозная коррекция основного заболевания.
Симптомы
Умеренная дилатация левых отделов сердца не сопровождается какими-либо симптомами. Но при сильном расширении уже проявляются следующие признаки:
- одышка;
- изменение сердечного ритма;
- утомляемость;
- снижение способности к умственным нагрузкам;
- постоянное чувство слабости;
- отечность конечностей.
Люди, которые занимаются спортом на профессиональном уровне или тяжелым физическим трудом, имеют расширенное левое предсердие. Это считается нормой и не требует лечения. Иногда о том, что камеры расширены, пациенты узнают лишь на плановом осмотре и не придают этому значения, поскольку чувствуют себя хорошо.
Если подобная патология продолжает прогрессировать, то человек ощущает не только одышку в спокойном состоянии, но и кашель, болевые ощущения в области груди, усиленное потоотделение и скачки кровяного давления.
Проявления гидронефроза
Болезнь протекает в двух формах – острой и хронической. При одностороннем процессе болезнь протекает немного легче, а вот двусторонний гидронефроз нередко представляет прямую угрозу жизни.
Острый односторонний гидронефроз похож по течению на почечную колику: быстрое нарастание поясничной боли, приступообразный ее характер, повышение температуры, частые позывы к мочеиспусканию, уменьшение количества отделяемой мочи, тошнота и рвота. Боли очень сильные, отдают в бедро, промежность, пах, гениталии. В моче могут быть следы крови, видимые глазом. Прогноз при остром процессе иногда лучше, чем при хроническом, потому что острая боль и яркие симптомы интоксикации заставляют обращаться к врачу немедленно, что гарантирует своевременную квалифицированную помощь.
Хронический гидронефроз протекает по-другому. Если к расширению лоханок долго не присоединяется воспаление, то такой процесс никак не обнаруживается. Симптомы неспецифические, встречаются при множестве других болезней:
- дискомфорт в области поясницы;
- тупые поясничные боли;
- усиление дискомфорта после употребления большого количества жидкости и физической нагрузки;
- постоянная или хроническая усталость;
- артериальная гипертензия;
- примесь , обнаруживаемая только при лабораторном обследовании.
Признак, который может натолкнуть на мысль о том, что у человека гидронефроз – привычка спать на животе. В таком положении моча лучше отходит из больной почки.
При подозрении на гидронефроз необходимо обязательно обратиться к врачу-урологу.
Причины болезни
Возникшая дилатация камер сердца будет иметь свои собственные причины развития.
Например, расширение правого предсердия происходит из-за высокого давления в малом круге обращения, которое, в свою очередь, поднимается из-за:
- инфекционных болезней сердца;
- обструктивных заболеваний легких и бронхов;
- легочной гипертензии;
- пороков сердца;
- трикуспидального стеноза.
Чаще происходит расширение левых отделов, то есть левого предсердия, потому что сужается клапан, через который поступает кровь из левого предсердия в левый желудочек. Нарушения также происходят и при обратном движении крови. Из-за этого давление нарушается и в большом круге кровообращения. Сердцу становится тяжело работать.
Основными причинами в этом случае являются:
- большие физические нагрузки;
- мерцательная аритмия;
- фибрилляция предсердий;
- кардиомиопатия.
В левый желудочек кровь поступает из левого предсердия, а потом в аорту, которая питает весь организм. Расширение левого желудочка возникает из-за сужения просвета аорты.
Причины этому следующие:
- определенные сердечные пороки;
- аортальный стеноз;
- ишемическая болезнь сердца;
- миокардит;
- хронически высокое кровяное давление.
Основной причиной расширения правого желудочка является стеноз и недостаточность клапана легочной артерии, а они развиваются из-за таких заболеваний, как:
- эндокардит бактериального характера;
- ревматизм;
- определенные пороки развития сердца;
- легочная гипертензия.
Но есть и общие причины, которые могут спровоцировать расширение полостей сердца, а именно:
- возникшие осложнения после некоторых инфекционных болезней, например, из-за ангины или скарлатины;
- вирусные и грибковые патологии;
- наличие в организме паразитов;
- отравление организма;
- новообразования доброкачественного или злокачественного характера;
- заболевания щитовидной железы;
- определенные аутоиммунные болезни;
- побочные эффекты после применения лекарственных средств.
Необходимо сказать, что расширение органов может быть как причиной какой-либо сердечной патологии, так и ее признаком.
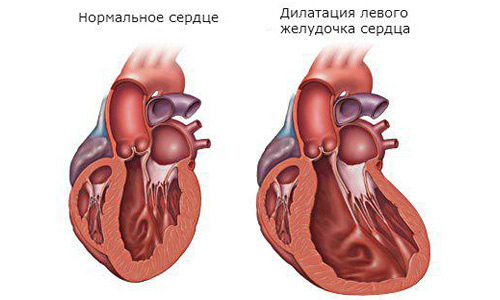 Дилатация левого желудочка сердца.
Дилатация левого желудочка сердца.
Профилактика
Появление врожденной патологии предотвратить невозможно. Но, риск появления осложнений минимален, так как она вовремя диагностируется и пациент находится под контролем у кардиолога и придерживается лечения. Предотвратить появление вторичного заболевания можно, если соблюдать профилактические меры:
- правильное питание, добавление в рацион полезных веществ;
- отказ от вредных привычек;
- регулярные занятия спортом, допускаются только умеренные физические нагрузки;
- рациональное чередование труда и отдыха.
Если в роду было много человек, страдающих заболеваниями сердца, то периодически нужно посещать врача-кардиолога и проводить диагностическое обследование. Это позволит выявить заболевание на ранней стадии его развития и своевременно повлиять, не допустив развития осложнений.
Профилактика и прогноз при ППС
Таких мер профилактики, которые бы на сто процентов спасали бы от приобретенного порока сердца, нет. Но есть ряд мер, которые позволят снизить риск развития пороков сердца. Имеются ввиду следующие:
- своевременная терапия инфекций, вызванных стрептококком (в частности ангины);
- бициллинопрофилактика при факте ревматической атаки;
- прием антибиотиков перед хирургическими и стоматологическими манипуляциями при наличии риска инфекционного эндокардита;
- профилактика сифилиса, сепсиса, ревматизма: санация инфекционных очагов, правильное питание, режим труда и отдыха;
- отказ от вредных привычек;
- наличие умеренной физической нагрузки, доступные физические упражнения;
- закаливание.
Прогноз для жизни и трудоспособности людей с пороками сердца зависит от общего состояния, тренированности человека, физической выносливости. Если отсутствуют симптомы декомпенсации, человек может жить и работать в обычном режиме. Если же развивается недостаточность кровообращения, труд должен быть или облегчен, или прекращен, показано санаторное лечение на специализированных курортах.
Необходимо наблюдаться у кардиолога, чтобы отслеживать динамику процесса и при прогрессировании заболевания вовремя определить показания к кардиохирургическому лечению порока сердца.
Дилатация корня аорты и синусов Вальсальвы
Является индикатором дисплазии соединительной ткани и наблюдается
при синдромах Марфана, Элерса-Данлоса и других наследственных соединительнотканных
заболеваниях. Однако,эти МАРС могут наблюдаться в изолированном виде
без внешних проявлений заболевания (идиопатическая дилатация корня
аорты). При выявлении дилатированного корня аорты (90 и более процентиль
кривой распределения) необходимо исключить постстенотическую дилатацию,
аортоартериит, артериальную гипертензию и другие заболевания. Дети
с широкой аортой без признаков соединительнотканного заболевания
часто имеют, как внешние малые аномалии развития (аналогичные первичному
пролапсу митрального клапана), так и другие МАРС (дополнительная трабекула
левого желудочка, дилатация ствола легочной артерии, эктазия митрального
кольца). При аускультации выслушивается акцент II тона, может определяться
шум волчка на сосудах шеи. Вероятно, идиопатическая дилатация
корня аорты является проявлением нарушения диспропорционального онтогенетического
развития у детей с наследственно обусловленной предрасположенностью
к слабости соединительной ткани.
Дилатация синусов Вальсальвы в отличии от аневризмы, не сопровождается
какими-либо клиническими и гемодинамическими нарушениями функции сердца.
Обычно наблюдается дилатация бескоронарного синуса в пределах 3 —
7 мм. Эти дети как и при идиопатической дилатации корня аорты имеют
внешние стигмы соединительнотканной дисплазии. Аускультативно могут
выслушиваться непостоянные щелчки. Прогностическая значимость дилатации
синусов в детском возрасте не определена. В ряде случаев, при динамическом
наблюдении за такими детьми в течении 2-3 лет, мы отмечали спонтанное
исчезновение расширения синусов Вальсальвы.
Кровеносные сосуды: от самых крупных до мелких
Строение кровеносных сосудов зависит от выполняемой функции и, конечно, его вида, будь то артерии, вены или артериолы, венулы, капилляры и др. Но в целом в их анатомическом строении можно выделить 3 главных слоя, которые у разных сосудов выражены по-разному, что и объясняется их предназначением:
-
внутренний, также называется интимой, является гладким, что необходимо для снижения сопротивляемости кровотока и предотвращения повреждений форменных элементов крови;
-
средний – медиа, где сосредоточены гладкомышечные волокна. В ответ на определенные действия и раздражители способны сокращаться. Таких волокон особенно много в мелких артериях и артериолах, то есть сосудах мышечного типа, это и определяет характер течения крови в мелких кровеносных сосудах;
-
наружный слой – адвентиций, где сосредоточено большое количество коллагеновых волокон, жировых клеток. Такое строение преследует одну цель – обеспечить устойчивость стенок сосудов к высокому давлению крови, а у венозных сосудов этот слой не позволяет чрезмерно растягиваться и разрываться.
Все сосуды выполняют определенные функции. Например, аорта, легочная артерия и все отходящие крупные артерии, которые называют магистральными, относят к амортизирующему типу сосудов. Их главная задача – принимать кровь из желудочков, откуда она выходит под высоким давлением, чтобы они не разрывались в них выражен эластичный слой.
Существуют и сосуды сопротивления – это мелкие артерии, артериолы оказывающие наибольшее сопротивление кровотоку за счет гладкомышечных клеток. Сокращение осуществляется под действием ряда сосудоактивных веществ: нейромедиаторов, гормонов и др. Они влияют на органный кровоток и значения артериального давления.
Капилляры, пре- и посткапилярные сосуды, где и происходит газообмен называют обменными сосудами. А вены, которые вмещают в себя большие объемы крови – емкостными. Именно они обеспечивают депонирование крови, то есть замедляют ее возврат к предсердиям. Особенно такие свойства выражены у вен селезенки, печени, кожи и легких. За счет сократительной способности вен они влияют на сокращения сердца.
Круги кровообращения
Основная задача большого круга кровообращения – газообмен, снабжение веществами всех органов и тканей, и на это уходит порядка 20-25 секунд.
Свое начало этот круг берет в левом желудочке сердца. Когда происходит его сокращение, богатая кислородом кровь бежит в аорту, а после распределяется по артериям, артериолам и капиллярам всех органов и тканей, где и происходит процесс обмена питательными веществами: газами, жидкостью, витаминами, минералами, глюкозой и т.д. После этого процесса начинается обратный ток крови по венулам и венам в правое предсердие. Здесь и заканчивается большой круг.
Но важно отметить несколько деталей. Во-первых, самые крупные сосуды большого круга кровообращения – аорта, которая берет свое начало из левого желудочка, на ее дуге отходят несколько ответвлений, которые несут кровь к голове, рукам
Сама аорта далее проходит вдоль позвоночного столба, где еще дает ветви, питающие органы брюшной полости, и нижние конечности.
Во-вторых, в большом круге кровообращения есть несколько систем: кровообращение печени и почек. Кровь, побывавшая в желудке, кишечнике, поджелудочной железе и селезенке, течет в воротную вену и проходит через печень. Здесь происходит обезвреживание веществ, образующихся в кишечнике при переваривании пищи. В этой системе ток крови снижается, что обусловлено функцией органов.
Малый круг кровообращения необходим для насыщения крови кислородом, и на этот процесс уходит в среднем 5-7 секунд. Из правого предсердия кровь попадает в левый желудочек, где и начинается малый кругу. Отсюда крупные сосуды малого круга кровообращения, а именно легочный ствол, легочные артерии и их разветвления, несут кровь в легкие. Здесь и происходит главный газообмен — кровь насыщается кислородом и «бежит» к левому предсердию. Так и замыкается малый круг.
Текст: Юлия ЛАПУШКИНА.
Механизм развития
В норме кардиальные структуры функционируют непрерывно, выполняя роль большого насоса. Выброс крови обеспечивается попеременным синхронным сокращением всех камер сердца. Жидкая соединительная ткань движется в одном направлении: из верхних в желудочки, обратного тока не наблюдается.
В результате врожденных генетических дефектов, приобретенного склероза активных тканей (замещения пораженных областей рубцами), длительного воспалительного периода и т.д., кровь задерживается в левом предсердии дольше, чем следовало бы. Или же наблюдается регургитация (заброс жидкой соединительной ткани из желудочка обратно).
В перспективе длительного времени возникает растяжение камеры и нарушаются нормальные размеры органа. Это приводит к снижению выброса в большой круг кровообращения, падает общая и локальная гемодинамика. Удаленные ткани и системы страдают от дефицита кислорода, питательных веществ. Начинается процесс развития пороков органов и функциональной недостаточности.
Правое предсердие
Функциональная анатомия правого предсердия
Правое предсердие имеет цилиндрическую форму; у новорожденных объем
полости составляет 6,5-10 см3, к концу 1 года жизни — 11-18
см3, в 7-9 лет — 22-36 см3, в 18-25 лет — 100-150
см3.
Правое предсердие изучают в двухмерном режиме из проекции 4-х камер
с верхушки или субксифоидально. При субксифоидальном доступе можно
визуализировать место впадения нижней полой вены, а также ее заслонку
(складка эндокарда высотой 5-10 мм) и межвенозный бугорок (на границе
устьев верхней и нижней полой вены). На латеральной стенке правого
предсердия в ряде случаев удается визуализировать мышечный валик (пограничный
гребень ушка правого предсердия). При дилатации ушка могут визуализироваться
гребенчатые мышцы в виде трабекулярных образований, обычно соединяющихся
с устьем полых вен.
Размеры правого предсердия зависят от возраста: у новорожденных и
детей до года переднезадний размер колеблется от 1,1 до 2,1 см, у
детей 1-6 лет — 1,1-2,5 см, у детей 7-12 лет — 1,3-2,5 см, 13-17
лет — 1,4-2,5 см. Ширина предсердия у новорожденных и детей до 1
года от 1,2 до 1,9 см, у детей 1-6 лет — 1,2-2,3 см, у детей 7-12
лет — 1,3-2,3 см, у 13-17-летних — 1,4-2,3 см.
Двухмерная эхокардиография правого предсердия
Правое предсердие визуализируют в нескольких продольных и поперечных
сечениях. Из субкостального доступа определяют место впадения нижней
полой вены в полость камеры (situs solitus). В проекции 4-х камер
из апикального или субкостального доступа устанавливают форму камеры,
наличие в ней дополнительных образований, взаимосвязь с желудочковой
камерой.
Дилатация правого предсердия
- Идиопатическая аневризма правого предсердия.
- Аномальный дренаж легочных вен.
- Дефект межпредсердной перегородки.
- Открытый атриовентрикулярный канал.
- Аномалия Эбштейна.
- Стеноз трикуспидального клапана.
- Недостаточность трикуспидального клапана.
- Опухоль правого предсердия.
- Рестриктивная кардиомиопатия.
- Аритмогенная дисплазия правого желудочка.
- Частичное врожденное отсутствие перикарда.
- Легочное сердце.
- Застойная сердечная недостаточность.
- Констриктивный перикардит.
- Прорыв аневризмы синуса Вальсальвы в правое предсердие.
- Портальная гипертензия.
Уменьшение полости правого предсердия
- Сдавление при опухолях средостения.
- Синдром гипоплазии правого желудочка.
- Большой лево-правый шунт на уровне желудочков (ДМЖП)
или магистральных сосудов (ОАП).
Дополнительные эхосигналы в полости правого предсердия:
- Опухоли правого предсердия (чаще миксомы).
- Заслонка венечного синуса.
- Заслонка нижней полой вены (Евстахиев клапан).
- Заслонка овального отверстия.
- Гребенчатые мышцы ушка правого предсердия.
- Тромб в правом предсердии.
- Пролапс трикуспидального клапана.
- Пролапс клапана нижней полой вены.
- Аневризма межпредсердной перегородки.
Формы заболевания
Расширение левого предсердия типизируется по группе оснований. Исходя из происхождения патологического процесса, выделяют:
Врожденную форму. Удельный вес подобного состояния в общем количестве зафиксированных клинических ситуаций составляет 35-40%, это меньшинство.
Патологические процессы диагностируются уже на развитых стадиях, поскольку маленький пациент не способен сформулировать свои жалобы до момента взросления, а родители трактуют объективные проявления неверно ввиду невнимательности или недостатка опыта. Перспективы лечения в связи с этим несколько хуже.
Приобретенная форма. Обусловлена течением того или иного заболевания. Внимательный пациент может провести причинно-следственную связь между перенесенным состоянием и развитием симптоматики дилатации, которая достаточно выражена со второй стадии.
Правый желудочек
Функциональная анатомия правого желудочка
Объем правого желудочка у новорожденных составляет 8,5-11 см3,
у детей первого года жизни — 13-20 см3, в 7-9 лет — 28-40 см3,
к 18 годам достигает 150-225 см3. У новорожденных и детей до
1 года длина правого желудочка составляет 4,3-6,2 см, ширина 2,1-3,2
см, у 7-12 летних детей длина желудочка увеличивается до 5-7,2 см,
ширина — до 2-3,5 см. К 18 годам длина правого желудочка достигает
7,3-9,2 см, ширина — 3-5 см. Толщина свободной стенки правого желудочка
у детей до 1 года равна 0,1-0,16 см, к 6 годам она возрастает до 0,2
см, а к 12 годам достигает 0,32 см. Полость правого желудочка имеет
выраженную трабекулярность, при этом основания сосочковых мышц располагаются
в толще трабекул.
Одномерная эхокардиография правого желудочка
Приточный отдел правого желудочка изучают в I стандартной позиции,
отточный в IV позиции. Поперечный размер правого желудочка по данным
эхометрии не соответствует анатомическому поскольку ультразвуковой
луч пересекает полость желудочка в зоне соответствующей 1/3 максимального
поперечного диаметра сферы. Толщина свободной стенки правого желудочка
в одномерном и двухмерном изображении обычно больше, чем анатомическая
из-за выраженной трабекулярности полости. Нормальные значения полости
правого желудочка и толщины его свободной стенки представлены в таблицах
5, 8, 15.
Семиотика правого желудочка
Дилатация правого желудочка
- Идиопатическая дилатация легочной артерии.
- Врожденное отсутствие клапана легочной артерии.
- Частичное отсутствие перикарда.
- Дефект межпредсердной перегородки (первичный, вторичный).
- Аномальный дренаж легочных вен (частичный, тотальный).
- Аномалия Эбштейна (имеется в виду увеличение атриализированной
порции желудочка). - Недостаточность трикуспидального клапана.
- Недостаточность клапана легочной артерии.
- Фистула правой коронарной артерии в правый желудочек.
- Врожденное отсутствие клапана легочной артерии.
- Опухоль правого желудочка.
- Синдром гипоплазии левого желудочка.
- Транспозиция магистральных сосудов.
- Легочная гипертензия (первичная, вторичная).
- Миокардит.
- Застойная сердечная недостаточность.
- Рестриктивная кардиомиопатия.
- Изменение позиции сердца (ротация правого желудочка
кпереди).
Уменьшение полости правого желудочка
- Атрезия трикуспидального клапана.
- Тампонада перикарда.
- Атрезия легочной артерии с интактной межжелудочковой
перегородкой. - Концентрическая гипертрофия правого желудочка.
- Аневризма межжелудочковой перегородки.
- Сдавление правого желудочка объемным образованием
средостения. - Изменение позиции сердца (ротация правого желудочка
кзади).
Гипертрофия свободной стенки правого желудочка
(увеличение толщины стенки более 3 — 5 мм)
- Стеноз легочной артерии (инфундибулярный, клапанный,
надклапанный, стеноз левой или правой ветви легочной артерии). - Легочная гипертензия (первичная, вторичная).
- Рестриктивная кардиомиопатия.
- Опухоль правого желудочка.
- Тетрада Фалло.
- Транспозиция магистральных сосудов.
- У новорожденных, рожденных от матерей,страдающих
диабетом. - Гипертрофическая кардиомиопатия с обструкцией выходного
тракта правого желудочка.
Дополнительные эхосигналы в полости правого желудочка
- Аномальные мышечные пучки.
- Опухоли правого желудочка (чаще рабдомиомы).
- Разрыв аневризмы синуса Вальсальвы в полость правого
желудочка. - Аневризма межжелудочковой перегородки.
- Тромб в правом желудочке.
Двухмерная эхокардиография правого желудочка
Правый желудочек визуализируют во взаимно перпендикулярных осях сканирования:
приточную порцию — в проекции 4-х камер с верхушки и поперечном парастернальном
сечении; отточную — в парастернальной проекции выходного тракта
правого желудочка и поперечном сечении на уровне магистральных сосудов.
Объемная перегрузка правого желудочка
- Дилатация правого желудочка.
- Парадоксальное движение межжелудочковой перегородки
(см) (при наличии легочной гипертензии может не определяться). - Увеличение экскурсии передней створки трикуспидального
клапана. - Систолическое трепетание трикуспидального клапана.
- Уменьшение амплитуды и скорости открытия передней
створки митрального клапана.
Гипертрофия правого желудочка
- Увеличение толщины свободной стенки правого желудочка
более 5 мм. - Гипертрофия (правосторонняя) межжелудочковой перегородки.
- Повышенная трабекулярность полости правого желудочка.
3 ответа
Не забывайте оценивать ответы врачей, помогите нам улучшить их, задавая дополнительные вопросы по теме этого вопроса.Также не забывайте благодарить врачей.
Ермакова Ксения Викторовнакардиолог 2014-08-15 21:45
Здравствуйте. Беременность тут скорее всего ни при чем. Доктор УЗИ в заключении написал про миксоматозные изменения, а это требует доказательств. Поэтому лучше переделать УЗИ у другого специалиста, не сообщая предыдущие результаты. Если нет признаков сердечной недостаточности, то беременности ничто не угрожает. Дилатация левого предсердия практически отсутствует и причина вовсе не в ней.
Кристина 2014-08-25 09:57
Ксения Викторовна, большое спасибо за ответ!
А естественные роды в моем случае возможны? Если показатели не изменятся.
Ермакова Ксения Викторовнакардиолог 2014-08-27 23:08
Здравствуйте. Если не появится сердечная недостаточность, то вполне возможны роды. Лучше, конечно, чтобы в роддоме был кардиолог.
Основные симптомы
Большая часть пациентов жалуется на следующие проявления гидронефроза:
- выраженные боли в области поясницы и живота, которые могут отдавать и в другие части тела
- повышение температуры тела
- слабость
- озноб
- появление в моче сгустков крови
- головные боли и повышение артериального давления
- может быть совсем бессимптомное течение, когда патология имеется с рождения и организм приспособился к ней
Чем более запущенной является болезнь, тем более выраженными становятся ее симптомы.
Чем более запущенной является болезнь, тем более выраженными становятся ее симптомы.
Важно! Температура тела повышается тогда, когда заболевание сопровождается инфекционным поражением. В этом случае очень важно провести незамедлительную терапию
Также симптомами гидронефроза могут быть вздутие живота, постоянная тошнота и сильная рвота, повышенная утомляемость со сниженной работоспособностью.
У детей к признакам заболевания относят:
- помутнения мочи
- сокращение количества суточной мочи
- боли
Как и взрослые, дети жалуются на слабость, головные боли, тошноту
Родителям следует обратить пристальное внимание на здоровье ребенка в том случае, если он отказывается от любимой еды, игр, прогулок, становится вялым и много спит
Грамотное лечение гидронефроза почки у взрослого или ребенка невозможно без качественного комплексного обследования.
Механизм развития
В норме кардиальные структуры функционируют непрерывно, выполняя роль большого насоса. Выброс крови обеспечивается попеременным синхронным сокращением всех камер сердца. Жидкая соединительная ткань движется в одном направлении: из верхних в желудочки, обратного тока не наблюдается.
В результате врожденных генетических дефектов, приобретенного склероза активных тканей (замещения пораженных областей рубцами), длительного воспалительного периода и т.д., кровь задерживается в левом предсердии дольше, чем следовало бы. Или же наблюдается регургитация (заброс жидкой соединительной ткани из желудочка обратно).
В перспективе длительного времени возникает растяжение камеры и нарушаются нормальные размеры органа. Это приводит к снижению выброса в большой круг кровообращения, падает общая и локальная гемодинамика. Удаленные ткани и системы страдают от дефицита кислорода, питательных веществ. Начинается процесс развития пороков органов и функциональной недостаточности.
Чем опасна патология?
Состояние угрожает развитием группы осложнений, среди которых:
- Воспаления миокарда. Формируются как итог застоя крови, нарушения питания мышц.
- Фибрилляция предсердий, а затем и желудочков. Характеризует выраженную аритмию, работа кардиальных структур нарушается. Параллельное течение двух процессов определяет повышенные риски летального исхода.

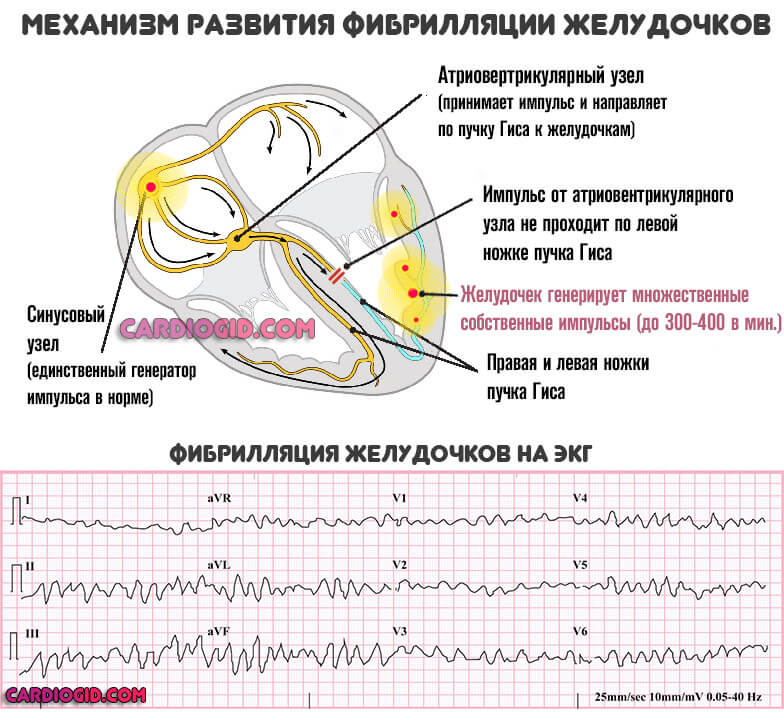
Образование тромбов, закупорка крупных сосудов сгустком крови. Типичное последствие дилатации, поскольку застой крови способствует ее сгущению.

- Застойная сердечная недостаточность. По сути это дисфункция мышечного органа разной степени тяжести. Определяется группой видов, различных по клиническим проявлениям и прогнозам, перспективам восстановления.
- Инфаркт. Острое нарушение питания кардиальных структур и, как итог некроза тканей, замещение функционально активных клеток-миоцитов, способных к сокращению и проведению электрического импульса грубыми рубцами. По сути это мертвая ткань. Чем ее больше, тем хуже работает сердце.
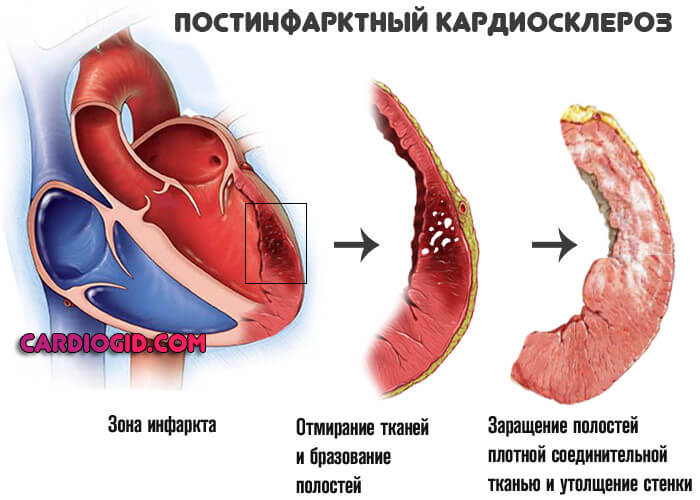
- Пароксизмальная аритмия. Обычно по типу тахикардии (ускорения деятельности кардиальных структур).
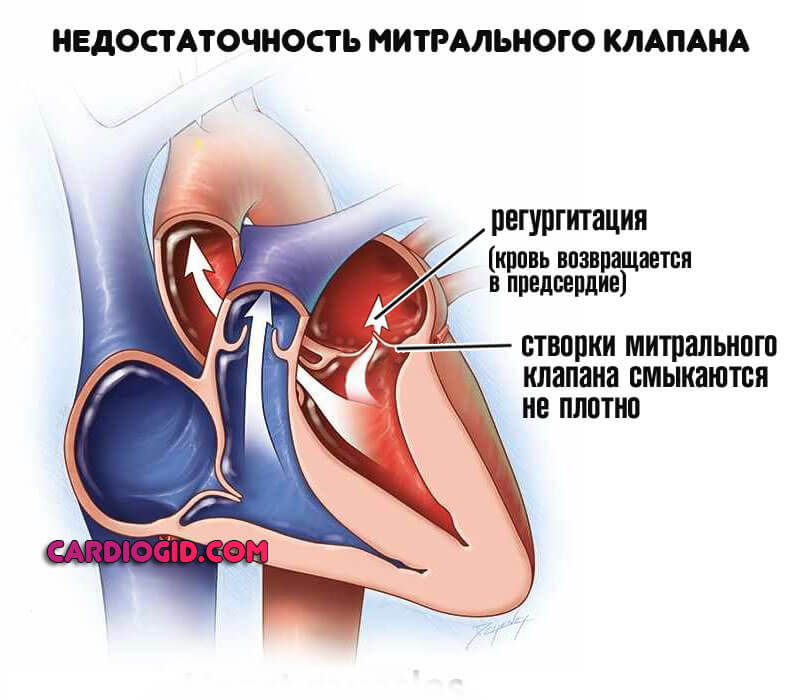
- Митральная недостаточность. Предполагает возможную регургитацию (обратный ток крови из желудочков в предсердия), нарушение функциональной активности органа и кровяного выброса, падение гемодинамики. Летальный исход вопрос времени.
- Кардиогенный шок. Острое, неотложное состояние. Требует срочной помощи, но шансы на возвращение пациента почти призрачны. Даже если повезет, смерть наступит в перспективе нескольких лет. Исключения можно пересчитать по пальцам за всю солидную практику врачей по планете.
- Остановка сердца. Асистолия.
Предотвращение развития осложнений — одна из задач лечения на любой стадии. Лучше всего она решается на раннем этапе.