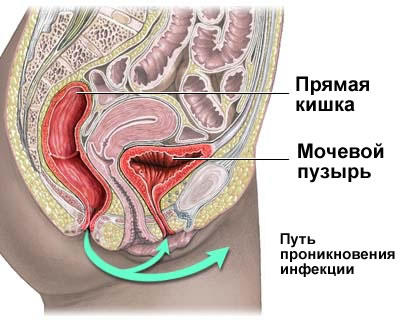
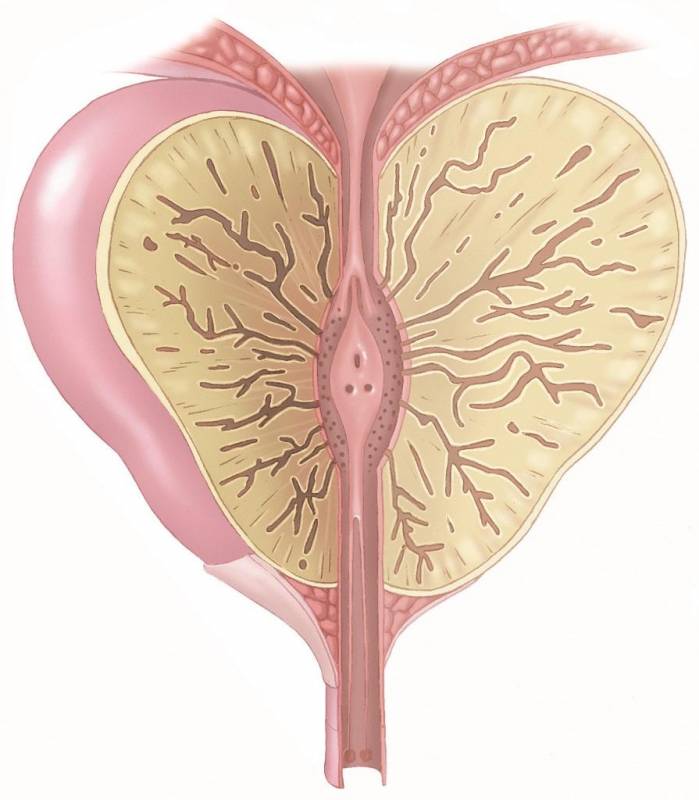
Невроз мочевого пузыря
Содержание:
- Ведущие врачи
- Литература
- КРОВОТЕЧЕНИЯ В ПЕРИМЕНОПАУЗЕ И ПОСТМЕНОПАУЗЕ
- С какими заболеваниями может быть связано
- Лечение пупочной грыжи
- Что представляет собой атония мочевого пузыря и каким образом при этом изменяются его стенки, почему развивается болезнь и способы ее лечения.
- Когда обращаться к врачу
- Реабилитация после операций TVT и TOT
- Как предупредить атонию
- Народная медицина в лечении атонии
- Лечение ГМП у мужчин
- Осложнения атонии и прогноз
- Лечение
- Как лечить мужское учащенное мочеиспускание
- К каким докторам обращаться, если у Вас гиперактивность мочевого пузыря
- Атония пузыря у младенцев.
- Что такое интерстициальный цистит?
- Каковы симптомы ИЦ?
- Причины возникновения гиперактивности мочевого пузыря
- Лечение
- Заключение
Ведущие врачи
-
Сенько Владимир Владимирович
Руководитель Центра хирургии и Онкологии
Дунайский пр., 47
-
Михайлов Алексей Геннадьевич
Хирург, онколог, маммолог, эндокринный хирург
пр. Ударников, 19, ул. Маршала Захарова, 20
-
Масленников Дмитрий Юрьевич
Хирург, проктолог, маммолог
ул. Маршала Захарова, 20
-
Хохлов Сергей Викторович
Хирург, онколог, колопроктолог
пр. Ударников, 19, Выборгское шоссе, 17-1
-
Карапетян Завен Суренович
Колопроктолог, хирург
ул. Маршала Захарова, 20
-
Крикунов Дмитрий Юрьевич
Хирург
Дунайский пр., 47
-
Осокин Антон Владимирович
Врач-хирург/онколог (маммолог), врач-колопроктолог
Дунайский пр., 47
-
Хангиреев Александр Бахытович
Хирург, онколог, колопроктолог
пр. Ударников, 19
-
Шишкин Андрей Андреевич
Хирург, флеболог, проктолог. Кандидат медицинских наук
Дунайский пр., 47
-
Колосовский Ярослав Викторович
Хирург, маммолог, онколог
пр. Ударников, 19, ул. Маршала Захарова, 20
Посмотреть всех
-
Винцковский Станислав Геннадьевич
Дунайский пр., 47
-
Огородников Виталий Викторович
Выборгское шоссе, 17-1
-
Горбачев Виктор Николаевич
Дунайский пр., 47
-
Петрушина Марина Борисовна
пр. Ударников, 19
-
Арамян Давид Суренович
Дунайский пр., 47
-
Устинов Павел Николаевич
Дунайский пр., 47
-
Ардашов Павел Сергеевич
пр. Ударников, 19
-
Волков Антон Максимович
пр. Ударников, 19
-
Гриневич Владимир Станиславович
Выборгское шоссе, 17-1
-
Измайлов Руслан Расимович
ул. Маршала Захарова, 20
-
Петрова Виталина Васильевна
Выборгское шоссе, 17-1
-
Салимов Вахоб Валиевич
Дунайский пр., 47
-
Синягина (Назарова) Мария Андреевна
ул. Маршала Захарова, 20
-
Слабкова Елена Николаевна
Выборгское шоссе, 17-1
Литература
- Staskin D. R. et al. Percutaneous tibial nerve stimulation: a clinically and cost effective addition to the overactive bladder algorithm of care //Current urology reports. – 2012. – Т. 13. – №. 5. – С. 327-334.
- Dmochowski R. R., Gomelsky A. Overactive bladder in males //Therapeutic advances in urology. – 2009. – Т. 1. – №. 4. – С. 209.
- Wyman J. F., Burgio K. L., Newman D. K. Practical aspects of lifestyle modifications and behavioural interventions in the treatment of overactive bladder and urgency urinary incontinence //International journal of clinical practice. – 2009. – Т. 63. – №. 8. – С. 1177-1191.
КРОВОТЕЧЕНИЯ В ПЕРИМЕНОПАУЗЕ И ПОСТМЕНОПАУЗЕ
Маточные кровотечения в пери и постменопаузе — кровянистые выделения из половых путей циклического или чаще ациклического характера, возникающие в период пери и постменопаузы.
Маточные кровотечения — одна из ведущих жалоб, с которой обращаются к гинекологу 20-30% женщин. Кровотечения занимают ведущее место среди причин госпитализации женщин в гинекологические стационары, а также служат показанием для 2/3 производимых гистерэктомий и большей части эндоскопических деструктивных хирургических вмешательств. Чрезмерная кровопотеря создаёт опасность возникновения железодефицитной анемии, вызывает боязнь онкологических заболеваний, служит причиной нарушений сексуальной жизни женщины, вызывает личностные нарушения, снижает качество жизни.
Классификация и клиническая картина
|
Маточные кровотечения в пери и постменопаузе могут иметь различный генез, в зависимости от которого условно выделяют 4 основных их вида:
КЛИНИЧЕСКАЯ КАРТИНАКлинически кровотечения могут проявляться:
В пременопаузе чаще возникают менометроррагии, нередко служащие одной из ведущих причин возникновения железодефицитной анемии, в постменопаузе — метроррагии на фоне отсутствия менструаций или применения ЗГТ. |
Методы обследования больных с маточными кровотечениями включают:
- клиникоанамнестическое обследование с оценкой кровопотери;
- анализ характера менограмм;
- определение рХГЧ (в пременопаузе);
- клинический анализ крови (гемоглобин, эритроциты);
- биохимический анализ крови (сывороточное железо, билирубин, печёночные ферменты); •исследование свёртывающей системы крови;
- гормональное обследование (ЛГ, ФСГ, эстрадиол, прогестерон, при подозрении на патологию щитовидной железы — гормоны щитовидной железы, при образованиях в яичниках — СА 125, СА 199);
- трансвагинальное УЗИ органов малого таза;
- соногистерография;
- цветовое допплеровское картирование (по показаниям);
- МРТ органов малого таза (по показаниям);
- мазок на онкоцитологию из шейки матки;
- биопсия эндометрия (при подозрении на патологию эндометрия);
- гистероскопия и раздельное диагностическое выскабливание эндометрия и эндоцервикса (при подозрении на патологию эндометрия);
- морфологическое исследование эндометрия.
Терапия маточных кровотечений зависит от их генеза и интенсивности, направлена на выяснение их причины, остановку кровотечения и профилактику рецидива.
С какими заболеваниями может быть связано
Гиперактивный мочевой пузырь диагностируется у людей, расстройство мочеиспускания у которых обусловлено прочими заболеваниями. Часто это нарушения неврологического характера:
- рассеянный склероз — хроническое аутоиммунное заболевание, при котором поражается миелиновая оболочка нервных волокон головного и спинного мозга; определяет не столько утрату памяти или рассеянность внимания, сколько множественное рубцевание нервной ткани и постепенную замену ее соединительной;
- черепно-мозговые и спинальные травмы;
- миеломенингоцеле — уменьшение количества образующихся в костном мозге клеток крови;
- spina bifida — порок развития позвоночника (спинальный дизрафизм или рахишиз), часто сочетающийся с грыжей оболочек (менингоцеле или менингомиелоцеле), выбухающих через дефект кости.
Гиперактивность мочевого пузыря оказывается во взаимосвязи с такими отклонениями:
- недержание мочи и энурез — произведение мочеиспускательных актов без волевого контроля над ними;
- ноктурия — частое ночное мочеиспускание (более 2 раз, часто достигающее 5-6), существенным образом отражающееся на качестве сна и жизни в целом;
- поллакиурия — частое мочеиспускание небольших порций мочи, что в общем количестве за сутки образует среднюю норму.
Лечение пупочной грыжи
Выбор методики терапии зависит от возраста пациента, его общего состояния, размеров грыжи. У детей до 7 лет выпячивание может исчезнуть само по себе, поэтому в этом случае показана выжидательная тактика, без радикальных мер.
Если грыжа пупочного кольца сохраняется после достижения ребенком возраста 7 лет, а также если выпячивание диагностируется у взрослого, то единственным методом лечения является операция.
Лечение пупочной грыжи без операции может быть назначено при наличии противопоказаний к оперативному вмешательству:
- беременность пациентки;
- некоторые острые соматические заболевания;
- иммунодефицит;
- периоды обострения хронических патологий;
- некоторые заболевания ССС и органов дыхания.
В этом случае пациентам показано ношение бандажа грыжевого, ограничение нагрузок, укрепление пресса и другие манипуляции, направленные на то, чтобы максимально восстановить нормальное состояние брюшной полости и улучшить качество жизни пациента.
При пупочной грыже важно правильно питаться. Это облегчит симптомы заболевания и повысит эффективность проводимой терапии
При составлении рациона питания пациент должен придерживаться следующих правил:
- дробное питание (пищу следует принимать часто, но небольшими порциями);
- исключение острой, жареной, консервированной пищи, сладостей;
- отказ от употребления крепкого чая и кофе, алкоголя.
После проведения оперативного вмешательства правила питания таковы:
- в рационе должно быть достаточное количество белковой пищи;
- в течение нескольких дней после окончания операции нужно употреблять пищу, которая не вызывает образования запоров;
- из рациона нужно исключить острую, копченую и маринованную пищу.
Операция по удалению грыжи может проводиться при помощи лапароскопии или открытым доступом. Для удаления грыжи в области пупка часто используют традиционную методику, суть которой заключается в использовании местных тканей для пластики (натяжной метод) или имплантов (не натяжной метод).
При натяжной пластике устранение грыжевого выпячивания передней брюшной стенки проводят путем сшивания мышц и наложения специальной сухожильной пластинки из эластических и коллагеновых волокон. Проведение операции по данной методике показано при небольшом размере пупочной грыжи и отсутствии у пациента ожирения.
После удаления пупочной грыжи следует минимум на три месяца исключить любые нагрузки. Это необходимо для того, чтобы не разошлись швы, и не наступил рецидив заболевания.
При не натяжной пластике используют синтетические импланты, грыжу закрывают при помощи специальной гипоаллергенной сетки. Через некоторое время после операции в имплант прорастают собственные ткани пациента.
Установка импланта может быть произведена двумя методами. В первом случае имплант размещают непосредственно под кожей, над апоневрозом. Такой метод обычно проводится при оперировании пожилых пациентов или в случае, если человек может себе позволить в течение длительного времени не возвращаться к активному образу жизни.
Во втором случае имплант помещают под пупочным кольцом. Данная методика более предпочтительна и требует меньшего времени на реабилитацию, что крайне ценно для человека трудоспособного возраста, которому необходимо как можно скорее вернуться к работе.
Малоинвазивные операции проводятся при помощи лапароскопии, когда делается небольшой прокол и вводится специальная видеокамера, при помощи которой хирург отслеживает ход операции.
Реабилитационный период короткий и не превышает 14 дней. Рецидивы возникают крайне редко. К преимуществам лапароскопической операции при выпячивании пупка относят минимальный травматизм, практически полное отсутствие рецидивов грыжи, короткий восстановительный период.
Чтобы не разошлись швы в течение нескольких дней после операции необходимо соблюдать постельный режим. При наличии показаний пациенту назначают курсы физиотерапии, обезболивающие препараты, антибиотики.
После операции и успешного реабилитационного периода пациент должен в течение нескольких лет периодически проходить обследование. Это необходимо для ранней диагностики возможных рецидивов.
Что представляет собой атония мочевого пузыря и каким образом при этом изменяются его стенки, почему развивается болезнь и способы ее лечения.
Атония мочевого пузыря — это довольно частая патология мочевыделительной системы. Стенки органа патологически изменяются, из-за чего он утрачивает свой тонус и перестает нормально функционировать. При таком заболевании пациент чувствует постоянный дискомфорт, что отрицательно отражается на его эмоциональном и психологическом состоянии.
Если своевременно начать лечение, от неприятных симптомов можно избавиться и добиться нормальной работы мочевого пузыря. Сразу после появления симптомов атонии следует обращаться к врачу, самостоятельные попытки решить проблему никогда не будут эффективными.
Когда обращаться к врачу
Частые мочеиспускания у мужчин в любое время суток без боли могут долгое время расцениваться как безобидное обстоятельство. Однако при усугублении ситуации и нарастании симптомов могут появиться трудноразрешимые проблемы со здоровьем.
Обильное мочеиспускание, хоть и является поначалу безболезненным процессом, требует скорейшего обращения к врачу ― урологу или андрологу. Только врач после обследования может определить, почему возникли позывы к многократному мочеиспусканию. Специалист подробно опрашивает пациента для выяснения особенностей возникновения патологии, назначает комплексное обследование, в которое входят:
- Основные исследования мочи, по которым определяют наличие воспаления (по присутствие лейкоцитов и белка), скрытой крови (по обнаружению эритроцитов), глюкозы, объём и качество суточной мочи, наличие инфекционного возбудителя, его вид и чувствительность к антибиотикам.
- Лабораторные исследования крови ― оценка клеточного состава и специфических белков, а также ВИЧ и сифилис.
- Мазки из уретры для выявления возбудителей, распространяющихся половым путём (микроскопия секрета простаты).
- Пальцевое ректальное исследование простаты.
- Инструментальные методы:
- УЗИ почек и мочевого пузыря;
- ТРУЗИ простаты (трансректальный метод);
- компьютерная томография;
- цистоскопия ― визуальный осмотр внутренних стенок мочевого пузыря с помощью видеокамеры.
- урофлоуметрия ― способ определения наибольшей и средней скорости, длительности и объёма мочеиспускания.
Уролог может попросить пациента вести дневник, в котором на протяжении определённого периода будут фиксироваться время, количество и объём выделенной жидкости. Это поможет проанализировать в динамике особенности патологии и эффективность лечения.
Реабилитация после операций TVT и TOT
После операции назначают препараты-уросептики, чтобы облегчить процесс мочеиспускания. Тщательный послеоперационный уход позволяет пациенткам «СМ-Клиника» покинуть стационар уже на 1-3 сутки. Через неделю лечащий врач-уролог проводит контрольный осмотр. Домашний режим рекомендован в течение 2 недель после процедуры.
В течение месяца рекомендовано носить только хлопчатобумажное белье. В течение 3 месяцев:
- исключают интенсивные физические нагрузки;
- воздерживаются от половых контактов;
- исключают нагрев – горячие ванны, бани, загар;
- не поднимают тяжести больше 2 кг.
Недержание мочи — это не только медицинская, но и социальная проблема, мешающая жить человеку нормальной жизнью, имеющему эту деликатную проблему. Если вы наблюдаете у себя или у своих близких недержание мочи, то запишитесь на диагностику в медицинский центр «СМ-Клиника». Наши специалисты выявят первопричину нарушения и назначат эффективное лечение. Запись на приём ведётся круглосуточно.
Как предупредить атонию
Чтобы атония мочевого пузыря не развивалась, стоит прислушаться к некоторым советам врачей:
- Избегайте травм органов таза и мускулатуры тазового дна.
- Вовремя обращайтесь к врачу и правильно лечите воспалительные патологии мочеполовой системы, старайтесь избегать инфекций.
- Не занимайтесь самолечением, чтобы не довести атонию до перехода в тяжелую и неизлечимую форму. После экспериментов над собой можно всю жизнь страдать от проблем с мочевым пузырем. Если стенки его сильно растянуты, привести их в нормальное состояние вовсе невозможно, или приходится применять хирургический метод.
Атония мочевого пузыря лечится, если ее причина тяжелы роды, хроническая инфекция, аденома простаты. Заболевание врожденного характера полностью не корректируется. Родителям следует внимательно наблюдать за своим ребенком, чтобы вовремя выявить проблему. Если начать лечение в младенчестве, симптомы атонии можно максимально уменьшить.
Народная медицина в лечении атонии
Методики народной медицины можно использовать как дополнительные. Они помогают улучшить результаты основного лечения, купируют и предупреждают инфекцию в мочевыделительной системе. Перед использованием любого рецепта необходимо советоваться с врачом, чтобы не навредить собственному здоровью.
Некоторые травяные сборы, которые доказали свою результативность:
- Соединяют в равных пропорциях листки берёзы, лещиновую кору, корешки лопуха и солодки голой. Насыпают 3 столовых ложки сбора в теплый термос, заливают литром кипятка. После настаивания процеживают и пьют по 100 мл перед едой.
- Стакан высушенного полевого хвоща заливают 2-мя литрами воды, доводят до кипения и варят полчаса. После этого выливают отвар в наполненную ванну и ложатся в нее на 15-30 минут. Процедура снимает боли и неприятные ощущения в нижней части живота.
Лечение ГМП у мужчин
Следующий этап включает ряд методов лечения:
Изменения образа жизни;
Многие люди с гиперактивным мочевым пузырем находят облегчение, когда изменяют свою диету и образ жизни. Это рассматривается как важный первый шаг в лечении;
Есть определенные продукты и напитки, которые могут ухудшить симптомы ГМП. Удаление этих продуктов и напитков из диеты может помочь пациентам;
Сокращение или устранение кофеина и алкоголя помогает некоторым людям. Оба вещества являются диуретиками и вызывают увеличение объема мочи. К другим ограничениям при лечении симптомов относятся:
Газированные напитки;
Аспартам и искусственные подсластители;
Клюквенный сок, который является мочегонным средством;
Сокращение потребления жидкостей перед сном.
Кроме того, пряные продукты и кислые продукты, такие как апельсиновый сок и томатный соус, могут раздражать мочевой пузырь и уретру. Это может усугубить симптомы у некоторых пациентов.
Многие пациенты с ГМП автоматически уменьшают количество жидкости, чтобы уменьшить количество мочи, но на самом деле это не помогает. Сокращение потребления жидкости может вызвать обезвоживание и делает мочу более концентрированной. Концентрированная моча раздражает мочевой пузырь, что ухудшает симптомы ГМП.
Осложнения атонии и прогноз
Если не лечить атонию, она будет постоянно создавать неприятности пациенту, дискомфорт нарушает эмоциональное состояние, провоцирует психологические проблемы. Нередко к патологии присоединяется инфекция. Вылечить врожденную или генетически обусловленную атонию невозможно. Пациентам назначают симптоматическую терапию, рекомендуют носить прокладки или особые впитывающие трусы для взрослых, мочиться по составленному наперед графику.
Приобретенную атонию реально вылечить, если пациент внимательно выполняет рекомендованные врачом процедуры. В запущенных ситуациях делают операцию. Поскольку большинство случаев атонии не носят врожденного характера, прогноз при своевременной диагностике благоприятный.
Лечение
Лечение в клинике «Тибет» устраняет причины нейрогенного мочевого пузыря, что более чем в 90% случаев позволяет уменьшить или устранить симптомы НМП, улучшить или нормализовать мочеиспускание.
1. Лечение позвоночника.
С помощью иглоукалывания и точечного массажа врач устраняет сдавление межпозвоночных дисков и нервных корешков мышечными спазмами. Эти методы дополняются моксотерапией, которая активизирует приток крови к позвоночнику и восстановление дисков и нервных тканей.
При отсутствии стеноза спинного мозга возможно применение мануальной терапии. В комплексе такое воздействие помогает восстановить нормальную иннервацию малого таза и устранить гипер- или гипофункцию мочевого пузыря.
2. Воздействие на нервную систему.
С помощью акупунктуры биоактивных точек врач восстанавливает баланс Ян и Инь Ветра (симпатической и парасимпатической систем), устраняет симптомы вегето-сосудистой дистонии и нейрогенного мочевого пузыря.
Как лечить мужское учащенное мочеиспускание
В зависимости от причины частого мочеиспускания у мужчин врач назначает лечение, консервативное или оперативное.
Венерические заболевания лечатся специфическим препаратами строго по схеме с соблюдением курса, дозировок и диеты под контролем врача.
Условно-патогенную инфекцию в мочевом пузыре, уретре, мочеточниках и почках, вызванную стрепто- и стафилококками, кишечной палочкой, лечат антибиотиками, к которым наиболее чувствительна микрофлора конкретного больного. Для этого в лаборатории проводится определение чувствительности инфекции. Действие антибиотиков усиливается назначением противомикробных средств другой группы. Назначают общеукрепляющую терапию для повышения иммунитета.
При обнаружении мелких конкрементов (камней) в мочевыводящих путях назначают терапевтическое лечение, направленное на их растворение или разрушение. При неэффективности этих мер показано хирургическое лечение.
При обнаружении признаков гиперактивности мочевого пузыря пациент направляется на консультацию к невропатологу, дальнейшая терапия проводится совместно с этим специалистом.
При диабете пациент поступает на диспансерное наблюдение эндокринолога.
Аденома простаты лечится препаратами, препятствующими росту железистой ткани органа. В трудных случаях прибегают к хирургическому вмешательству. В зависимости от клинической ситуации предпочтение отдается малоинвазивным операциям.
К каким докторам обращаться, если у Вас гиперактивность мочевого пузыря
- Невролог
- Уролог
Диагностика гиперактивности мочевого пузыря представляется многокомпонентной процедурой, это комплекс мероприятий, которые условно можно разделить на базовые, дополнительные, уродинамические.
Комплекс базовых диагностических процедур:
- сбор анамнеза и фиксация жалоб больного, в т.ч. составление дневника мочеиспускания и тщательная детализация симптомов, подробный анализ перенесенных пациентом заболеваний и проводимого лечения;
- физикальное обследование (в т.ч. осмотр органов малого таза у женщин и ректальное исследование мужчин).
- лабораторное исследование — анализ мочи и крови.
Комплекс дополнительных диагностических процедур:
- эндоскопические методы обследования,
- рентгенологические методы обследования,
- ультразвуковые методы обследования — для оценки сохранности паренхимы почки и определения состояния ее чашечно-лоханочной системы, также можно обнаружить камни, дивертикулы, опухоли.
- экскреторная урография — для выявления уретерогидронефроза, особенно часто осложняющегося нейрогенными дисфункциями нижних мочевых путей;
- цистоуретроскопия — для выявления органических причин дизурии, таких как камни и опухоли мочевого пузыря.
Комплекс уродинамических диагностических процедур:
- урофлоуметрия — показатели обычно в норме; иногда возможны трудности в проведении в связи с малой емкостью мочевого пузыря и невозможностью накопления необходимого для проведения исследования объема мочи;
- цистометрия — для выявления непроизвольной активность детрузора, повышения чувствительности мочевого пузыря и снижения его растяжимости.
- видеоуродинамическое исследование — для комплексной оценки состояния нижних мочевых путей и выявления сложных дисфункций нижних мочевых путей.
Атония пузыря у младенцев.
Атония у младенцев или детей дошкольного возраста возникает из-за неврологических болезней. У ребенка до 2-2,5 лет мочеиспускание рефлекторное и слабо контролируется ЦНС, его называют непроизвольным. Но постепенно он овладевает навыками удерживать мочу. Если этого не происходит, ищут причину атонии. Похожие состояния могут возникать у подростков на фоне гормональной перестройки. Атония в таких случаях проявляется периодическими недержаниями мочи.
У младенцев атонию можно заподозрить по постоянному вытеканию мочи. Когда ребенок все время находится в памперсе, проблему не сразу замечают. Если возникли подозрения на патологию, нужно незамедлительно обращаться к педиатру. Гарантии полного излечения современная медицина не дает, но раннее обращение позволит минимизировать проблему.
Что такое интерстициальный цистит?
Интерстициальный цистит (ИЦ), также называемый болевым синдромом мочевого пузыря, представляет собой хроническое или длительное состояние, вызывающее болезненные мочевые симптомы. Симптомы ИЦ могут отличаться от человека к человеку. Например, некоторые люди чувствуют легкий дискомфорт, давление или нежность в области таза. Другие люди могут испытывать сильную боль в мочевом пузыре или бороться с неотложными позывами на мочеиспускание, внезапной потребностью в мочеиспускании или необходимостью мочиться чаще.
Медицинские работники диагностируют ИЦ, исключая другие состояния с подобными симптомами.
Исследователи не знают точную причину ИЦ. Некоторые исследователи полагают, что ИЦ может возникнуть в результате длительно существующего очага воспаления где-либо в организме.
Тяжелые симптомы ИЦ могут повлиять на качество вашей жизни. Вы можете чувствовать, что не можете заниматься спортом или выходить из дома, потому что вам приходится слишком часто пользоваться ванной, или, возможно, ваши отношения страдают из-за того, что секс причиняет боль.
Обращение к специалистам, включая уролога или урогинеколога, вместе со специалистом по боли, может помочь улучшить ваши симптомы ИЦ.
Каковы симптомы ИЦ?
Люди с интерстициальным циститом (ИЦ) испытывают повторный дискомфорт, давление, болезненность или боль в мочевом пузыре, нижней части живота и области таза. Симптомы варьируются от человека к человеку, могут быть легкими или серьезными, и могут даже меняться у каждого человека с течением времени.
Симптомы могут включать сочетание следующих симптомов:
Срочность
Срочность — это чувство, что вам нужно помочиться прямо сейчас. Сильное позывы — это нормально, если вы не мочились в течение нескольких часов или если вы пили много жидкости. При ИЦ вы можете чувствовать боль или жжение, а также срочную необходимость мочиться, прежде чем ваш мочевой пузырь успеет заполниться.
Частота
Частота мочеиспускания чаще, чем вы думаете, вам нужно, учитывая количество жидкости, которую вы пьете. Большинство людей мочатся от четырех до семи раз в день. употребление большого количества жидкости может вызвать более частое мочеиспускание. Прием лекарств для снижения артериального давления, называемых диуретиками или мочегонными, также может вызвать более частое мочеиспускание. Некоторые люди с ИЦ чувствуют сильное, болезненное желание мочиться много раз в день.
Боль
Когда ваш мочевой пузырь начинает заполняться, вы можете чувствовать боль, а не просто дискомфорт, который усиливается, пока вы не мочитесь. Боль обычно проходит на некоторое время, когда вы опорожняете мочевой пузырь. Люди с ИЦ редко испытывают постоянную боль в мочевом пузыре. Боль может уйти на несколько недель или месяцев, а затем вернуться. У некоторых людей могут быть боли без срочности или частоты. Эта боль может исходить от спазма мышц тазового дна, группы мышц, которая прикреплена к костям таза и поддерживает мочевой пузырь, кишечник и матку или простату. Боль от мышечного спазма тазового дна может усилиться во время секса.
Причины возникновения гиперактивности мочевого пузыря
Гиперактивность мочевого пузыря — это не столько заболевание, сколько комплекс симптомов, развивающихся на фоне основной патологии. Проявляется симптомокомплекс императивными позывами к мочеиспусканию, ургентным недержанием мочи, учащением актов мочеиспускания, ноктурией.
В основе механизма гиперактивности лежит повышенная чувствительность рецепторов мочевого пузыря к растяжению и увеличению сократительной активности детрузора, гиперактивность которого и будет первопричиной. Гиперактивностью детрузора называют уродинамический феномен, заключающий в себе последовательность непроизвольных спонтанных или после провокаций сокращений детрузора, подавление которых не зависит от волевого усилия.
Частота гиперактивности, равно как и особенности ее этиологии изучены не в совершенстве, поскольку больные нечасто обращаются за медицинской помощью. Предположительно, дисфункция встречается у 10-15% населения, среди мужчин она более распространена, как и среди лиц зрелого и престарелого возраста.
Среди причин возникновения гиперактивности мочевого пузыря встречаются либо неврологические заболевания, и тогда ее называют нейрогенной, либо однозначная причина не выделяется, и тогда речь идет об идиопатической гиперактивности. К развитию нейрогенной гиперактивности мочевого пузыря приводят поражения центральной нервной системы выше крестцового центра мочеиспускания (S2-S4). Наиболее частыми причинами таких поражений являются рассеянный склероз, черепно-мозговые и спинальные травмы, миеломенингоцеле, spina bifida.
Хоть причины идиопатической гиперактивности не могут считаться известными, но выделен ряд факторов, определяющих развитие такого рода нарушения:
- генетическая предрасположенность;
- детский энурез в анамнезе;
- инфравезикальная обструкция — подпузырная закупорка мочевых путей, препятствующая свободному оттоку мочи на уровне шейки мочевого пузыря или мочеиспускательного канала;
- воспаление мочевого пузыря;
- ишемия стенки мочевого пузыря.
Среди косвенных причин гиперактивности мочевого пузыря выделяют:
- большое количество вырабатываемой мочи вследствие потребления большого количества жидкости;
- почечная дисфункция, а также диабет;
- острые инфекции мочевых путей, вызывающие сходные симптомы;
- воспаление, локализованное около мочевого пузыря;
- патологии мочевого пузыря, например, опухоли или камни;
- факторы, ведущие к нарушению тока мочи, например, увеличение предстательной железы, запоры, предшествующие операции;
- избыточное потребление кофеина и алкоголя;
- применение лекарственных препаратов, вызывающих быстрое увеличение выделения мочи или избыточное употребление жидкости.
Симптомы гиперактивного мочевого пузыря вызывают очевидное беспокойство, хоть и не всегда становятся причиной обращения за квалифицированной помощью. Клиническая картина включает в себя:
- поллакиурию — частое мочеиспускание небольших порций мочи, что в общем количестве за сутки образует среднюю норму;
- императивные позывы к мочеиспусканию — непреодолимый посыл к мочеиспусканию, следствием которого становится недержание;
- ургентное недержание — непроизвольный акт мочеиспускания вследствие невозможности контролировать процесс опорожнения мочевого пузыря;
- примечательно, что болевой синдром в надлобковой или поясничной области абсолютно не характерен для данного нарушения.
Лечение
Формирование у больного правильного режима мочеиспускания – посещение туалета по расписанию;
- Правильный образ жизни, отсутствие стрессов;
- ЛФК, направленная на укрепление мышц таза;
- Лечение с помощью датчиков, вводимых в мочевой пузырь. При их внедрении больной должен волевым усилием предотвращать позывы к мочеиспусканию;
- Лекарственные препараты, предназначенные для снижения тонуса стенок мочевого пузыря или расслабления замыкательного аппарата.
Если патология связана с нервной системой пациента, показан прием успокоительных препаратов.
Физиотерапия с применением ультразвука, прогреванием мочевого пузыря, электростимуляции, электрофореза.
При отсутствии эффекта от консервативных методов лечения, необходимо хирургическое вмешательство:
- Денервация – нарушение нервного снабжения мочевого пузыря, за счет чего его сократительная способность становится меньше. Может применяться гидробужирование, когда из-за переполнения мочевого пузыря стерильным раствором часть нервов просто отмирает, либо введение специальных препаратов сквозь мочеиспускательный канал.
- Энтероцистопластика – стенка мочевого пузыря частично заменяется тканью кишечника. Данная операция проводится только очень тяжелым больным, поскольку грозит серьезными осложнениями (воспаление почки, кишечная непроходимость, нагноение).
Миэктомия детрузора – мышечная оболочка мочевого пузыря отчасти удаляется, а слизистые остаются на месте.
| Хирургическая патология | |
|---|---|
| Анатомия | Анальный канал • Аппендикс • Желчный пузырь • Матка • Молочные железы • Прямая кишка • Яички • Яичники |
| Заболевания | Аппендицит • Болезнь Крона • Варикоцеле • Внутрипротоковая папиллома • Вросший ноготь • Выпадение прямой кишки • Гинекомастия • Гиперактивный мочевой пузырь • Гипергидроз • Грыжа • Грыжа белой линии живота • Дисгормональные дисплазии молочных желез • Желчекаменная болезнь • Заболевания селезёнки • Липома • Миома матки • Недержание мочи у женщин • Опухоли молочной железы • Паховая грыжа • Повреждения селезёнки • Пупочная грыжа • Синдром Аллена-Мастерса • Уретероцеле • Фиброаденома молочной железы • Холецистит |
| Операции | Вазэктомия • Дезартеризация геморроидальных узлов • Пластика стопы • Подкожная мастэктомия • Секторальная резекция грудной железы • Слинговые операции • Уретропексия • Френулотомия • Хирургическое лечение геморроя • Холецистэктомия • TOT • TVT |
| Видеолапароскопическая хирургия | Лапароскопическая аппендэктомия • Лапароскопическая перевязка труб • Лапароскопическая радикальная простатэктомия |
|
Заключение
Сегодня, нейрогенная дисфункция мочевого пузыря остается одним из наименее изученных заболеваний. Во многом это связано с тем обстоятельством, что с позиций современной неврологии нейрогенные дисфункции нижних мочевых путей при тяжелых травмах, хронических поражениях центральной и периферической нервной системы справедливо считаются необратимыми. Во всем мире хроническая почечная недостаточность и инфекционные осложнения, обусловленные нарушением функции нижних мочевых путей, являются основной причиной смерти у больных с повреждением спинного мозга. В связи с этим, сегодня не вызывает сомнений целесообразность проведения комплексного урологического и уродинамического обследования у таких больных для верификации диагноза и определения рациональной тактики ведения
Дальнейшее изучение патофизиологии нарушений мочеиспускания является важной междисциплинарной проблемой неврологии, урологии и фундаментальной медицины. Актуальной задачей урологии является разработка методов обеспечивающих поддержание приемлемого качества жизни больных с нейрогенной дисфункцией мочевого пузыря