Что такое гипоплазия левой позвоночной артерии, симптомы, лечение и прогноз жизни
Содержание:
Причины
Итак, выше было сказано о том, что значит гипоплазия правой позвоночной артерии. Это врожденная патология, и предотвратить ее развитие, несмотря на многие достижения в области медицины, нереально. Но факторы, способные спровоцировать возникновение данной аномалии, врачами выявлены давно. К ним относят:
- Облучение радиацией.
- Воздействие на организм беременной женщины химических или токсических веществ.
- Инфекционные заболевания, перенесенные женщиной в период, когда она находилась в положении.
- Прием тяжелых лекарственных средств и сильных антибиотиков во время беременности. Их составляющие действительно способны повлиять на развитие плода. Именно поэтому всегда необходимо при наличии даже самого простого заболевания отправляться к врачу. Он назначит адекватное, безвредное лечение.
- Употребление наркотиков, алкоголя и никотина во время беременности.
- Наличие ближайших родственников, у которых есть гипоплазия ПА.
Следует отметить, что пусть гипоплазия правой позвоночной артерии и является распространенной аномалией, у детей ее удается выявить очень редко. Все потому, что пресловутые компенсаторные механизмы у них работают нормально. Патология себя проявляет лишь в том случае, если артерия сильно сужается, а Виллизиев круг начинает разобщаться. Тогда головной мозг просто утрачивает возможность получать в обход пораженной артерии кровь.
Первые признаки начинают себя проявлять в зрелом возрасте. Организм к тому моменту просто исчерпывает внутренние ресурсы, которые ранее позволяли ему поддерживать полноценную функцию кроветворной системы.
И, как правило, признаки появляются неспроста, а из-за влияния провоцирующих факторов. К таковым относятся:
- Остеохондроз – дистрофическое нарушение в суставных хрящах. Если человек страдает этим недугом, то костные разрастания просто сдавливают артерии (одну или сразу две).
- Повреждение шейных позвонков – оно приводит к тому, что позвоночный канал с сосудами деформируется.
- Затвердение мембраны. Именно через нее артерии попадают в черепную полость.
- Атеросклеротическая болезнь сосудов, которая приводит к образованию в просвете суженой артерии тромбов.
К сожалению, полное излечение аномалии невозможно. Терапия может привести лишь к временной компенсации местного кровотока. Но лечиться необходимо, так как это позволит улучшить самочувствие, качество жизни, а также избежать последствий.
https://youtube.com/watch?v=nFOmL2moBnQ
Беременность и остеопатия
Ко мне на прием пришла пациентка Ю., 28 лет с необычной просьбой. Ситуация состояла в том, что в данный момент она была на 9 неделе беременности. Предыдущие две беременности закончились выкидышем на 4 месяце. Именно этого она боялась и сейчас. Я приступил к осмотру. В ходе осмотра выявились дисфункции крестца, копчика и поясничного отдела позвоночника. Живот был напряжен. Из-за смещений костей таза положение матки в малом тазу было нарушено. Это вызывало напряжение и болезненность внизу живота. Дисфункция крестца вызывала натяжение твердой мозговой оболочки, что нарушало мозговой кровоток и вегетативную регуляцию матки.
Сначала лечение требовало еженедельных процедур, затем было достаточно одного посещения в месяц. В течении всей беременности она не принимала никаких лекарств.Таким образом удалось достичь благоприятного исхода беременности и рождения в срок здорового ребенка. В последствии наблюдая данного младенца у него отмечалось значительно меньше послеродовых проблем , чем у его сверстников. На сегодняшний день число подобных случаев уже составило несколько десятков.
Как проявляется нарушение пульса?
медленный/быстрый пульс;
ощущение сердцебиения;
одышка при легких нагрузках;
боль или же давление в грудине;
характерное головокружение;
обморочные состояния или потери сознания.
проблемы со стороны щитовидной железой (недостаточная функция – замедляет, гиперфункция – повышает);
остеохондроз грудного и шейного отдела позвоночного столба;
пищевое отравление, которое приводит к обезвоживанию;
нерациональное питание при диетах или же неправильный выбор БАДов;
заболевания печени и почек, которые приводят к недостаточному очищению крови, что затрудняет работу сердца.
 ВыводыЧтобы быстро уменьшить пульс, рекомендуется выполнить одно из дыхательных упражнений.
ВыводыЧтобы быстро уменьшить пульс, рекомендуется выполнить одно из дыхательных упражнений.
Полноценный сон, правильный режим работы и отдыха, отказ от вредных привычек.
Организация правильного питания (устранение жареных, пряных, консервированных продуктов).
Своевременное лечение заболеваний сердечно-сосудистой системы и других органов.
Список литературы:https://nsportal.ru/sites/default/files/2017/04/05/provedenie_izmereniya_ad_issledovaniya_pulsa.pdf
https://firstaid-rrc.ru/sites/default/files/books/kakoy_puls_schitaetsya_normalnym_u_zhenshchin_v_so…
https://mayak.help/wp-content/uploads/2016/05/WHO-Pulse-Oximetry-Training-Manual-Final-Russian.pdf
1.Общие сведения
Бронхолегочная система человека очень сложна и начинает формироваться на самых ранних сроках беременности: т.н. дыхательная трубка закладывается на 3-4 неделе. Развитие органов дыхания продолжается в течение практически всего периода гестации, до 6-8 месяцев, когда заканчивается формирование тканей альвеол (а окончательно бронхолегочная система формируется только к 9-10 году жизни). Очевидно, что на столь продолжительном отрезке внутриутробного развития под влиянием всевозможных вредоносных воздействий или хромосомных аберраций эмбриогенез легких может существенно исказиться, замедлиться или даже остановиться. Это приводит к формированию различных пороков развития: классификация лишь наиболее частых врожденных аномалий бронхолегочной системы насчитывает около двух десятков форм.
Агенезия, аплазия и гипоплазия легкого представляют собой один из наиболее тяжелых вариантов такой аномалии.
Агенезия и аплазия многими авторами описывается как единый тип врожденного порока развития (под общим названием агенезия), поскольку разница между ними несущественна и не создает различий в функциональном статусе, клинике или прогнозе. При собственно агенезии полностью отсутствует легкое и главный бронх; при аплазии успевает сформироваться слепая культя главного бронха, однако бронхиального древа и легкого в грудной клетке нет.
Агенезия/аплазия встречается редко, а двусторонняя – крайне редко. Более точная статистическая оценка на сегодняшний день не представляется возможной; вообще, распространенность всех пороков развития бронхолегочной системы в разных источниках оценивается чрезвычайно вариативно – в диапазоне примерно от 5% до 30% новорожденных.
Гипоплазия легкого или отдельной его доли встречается чаще полной агенезии и представляет собой структурное и/или тканевое недоразвитие.
Лечение гипоплазии
Терапия гипоплазии позвоночных артерий напрямую должна зависеть от того, насколько сильно проявляет себя патология и к каким последствиям она может привести. Эти факторы влияет на то, будет ли производиться лечение консервативно, или же придется прибегнуть к оперативному вмешательству.
Консервативная терапия заключается в приеме медикаментозных средств, которые направлены на устранение симптомов заболевания. Врачи рекомендуют принимать следующие препараты:
- Церебральные вазодилататоры. Эти медикаменты способствуют улучшение микроциркуляции мозга и всех его элементов. К ним относятся Трентал, Винпоцетин и Агапурин.
- Гипотензивные средства. Эта группа средств направлена на нормализацию артериального давления посредством расширения сосудов и снижения показателей.
- Антиагреганты. Эти лекарства предупреждают образование тромбов. К ним относится Аспирин и Дипиридамол.
- Ноотропы. Эти медикаментозные средства улучшают метаболизм мозга и его структурных частей. Чаще всего при такой патологии, как гипоплазия позвоночной артерии справа, как и слева, врачи рекомендуют Церебролизин, Глицин, Пирацетам и Фезам.

При необходимости в зависимости от того, какая у пациента симптоматика болезни, могут быть назначены обезболивающие средства, противорвотные медикаменты, антидепрессанты и снотворные препараты.
Консервативная терапия не способна устранить саму патологию. При этом, если гипоплазия позвоночных артерий незначительная, такое лечение может существенно улучшить состояние больного и заметить потребность в хирургическом вмешательстве.
Показаниями в операции часто являются следующие факторы:
- существенное сужение диаметра сегмента сосудов;
- ограниченная окклюзия позвоночных артерий;
- серьезные и яркие признаки вертебробазилярной дисфункции.
Хирургия может производиться двумя различными методами, рекомендации к применению которых может дать сосудистый хирург:
- Баллонная ангиопластика заключается в проведении баллонного катетера к месту патологии посредством эндуваскулярного вмешательства. Контроль за операцией осуществляется при помощи рентгена. После того, как катетер оказывается на месте, с его помощью раздувается баллон, который расширяется просвет артерии. Конец операции происходит после вывода катетера и зашивании раны.
- Стентирование позвоночной артерии заключается в предварительной баллонной ангиопластике, после чего производится введение металлического стенда, способного удерживать и фиксировать стенку сосуда. Такая система позволяет предотвратить в дальнейшем возможное повторное сужение просвета патологически измененной артерии.
Народные методы лечения гипоплазии позвоночной артерии не применяются. В некоторых случаях с их помощью можно только лишь устранить некоторые признаки заболевания и неприятные симптомы. Но лучше всего это делать лишь после посещения врача и проведения полного обследования состояния больного.
Гипоплазия правой позвоночной артерии, точно так же, как и левой, лечится одними и теми же методами и способами. Разницы в терапии этой патологии, где бы она не находилась, нет. Связанно это с одинаковым механизмом ее проявления и устранения.
Что можно выявить при узи сосудов шеи
Самая частая патология, выявляемая при узи сосудов шеи – наличие атеросклеротических бляшек в просвете сосудов. Так как симптомы нарушения кровообращения, заметные для пациента, развиваются только после перекрытия просвета сосуда более, чем на 60%, процесс образования бляшек и тромбов может протекать длительное время бессимптомно. Бляшки при узи сосудов шеи могут быть различной формы и состава. Задача исследователя – по возможности подробно описать состав бляшки и ее локализацию.
Часто атеросклеротические бляшки распадаются, на них образуются тромбы, которые могут перекрывать полностью просвет артерии или отрываться, вызывая закупорку других, более мелких сосудов. Эти состояния часто заканчиваются развитием инсульта (отмирание участка ткани мозга) вследствие острого нарушения мозгового кровообращения. Инсульт – заболевание сопровождающееся высокой летальностью (около 40%), а более половины людей, перенесших инсульт становятся инвалидами. В последнее время инсульты развиваются у людей во все более молодом возрасте (до 60 лет).
Факторы способствующие развитию мозгового инсульта: курение, сахарный диабет, повышенное артериальное давление, избыточная масса тела, женский пол, наличие подобного заболевания у кровных родственников.
Если такие факторы присутствуют у человека, ему необходимо пройти исследование сосудов шеи как можно раньше. Также исследование сосудов шеи необходимо пройти, если беспокоит головокружение,хронические головные боли, нарушения координации, памяти и речи.
К редким случаям, которые диагностируются при узи сосудов шеи, является диссекция стенки сонной артерии- отслоение ее участка с последующим тромбозом.
Обязательной информацией, получаемой при узи сосудов шеи, является исследование объема крови, который поступает по всем сосуда шеи в головной мозг в единицу времени
Адекватное поступление крови к головному мозгу – главный фактор, который принимается во внимание при оценке патологии мозгового кровообращения. В норме у здорового человека около 15% крови, которое сердце перекачивает за минуту, попадает в сосуды головного мозга
При помощи узи сосудов шеи можно очень точно вычислить сколько именно крови попадает в головной мозг. Для этого складывают объемную скорость кровотока во всех четырех сосудах, питающих головной мозг, а именно во внутренних сонных артериях и в позвоночных артериях с обеих сторон. Корректно проведенное исследование приближается по точности к результатам, полученным при проведении позитронно-эмиссионной томографии.
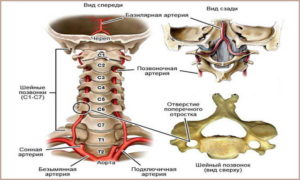
Этиология СПА
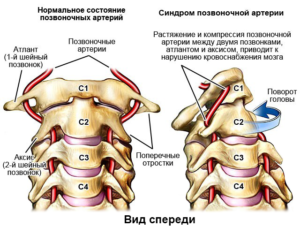 Вдоль позвоночника проходят четыре крупные артерии. Они питают головной мозг. Две из них сонные. Через них в мозг проходит до 80% крови. Нарушение в их работе приводит к серьезным негативным последствиям для здоровья, вплоть до инсульта. Остальные две артерии называются позвоночными. Они доставляют в мозг всего 15-30% необходимой ему крови. Поэтому нарушение кровотока в них не создают опасность для жизни. Однако проблемы с протеканием крови в позвоночных артериях серьезно влияют на качество жизни и даже могут привести к инвалидности.
Вдоль позвоночника проходят четыре крупные артерии. Они питают головной мозг. Две из них сонные. Через них в мозг проходит до 80% крови. Нарушение в их работе приводит к серьезным негативным последствиям для здоровья, вплоть до инсульта. Остальные две артерии называются позвоночными. Они доставляют в мозг всего 15-30% необходимой ему крови. Поэтому нарушение кровотока в них не создают опасность для жизни. Однако проблемы с протеканием крови в позвоночных артериях серьезно влияют на качество жизни и даже могут привести к инвалидности.
Когда кровь в позвоночных артериях застаивается, участки мозга, куда она должна поступать, начинают испытывать кислородное голодание. В результате развивается болезненное ощущение в голове, слабость, головокружение, нарушения слуха и зрения. Без принятия лечебных мер заболевание переходит в следующую стадию, которая называется ишемическая. Она выражается нарушениями способности ориентироваться, рвотой и резким головокружением.
Что вызывает синдром позвоночной артерии?
Сосуд проходит между твердым позвоночником и мягкой мускулатурой. Иногда в мягкой или костной тканях возникают патологические изменения, что приводит к сдавливанию кровяного русла. Кроме внешних факторов к нарушению кровотока могут приводить врожденные особенности местоположения сосуда или его приобретенные заболевания.
Причины появление синдрома позвоночной артерии:
- наследственные особенности расположения и строение сосуда, например перегиб или излишняя извилистость;
- состояния, уменьшающие просвет, например атеросклероз;
- механическое давление снаружи, возникающее вследствие развития опухоли, спазма мускулатуры, травм, сколиоза.
Синдром позвоночных артерий может возникать как следствие сразу нескольких причин. Чаще патология развивается на левой артерии, так как она вследствие своего расположения быстрее подвергается атеросклерозу.
Второй по распространенности причиной после атеросклероза является остеохондроз. Артерия проходит через узкий костный канал, если в нем появляются остеоотростки, сосуд сдавливается и кровь поступает в мозг недостаточно активно.
Синдром позвоночной артерии – симптомы нарушения
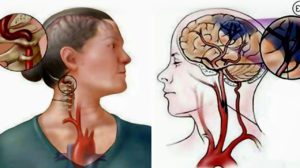 Первоначально болезнь проявляет себя беспричинными головокружениями и постоянной головной болью, разлитой в области затылка и висков. На второй стадии наступают стойкие нарушения мозгового кровообращения. Внешне они проявляются ишемическим атаками, внезапными приступами головокружения, приводящими к нарушению речи, падениям и тошноте. Приступ провоцируют резкие движения головы. После их окончания больной чувствует продолжительную головную боль, видит вспышки перед глазами.
Первоначально болезнь проявляет себя беспричинными головокружениями и постоянной головной болью, разлитой в области затылка и висков. На второй стадии наступают стойкие нарушения мозгового кровообращения. Внешне они проявляются ишемическим атаками, внезапными приступами головокружения, приводящими к нарушению речи, падениям и тошноте. Приступ провоцируют резкие движения головы. После их окончания больной чувствует продолжительную головную боль, видит вспышки перед глазами.
В тяжелых случаях развиваются дроп-атаки. В этом случае больной резко падает с запрокинутой головой, но остается в сознании. Через несколько минут приступ останавливается, и больной может встать, так как его руки и ноги начинают двигаться. Дроп-атака появляется из-за резкого нарушения кровоснабжения мозжечка.
Диагностика и лечение
В настоящее время существует много способов обследования пациентов с подозрением на СПА. Среди них:
- рентгенография шеи,
- сканирование артерий,
- магнитно-резонансная и компьютерная томография.
Однако часто точная диагностика затруднена, так как от пациента требуется длительное наблюдение. Трудности связаны с анатомическим расположением ПА, затрудняющим ее обследование.
Прогноз при данном заболевании тем благоприятнее, чем раньше оно обнаружено. Терапия ведется комплексно. На болезнь воздействуют с 3 сторон:
- проводят восстановление шейного отдела позвоночника,
- расширяют просветы артерий,
- используют дополнительные методы.
 Больному выписываются медикаменты, снимающие воспаление и отеки. Большую помощь оказывает венотоник Троксерутин. Чтобы улучшить прохождение крови через сосуд используют Винпоцетин. Для улучшения обмена веществ в нейронах принимают актовегин, а для повышения активности обмена в мышцах подойдет Милдронат. Иногда предписывается прием Но-Шпы как лекарства, способного расслаблять поперечнополосатые мышцы. Головную боль снимают анальгетиками. Для остеохондроза назначают физиолечение, массаж, рефлексотерапию.
Больному выписываются медикаменты, снимающие воспаление и отеки. Большую помощь оказывает венотоник Троксерутин. Чтобы улучшить прохождение крови через сосуд используют Винпоцетин. Для улучшения обмена веществ в нейронах принимают актовегин, а для повышения активности обмена в мышцах подойдет Милдронат. Иногда предписывается прием Но-Шпы как лекарства, способного расслаблять поперечнополосатые мышцы. Головную боль снимают анальгетиками. Для остеохондроза назначают физиолечение, массаж, рефлексотерапию.
Чтобы защитить себя от развития синдрома позвоночной артерии рекомендуется спать на ортопедических подушках, а при работе за компьютером делать перерывы, посвящая их гимнастике шейного отдела позвоночника.
ПРОСМОТРОВ:
878
Что показывает УЗИ сосудов головы и шеи?
Основанием для ультразвукового обследования шейной кровеносной системы является наличие следующих симптомов:
- продолжительные боли в шее и голове, частые головокружения;
- неустойчивая походка;
- появление в ушах шумов и заложенности;
- регулярные обмороки;
- визуальные галлюцинации (“мушки”), нарушения памяти и сосредоточенности;
- болезненные ощущения и онемения в конечностях.
При этих симптомах УЗИ шеи рекомендуется провести незамедлительно. Нарушение кровоснабжения головного мозга опасно не только болезненными ощущениями и дискомфортом, но и необратимыми изменениями в ЦНС.
Данный метод показывает наличие таких заболеваний, как атеросклероз, расслоение и низкий тонус сосудов, образование тромбов, свищей и т. д. Ультразвуковое обследование шеи также играет важнейшее значение при выявлении патологических изменений местных лимфатических узлов, свидетельствующих о злокачественной опухоли гортани.
Остеохондроз позвоночника
Остеохондроз позвоночника – диагноз, который присутствует в амбулаторной карте каждого человека. Нередко он преподносит нам сюрпризы в виде прострела в пояснице, онемения в руках, головных болей и т. д. Действительно ли во всем виноват остеохондроз? Справедливости ради надо сказать, что диагноз “остеохондроз” может быть поставлен только на основании рентгенологического обследования. И здесь я часто наблюдаю несоответствие между клинической и рентгенологической картиной. Оказывается, биомеханические нарушения в позвоночнике и других структурах тела могут вызывать сходную с остеохондрозом симптоматику. Вот конкретный пример.
Пациентка К. обратилась ко мне с жалобой на боли в левом плече, руке и онемения в большом пальце. Рентгенологически был подтвержден остеохондроз шейного отдела позвоночника, симптоматика неврологическая. Несмотря на ясность картины, пациентка упорно не давала положительной динамики на неврологической медикаментозной терапии. Остеопатический осмотр выявил напряжение мышц передней поверхности шеи, ограничение объема движений в левом плечевом суставе, натяжение верхней порции трапециевидной мышцы, левой лопатки и левостороннюю кривошею. Устранив найденные дисфункции боли стали постепенно стихать. Однако полностью решить проблему удалось только после коррекции подъязычной кости, которая и являлась первопричиной данного патологического состояния.
Следует заметить, что подобные случаи не типичны. Чаще все же встречаются следующие варианты поражения: желудок – левое плечо, печень – правое плечо. На первый взгляд биомеханические цепи трудно проследить, но если вспомнить о роли соединительной ткани (фасциях), то ситуация проясняется.
Говоря об остеохондрозе поясничного отдела позвоночника, помимо примера с почкой, который, кстати, является типичным случаем, к болям в пояснице могут также приводить нарушения биомеханики матки, предстательной железы, толстой кишки.
Прежде, чем дать рекомендации по профилактике болей в позвоночнике, обратимся к анатомии
Для нас важно знать какие структуры обеспечивают нормальную подвижность поясничных позвонков. Итак, во-первых, это две крупные мышцы: квадратная мышца поясницы и пояснично-подвздошная
При болях в пояснице мы четко ощущаем их напряжение и болезненность при пальпации. Во-вторых, мышцы живота (брюшной пресс).
При слабости этих мышц изгиб кпереди в области поясничного отдела позвоночника значительно увеличивается, в результате чего страдают межпозвонковые диски. В-третьих, грудобрюшная диафрагма, которая, как и мышцы живота, участвует в поддержании стабильного давления в брюшной полости. Диафрагма совершает около 24000 движений в сутки, чем приводит в движение внутренние органы. Все эти структуры взаимосвязаны друг с другом и нарушение функционирования одной структуры всегда отражается на остальных.
В разделе, посвященном аутокоррекции вы найдете упражнения, которые позволят укрепить описанные мышцы. Некоторые из них вы даже можете использовать при болях в пояснице. Упражнения помогут уменьшить болевой синдром. Однако в поисках первопричины болей вам все же следует отправиться на прием к остеопату.
Симптомы гипоплазии позвоночной артерии
Заболевание зачастую выявляется только при каком-либо стороннем обследовании ввиду того, что симптомы его нарастают длительно и редко кто-либо из пациентов догадывается именно об этой патологии.
Симптомы гипоплазии позвоночной артерии характерны для нарушения кровоснабжения головного мозга.
В основном они проявляются в виде постоянных или приступообразных головокружений, головных болей, повышением артериального давления и снижением чувствительности кожи на отдельных участках тела. Позвоночные артерии питают головной мозг, и при изменении параметров процесса возникает нарушение мозгового кровообращения.
С возрастом сосуды человека становятся менее эластичными, т.к. в них с годами откладывается холестерин, образующий засоряющий просветы артерий бляшки. Просвет сосудов при этом становится уже, и это тем более заметно при недоразвитости артерий. Симптомы гипоплазии, схожие с другими заболеваниями выражаются медленно, и именно поэтому патология обычно диагностируется довольно поздно.
Нередким проявлением патологии является и внезапная потеря ориентации в пространстве, нарушения деятельности нервной системы.
Нарушение в развитии могут коснуться одной или сразу обеих артерий позвоночника. Гораздо чаще встречается гипоплазия правой позвоночной артерии. В медицинской статистике отмечается, что каждый десятый человек в мире страдает гипоплазией правой позвоночной артерии, различной степени тяжести, что может привести к нарушению кровоснабжения тканей задних отделов головного мозга.
Основная часть специалистов не делает большого различия в симптоматике гипоплазии правовой и левой позвоночных артерий. Но учитывая воздействие на задние отделы головного мозга необходимо отметить, что данный вид гипоплазии зачастую вносит эмоциональный разлад в жизнь пациента.
При гипоплазии правой позвоночной артерии у них отмечается беспричинная смена настроения, плаксивость, вялость, утомляемость и постоянная сонливость, при этом со временем сонливость может смениться бессонницей.
При подобной аномалии отмечается рост метеочувствительности.
Основной проблемой последствий при гипоплазии правой артерии позвоночника является усиление дегенеративных процессов, в т.ч. атеросклероза.
Гораздо реже встречается гипоплазия левой позвоночной артерии. Этот вид патологии проявляется тоже не сразу. Характерной особенностью гипоплазии левой позвоночной артерии является образование застоя крови в сосуде. Симптоматика при этом виде гипоплазии выражается кроме общих признаков еще одним характерным симптомом – болями в шейном отделе позвоночника.
Кроме того повышение артериального давления, то есть развитие гипертонии, в данном случае является компенсаторным механизмом, т.к. высокое давление позволяет легче преодолевать узкие сосуды и тем самым обеспечить приток крови к мозгу.
Диагностируется гипоплазия позвоночных артерий с помощью магниторезонансной томографии, ультразвуковой диагностики и ангиографии сосудов мозга.
Расшифровка УЗИ сосудов шеи
Оценка результатов обследования осуществляется путем их сравнения со следующими нормальными показателями:
- отсутствие турбулентности в кровяном потоке, частичной или полной закупорки сосудов (свободный просвет);
- нормальная толщина стенки артерии составляет около 1 мм;
- кровоток по венам движется со скоростью не более 0,3 м\с;
- диаметр позвоночных артерий от 2 мм, при этом этот показатель у них должен быть одинаковым;
- в норме должно отсутствовать аномальное разрастание сетки артерий и вен.
Отклонение хотя бы по одному из этих стандартов свидетельствует о наличии патологии. При ее выявлении врач-диагност назначает дополнительные уточняющие обследования (КТ, МРТ) или выписывает направление на дальнейшее лечение.
Гипоплазия позвоночной артерии: как лечить
В связи с тем, что эта патология может рассматриваться как нормальное состояние артерии, т.к. проявляется в сочетании с возрастными изменениями, то особого лечения гипоплазии позвоночной артерии не предусматривается. Это можно объяснить воздействием компенсаторных механизмов, позволяющих достигать нормального кровоснабжения другими сосудами.
Компенсирующие факторы не позволяют выявить патологию в ранние сроки, и потому заболевание лечится одновременно с другими нарушениями головного кровообращениями консервативными методами.
Но, к сожалению, данные методы не приводят в норму диаметр недоразвитых сосудов и лишь поддерживают нормализацию мозгового кровотока.
При лечении гипоплазии правой позвоночной артерии используются лекарственные препараты с сосудорасширяющими свойствами.
Просвет позвоночной артерии при этом увеличивается и улучшается мозговое кровообращение. Кроме того больным назначаются медикаменты разжижающие кровь, предотвращая тем самым образование тромбов в месте сужения сосуда.
Аналогичным образом проводится и лечение гипоплазии левой позвоночной артерии.
Консервативная терапия позволяет уменьшить выраженность симптомов гипоплазии позвоночной артерии – исчезает головокружение, стихают головные боли, нормализуется артериальное давление, кожная чувствительность восстанавливается и пр.
При отсутствии эффекта в лечении консервативными методами показано хирургическое вмешательство.
Эпилепсия
Некоторые из вас наверное знакомы с такими понятиями, как “судорожная готовность”, “эписиндром”, “эпилепсия”. Данные патологические состояния, конечно, различаются происхождением, клинической картиной, терапевтическими подходами. Но все же эти состояния имеют нечто общее. И это общее – наличие в участке головного мозга очага возбуждения, обусловленного нарушением мозгового кровообращения. Что касается возможностей остеопатического лечения перечисленных состояний, то здесь я, пожалуй, выскажу только личное мнение, основанное на опыте лечения таких пациентов.
Судорожная готовность головного мозга может быть без особых трудностей устранена, что подтверждается результатами многочисленных электроэнцефалографических исследований до и после лечения. Несомненно, в лечении таких пациентов огромное значение имеет компетенция остеопата в данном вопросе. Насколько мне известно, не все остеопаты берутся лечить пациентов с судорожной готовностью или эпиприпадками. Серьезнее дело обстоит с эписиндромами, но и здесь помощь остеопата может быть очень значительна. В лечении настоящей эпилепсии вопрос участия остеопата в лечебном процессе неоднозначен. Здесь необходим индивидуальный подход и на первое место выступает опыт остеопата в лечении данного заболевания. Мне также известно, что по теме лечения эпилепсии в последние годы защищено несколько кандидатских диссертаций. В заключении приведу пример лечения эпилепсии из собственной практики.
В клинику обратилась мама пациента Т., 19 лет с жалобами на эпилептические припадки у сына до 4-5 раз в сутки в течение последних 6 месяцев. Пациент прошел трехмесячное стационарное лечение в специализированном лечебном учреждении. Существенных изменений в состоянии пациента не отмечалось. В момент обращения в клинику пациент получал комплексную противосудорожную терапию. При осмотре и пальпации у пациента были выявлены механические дисфункции на уровне костей черепа, крестца, шейного отдела позвоночника и печени. При проведении ультразвуковой допплерографии сосудов головы и шеи были выявлены грубые гемодинамические нарушения в бассейне сонных и позвоночных артерий. Получив представление о проблеме, я начал лечение. После первой процедуры остеопатического лечения у пациента не отмечалось эпиприпадков 1,5 месяца. Изменения на контрольной электроэнцефалографии после курса остеопатической терапии были столь очевидны, что позволили коренным образом пересмотреть противосудорожное лечение. Ряд препаратов был отменен, изменились дозировки остальных препаратов. Пациент, со слов мамы, “ожил”, появился интерес к жизни. В настоящее время пациент находится под совместным наблюдением остеопата и лечащего врача.
Возможные последствия
Среди осложнений:
- Ишемический инсульт. Острое отмирание тканей головного мозга в результате недостаточного питания. Самый распространенный исход. При том, что гипоплазия позвоночных артерий встречается почти у 30% населения планеты, некроз настигает примерно 7-10 % от общего количества таких людей. Нужно быть настороже.
- Сосудистая деменция. Напоминает болезнь Альцгеймера и дает идентичные, тяжелые мнестические и когнитивные расстройства, психические отклонения.
В результате нередко наступает инвалидность. Закономерным исходом считается и гибель больного, которая к счастью встречается в качестве итога не так и часто.
Что происходит в процессе ангиопластики и стентирования?

Предварительно рабочая зона очищается при помощи антисептического состава, чтобы избежать заражения. Дополнительно проводится локальное обезболивание и делается инъекция успокоительного средства, что позволяет полностью исключить нервное напряжение и болевые ощущения. Далее специалист выполняет прокол в области плечевой или бедренной артерии. После этого хирург вводит мягкий катетер под контролем рентгена (это позволяет со 100% точностью попасть в поврежденный сосуд). Изображение с высокой детализацией выводится на экран, а в ходе манипуляций пациент не испытывает болевого синдрома. После этого через гибкий катетер заливается стент или баллон. При этом кровоток останавливается, что может вызвать острую боль (обо всех ощущениях нужно сообщать хирургу).
После процедуры хирург фиксирует стент во внутренней части сосуда. Он представляет собой тонкую проволоку из нержавеющего металла. Для этого вновь под контролем рентгена вводится катетер, в который устанавливается стент с баллоном. Далее баллон увеличивается в размерах и стент плотно фиксируется внутри сосуда. После этого он сдувается и медленно вытаскивается (стент остается закрепленным). Это позволяет избежать нарушения кровотока в артерии.
Но это не является 100% гарантией положительного результата, поскольку бляшки продолжают формироваться. Поэтому эксперты наносят на стент специальный лекарственный состав, блокирующий рост бляшек и рубцовой ткани.
В среднем процедура занимает 2 часа. Максимальное время около 3-4 часов в самых тяжелых случаях. В конце операции катетеры вытаскиваются, и на обработанную область накладывается давящая повязка. Во время реабилитации ведется прием ацетилсалициловой кислоты, чтобы избежать сгущения крови и тромбообразования.