Синдром позвоночной артерии
Содержание:
Состав
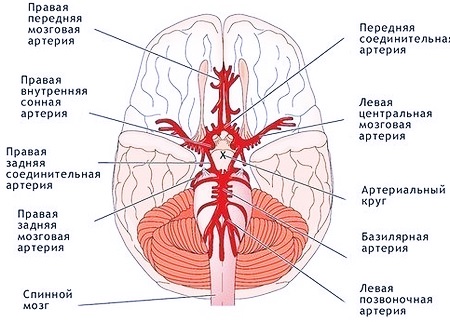
Позвоночные артерии обычно выходят из задневерхней части центральных подключичных артерий на каждой стороне тела, затем входят глубоко в поперечный отросток на уровне 6-го шейного позвонка (C6) или иногда (в 7,5% случаев) на уровне 6-го шейного позвонка. уровень C7. Затем они проходят вверх, в поперечное отверстие каждого шейного позвонка . Пройдя через поперечное отверстие С1 (также известное как атлас ), позвоночные артерии проходят через заднюю дугу С1 и через подзатылочный треугольник, прежде чем войти в большое затылочное отверстие .
Нунцианте Ипполито , неаполитанский врач, определил «угол Нунцианте Ипполито», чтобы найти позвоночную артерию между передней лестничной мышцей и мышцами длинной мышцы бедра.
Внутри черепа две позвоночные артерии соединяются, образуя базилярную артерию у основания моста . Базилярная артерия является основным кровоснабжением мозга и соединяется с кругом Уиллис потенциально поставить остальную часть мозга , если есть компромисс одной из сонных . На каждом шейном уровне позвоночная артерия отправляет ветви к окружающей мускулатуре через передние спинномозговые артерии .
Сегменты
Позвоночную артерию можно разделить на четыре части:
- Первая (префораминальная) часть проходит вверх и назад между Longus colli и Scalenus anterior . Перед ней проходят внутренняя яремная и позвоночная вены , а через нее проходит нижняя щитовидная артерия ; левый позвонок также пересекает грудной проток . За ним находятся поперечный отросток седьмого шейного позвонка , симпатический ствол и его нижний шейный узел.
- Вторая (фораминальная) часть проходит вверх через поперечные отверстия от C6 до C2 позвонков и окружена ветвями от нижнего шейного симпатического ганглия и сплетением вен, которые объединяются, образуя позвоночную вену в нижней части шеи. . Он расположен перед стволами шейных нервов и проходит почти вертикально до поперечного отростка оси .
- Третья (экстрадуральная или атлантическая) часть выходит из C2 foramen transversarium на медиальной стороне латеральной прямой мышцы живота . Далее он подразделяется на вертикальную часть V3v, проходящую вертикально вверх, пересекающую корень C2 и входящую в поперечное отверстие C1, и горизонтальную часть V3h, изгибающуюся медиально и кзади за верхним суставным отростком атласа , переднюю ветвь первой ветви. шейный нерв находится на его медиальной стороне; Затем он лежит в бороздке на верхней поверхности задней дуги атланта и входит в позвоночный канал, проходя под задней атланто-затылочной мембраной . Эта часть артерии покрыта Semispinalis capitis и содержится в подзатылочном треугольнике — треугольном пространстве, ограниченном Rectus capitis posterior major , Obliquus superior и Obliquus inferior . Первый шейный или подзатылочный нерв лежит между артерией и задней дугой атланта.
- Четвертая (интрадуральная или внутричерепная) часть проникает в твердую мозговую оболочку и наклоняется медиально к передней части продолговатого мозга ; он помещается между подъязычным нервом и передним корешком первого шейного нерва и под первым пальцем зубной связки . На нижней границе моста она соединяется с сосудом противоположной стороны, образуя базилярную артерию .
Треугольник
Треугольник позвоночной артерии — это область в пределах корня шеи и имеет следующие границы:
- Медиальный край передней лестничной мышцы (латеральный)
- Боковая граница мышцы longus colli (медиальная)
- Каротидный бугорок (верхушка)
- Первая часть подключичной артерии (основание)
Позвоночная артерия проходит от основания до вершины (до входа в поперечное отверстие 6-го шейного позвонка).
Каротидный бугорок отделяет позвоночную артерию, которая проходит непосредственно за ним, от общей сонной артерии, которая лежит прямо перед ним. Идеальным местом для пальпации пульса сонной артерии является легкое прижатие общей сонной артерии к бугорку сонной артерии.
Вариация
Обычно существуют различия в длине и размере позвоночных артерий. Например, различия в размерах левой и правой позвоночных артерий могут варьироваться от небольшой асимметрии до выраженной гипоплазии одной стороны, при этом в исследованиях оценивается распространенность односторонней гипоплазии позвоночной артерии от 2% до 25%. У 3-15% населения костная перемычка, называемая дугообразным отверстием, закрывает бороздку для позвоночной артерии на позвонке С1. В редких случаях позвоночные артерии входят в субарахноидальное пространство на уровне позвонков C1-C2 (3%) или C2-C3 (было зарегистрировано только три случая) вместо атланто-затылочного уровня.
Преимущества и недостатки УЗИ при обследовании шейных сосудов
Данной диагностической методике свойственны следующие достоинства:
- Безопасность. УЗИ абсолютно неинвазивно, то есть исключает введение в обследуемую область датчиков через разрезы. Это минимизирует риск повреждения тканей и занесения инфекции. Кроме того, ультразвук не оказывает негативного воздействия на структуру тканей, генетический материал клеток, тем самым исключая вероятность появления новообразований.
- Информативность. Современная ультразвуковая аппаратура отличается высокой разрешающей способностью, наличием нескольких режимов сканирования, способностью отражать исследуемую область в статике и динамике. Это обеспечивает большой объем получаемой информации и повышает вероятность выявления патологии на ранней стадии ее развития, что существенно облегчает последующее лечение.
- Оперативность. Среднее время проведения процедуры — 15-30 минут. Как правило, этого достаточно для определения даже незначительных отклонений. В сложных случаях врач может назначить повторное обследование. Благодаря безопасности УЗИ проходить его можно столько раз, сколько необходимо для постановки точного диагноза.
- Простота проведения. Процедура УЗИ не требует специальной подготовки, не доставляет дискомфорта и болезненных ощущений пациенту. Это позволяет применять ее к людям любого возраста, в том числе к детям. Кроме того, простота метода обусловила доступную стоимость УЗИ сосудов шеи для всех категорий населения.
Несмотря на высокую эффективность данного метода, УЗИ имеет и ряд недостатков — в частности:
- меньшую детализацию обследуемой области в сравнении с МРТ;
- подверженность искажению данных из-за влияния посторонних факторов (непроизвольных движений, дыхания и т. д.);
- необходимость в расшифровке полученных данных, которую может выполнить только квалифицированный специалист.
Несмотря на эти недостатки, УЗИ шеи считается одной из наиболее эффективных и безопасных диагностических методик в медицинской практике. В нашей клинике вы также можете пройти эту процедуру на современном цифровом оборудовании, обеспечивающем быстрый и точный результат.
Диагностика синдрома позвоночной артерии
Синдром позвоночной артерии диагностируется неврологом, дополнительно возможно консультирование пациента отоларингологом, офтальмологом, вестибулологом. При осмотре могут выявляться признаки вегетативных нарушений, в неврологическом статусе — неустойчивость в позе Ромберга, легкая симметричная дискоординация при выполнении координаторных проб. Рентгенография позвоночника в шейном отделе проводится с функциональными пробами в 2-х проекциях. Она определяет разнообразную вертебральную патологию: спондилез, остеохондроз, гипермобильность, подвывих суставных отростков, нестабильность, аномалии строения. При необходимости получения более точной информации проводится КТ позвоночника, для оценки состояния спинного мозга и его корешков — МРТ позвоночника.
С целью исследования сосудистых нарушений, сопровождающих СПА, выполняется реоэнцефалография с функциональными пробами. Как правило, она диагностирует снижение кровотока в ВББ, возникающее либо усиливающееся при проведении ротационных проб. В настоящее время РЭГ уступает место более современным исследованиям кровотока — дуплексному сканированию и УЗДГ сосудов головы. Установить характер морфологических изменений церебральных тканей, возникших вследствие ОНМК в органической стадии СПА, позволяет МРТ головного мозга. По показаниям проводится визиометрия, периметрия, офтальмоскопия, аудиометрия, калорическая проба и др. исследования.
Диагностика остеохондроза
Установление предварительного диагноза осуществляется при первичном осмотре пациента. Осмотр обычно проводит врач-невролог в связи с жалобами больного на местные изменения, которые могут проявляться болевым синдромом, деформацией или ограничением подвижности. Позвоночник исследуют в положении больного стоя, сидя и лежа, как в покое, так и в движении. Уровень поражения позвоночника определяют путем отсчета числа позвонков от определенных анатомических ориентиров или по специальной схеме.
При осмотре спины обращают внимание на осанку, особенности строения туловища, отмечают линию остистых отростков (срединная борозда спины), нижние углы лопаток, гребни подвздошных костей, боковые контуры талии и шеи, положение надплечий, отклонение межъягодичной борозды от вертикали, выявляют выпячивание остистых отростков, обращают внимание на рельеф мышц, расположенных рядом с позвоночником. Ощупывание позвоночника позволяет дополнить данные осмотра (наличие или отсутствие деформации), определить локализацию, степень и характер болезненности
При ощупывании отмечают также напряжение мышц, расположенных рядом с позвоночником, т.к. большинство травм и заболеваний позвоночника сопровождается повышением мышечного тонуса
Ощупывание позвоночника позволяет дополнить данные осмотра (наличие или отсутствие деформации), определить локализацию, степень и характер болезненности. При ощупывании отмечают также напряжение мышц, расположенных рядом с позвоночником, т.к. большинство травм и заболеваний позвоночника сопровождается повышением мышечного тонуса.
Сгибание позвоночника используется с целью определения амплитуды движений в различных отделах позвоночника.
Основную роль в исследовании позвоночника отводят рентгенографии, компьютерной томографии и магнитно-резонансной томографии, с помощью которых определяется уровень поражения, уточняется и конкретизируется диагноз, выявляются скрытые патологии. Данные диагностики позволяют лечащему врачу определить тактику лечения и выбрать наиболее эффективные методы лечения.
Наши медицинские центры
-
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
-
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 — выходной
Клиническое отделение
-
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)
МРТ и КТ
-
Южное отделение (Клиническое отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-СБ: с 8:00 до 17:00ВС: выходной
Клиническое отделение
Природа СПА
В определенной степени СПА является собирательным понятием и объединяет комплекс церебральных, сосудистых и вегетативных синдромов, возникающих вследствие поражения симпатического сплетения позвоночной артерии, деформации ее стенки или изменения просвета . В МКБ-10 он рассматривается под шифром G99.2 и включает клинику заднешейного симпатического синдрома, повторяющиеся эпизоды вертебробазилярной недостаточности, эпизоды дроп-атак, синдром Унтерхарншайдта. В неврологической практике диагноз СПА, как правило, ставится пациентам с наличием определенного набора жалоб и клинических синдромов, которые можно связать с дегенеративно-дистрофическим поражением или аномалиями шейного отдела позвоночника. По мнению Калашникова В.И. (2008), более корректным является применение термина “вертеброгенный синдром позвоночной артерии”. Действительно, анализ имеющихся литературных данных позволяет говорить именно о вертеброгенной природе дисгемий в вертебробазилярном бассейне, лежащих в основе СПА .
Одну из главных ролей в развитии СПА играет состояние периваскулярных сплетений и нижнего шейного симпатического узла, определяющего симпатическую иннервацию позвоночной артерии . Сдавление и ограничение кровотока в одной или обеих артериях могут происходить в обычных физиологических условиях, однако кровообращение в них обычно не нарушается в силу достаточных компенсаторных возможностей . Положение меняется при гипоплазии (анатомическом сужении) или атеросклеротических стенозах артерий. При этом экстравазальные факторы становятся решающими факторами недостаточности кровообращения в вертебробазилярной системе. Остеофиты, образующиеся при остеохондрозе и деформирующем спондилезе в области унковертебральных сочленений, оказывают наибольшее компрессирующее влияние на позвоночные артерии. Смещение и компрессия этих артерий могут наблюдаться и в результате подвывиха суставных отростков позвонков. Кроме того, при патологической подвижности в отдельных сегментах шейного отдела позвоночного столба (два позвонка, соединенных диском) позвоночная артерия может травмироваться верхушкой верхнего суставного отростка нижележащего позвонка . Сдавление позвоночных артерий возможно также мышцами шеи (лестничными, длинной мышцей шеи, нижней косой мышцей головы) при определенных положениях головы .
Частой причиной развития СПА является и унковертебральный артроз. Даже небольшие унковертебральные экзостозы способны оказывать механическое воздействие на позвоночную артерию . Вначале остеофиты вызывают динамическую ирритацию ее симпатического сплетения лишь при определенных положениях или движениях в шейном отделе позвоночника. Затем костно-хрящевые разрастания могут вызывать сдавление просвета канала позвоночной артерии – компрессионно-ирритативный синдром. Кроме механической компрессии возникает рефлекторный спазм сосуда в результате раздражения периартериального нервного сплетения и развивается ангиоспастический синдром. В клинике преобладают диффузные вегетососудистые нарушения, в меньшей степени связанные с поворотами головы. Компрессионно-ирритативный вариант ПСА чаще ассоциируется с патологией нижнешейного отдела позвоночника, рефлекторный – с патологией верхнешейного отдела. Как правило, в клинической практике встречаются смешанные (компрессионно-ирритативные) варианты СПА . Калашниковым В.И. (2008) предложена клиническая классификация СПА, основанная на всесторонней оценке патогенетических факторов и клинических стадий заболевания.
Классификация форм заболевания
(Справка: сужение артерий — стеноз, полная закупорка-окклюзия)
- стеноз и окклюзия внутренней сонной артерии,
- стеноз и окклюзия общей сонной артерии,
- стеноз и окклюзия позвоночной артерии,
- стеноз и окклюзия одключичной артерии.
Сужения этих артерий, снабжающих головной мозг кровью, приводят к хронической недостаточности мозгового кровообращения (ХНМК) или к инсультам (инфаркт мозга).
ХНМК – состояние постоянной нехватки головным мозгом крови, непрерывного кислородного голодания ткани мозга, заставляющее клетки головного мозга находиться в постоянном напряжении всех внутриклеточных систем и межклеточных связей, что приводит к нарушению нормального функционирования как клеток мозга, так и органа в целом.
Основная классификация хронической недостаточности мозгового кровообращения (ХНМК), используемая в России (по Покровскому А.В.), содержит 4 степени:
- I степень — асимптомное течение или отсутствие признаков ишемии мозга на фоне доказанного, клинически значимого, поражения сосудов головного мозга;
- II степень — транзиторная ишемическая атака (ТИА) — возникновение очагового неврологического дефицита с полным регрессом неврологической симптоматики в сроки до 1 часа; преходящие нарушения мозгового кровообращения (ПНМК) — возникновение очагового неврологического дефицита с полным регрессом неврологической симптоматики в сроки до 24 часов;
- III степень — так называемое, хроническое течение СМН, т.е. присутствие общемозговой неврологической симптоматики или хронической вертебробазилярной недостаточности без перенесенного очагового дефицита в анамнезе или его последствий. В неврологических систематизациях этой степени соответствует термин «дисциркуляторная энцефалопатия»;
- IV степень — перенесенный, завершенный или полный инсульт, т.е. существование очаговой неврологической симптоматики в сроки более 24 часов вне зависимости от степени регресса неврологического дефицита (от полного до отсутствия регресса).
Сухие цифры статистики не могут отразить в полной мере весь трагизм ситуации, когда случается инфаркт мозга — инсульт… А ведь именно инсульт занимает второе место в структуре общей смертности населения, уступая лишь кардиальной (сердечной) патологии. 35% пациентов, перенесших инсульт, погибают в течение первого месяца, а в течение года умирают примерно 50% больных, т.е. каждый второй. Вдумайтесь в эти цифры: инсультом в мире ежегодно поражается около 6 миллионов человек, а в России — более 450 000, т.е. каждые 1,5 минуты кто-то из россиян впервые переносит инсульт. В Санкт-Петербурге ежегодно регистрируется 12 тысяч случаев инсульта.
Лечение
Лечение шейного остеохондроза требует комплексного подхода и включает в себя:
- медикаментозное воздействие;
- физиотерапию;
- лечебную физкультуру;
- массаж;
- хирургическое лечение.
Медикаментозное лечение
Основная цель медикаментозного лечения: снять боль и головокружение, восстановить нормальное функционирование нервных корешков, а также по возможности остановить или замедлить разрушение хрящевой ткани. В зависимости от ситуации назначаются:
- нестероидные противовоспалительные препараты (мелоксикам, диклофенак, нимесулид и т.п.): направлены на снятие болевого синдрома и воспаления; применяются в виде таблеток, инъекций, мазей, пластырей;
- стероидные препараты (гидрокортизон, дексаметазон): также используются для снятия воспаления при неэффективности НПВС;
- миорелаксанты (мидокалм): препараты, устраняющие рефлекторные мышечные спазмы, за счет чего уменьшается боль и улучшается кровообращение;
- витамины группы B в виде инъекционных или таблетированных препаратов (мильгамма, нейромультивит): способствуют улучшению проведения нервных импульсов;
- седативные препараты при выраженном болевом синдроме для улучшения сна и уменьшения эмоциональной составляющей боли;
- противоотечные средства при защемлении нервного корешка;
- хондропротекторы: препараты, способствующие восстановлению хрящевой ткани.
В зависимости от симптомов, могут быть также назначены средства для улучшения микроциркуляции в сосудах головного мозга, препараты, блокирующие тошноту и головокружение и т.п.
Немедикаментозное лечение
Немедикаментозные методы лечения используются вне обострения. В зависимости от клинической ситуации используются:
- физиотерапия:
- лазерная терапия;
- магнитотерапия;
- УВЧ-терапия;
- фонофорез и электрофорез;
- массаж;
- лечебная физкультура;
- иглорефлексотерапия;
- мануальная терапия;
- подводное вытяжение.
Немедикаментозное лечение способствует снижению выраженности симптоматики и уменьшает частоту и силу обострений. Оно действует опосредованно:
- улучшает кровоснабжение пораженной области, обмен веществ и процессы регенерации;
- усиливает действие препаратов;
- способствует укреплению мышечного каркаса и стабилизации позвоночного столба;
- снижает нагрузку на позвоночные диски;
- устраняет мышечные спазмы и блоки.
Хирургическое лечение
Помощь хирургов необходима в запущенных случаях заболевания, когда медикаментозные методы уже неэффективны. В настоящее время используется несколько операций:
- хирургическое удаление грыжи диска (микродискэктомия, эндоскопическая или трансфасеточная операция);
- ламинэктомия: удаление остистых отростков или дужки позвонка, за счет чего снижается нагрузка на корешок спинного мозга;
- нуклеопластика: устранение грыжи путем удаления части ядра межпозвонкового диска.
Важно помнить, что только врач может решать, как лечить остеохондроз шейного отдела позвоночника. Схема составляется индивидуально с учетом стадии болезни, сопутствующих патологий и индивидуальных особенностей организма пациента.
Как делают УЗИ сосудов шеи?
Обследование начинается с изучения анатомического строения кровеносной системы шеи. Осуществляющий процедуру специалист начинает ее с нижней части правой сонной артерии, затем ведет сенсор по шее к нижнему углу челюсти. Задача этого этапа — изучить глубину залегания и направление артерии, оценка состояния ее внутренней и внешней частей.
На следующей стадии обследования врач использует допплерографию для определения участков сосудов с деформацией их стенки и нарушения кровотока. При их обнаружении осуществляется более подробное изучение данных областей кровяного русла для оценки степени тяжести патологии. Также исследуются позвоночные артерии — для этого специалист устанавливает сенсор на шейном отделе позвоночника для максимально точной визуализации сосудов.
Предварительная подготовка к УЗИ сосудов шеи и головы не предусмотрена — единственное требование к пациенту заключается в устранении с обследуемой области любых украшений, воротников и т. д.
Медикаментозное лечение
Медикаментозное лечение синдрома позвоночной артерии при остеохондрозе позвоночника и других нарушениях со стороны шейного его отдела включает в себя ряд лекарственных средств, действие которых направлено на возобновление утерянных функций, устранение патологических симптомов и предупреждение развития осложнений. При синдроме позвоночной артерии назначаются:
-
противоотечные средства, которые помогают устранить сжатие сосудов соседними тканями;
-
миорелаксанты для снятия компрессии и напряжения мышечной ткани;
-
препараты для улучшения питания головного мозга;
-
сосудистые лекарственные формы;
-
нейропротекторы, защищающие нервную ткань от ишемии;
-
препараты для лечения атеросклероза;
-
витамины группы В для укрепления нервных волокон;
-
спазмолитики, купирующие головные боли.
Лекарства при синдроме позвоночной артерии можно принимать только с разрешения лечащего врача, не изменяя приписанных специалистом дозировок и не превышая назначенного курса
Важно понимать, что любое самолечение и игнорирование рекомендаций доктора опасно последствиями, которые нередко несут в себе угрозу для жизни пациента
Природа СПА
В определенной степени СПА является собирательным понятием и объединяет комплекс церебральных, сосудистых и вегетативных синдромов, возникающих вследствие поражения симпатического сплетения позвоночной артерии, деформации ее стенки или изменения просвета . В МКБ-10 он рассматривается под шифром G99.2 и включает клинику заднешейного симпатического синдрома, повторяющиеся эпизоды вертебробазилярной недостаточности, эпизоды дроп-атак, синдром Унтерхарншайдта. В неврологической практике диагноз СПА, как правило, ставится пациентам с наличием определенного набора жалоб и клинических синдромов, которые можно связать с дегенеративно-дистрофическим поражением или аномалиями шейного отдела позвоночника. По мнению Калашникова В.И. (2008), более корректным является применение термина “вертеброгенный синдром позвоночной артерии”. Действительно, анализ имеющихся литературных данных позволяет говорить именно о вертеброгенной природе дисгемий в вертебробазилярном бассейне, лежащих в основе СПА .
Одну из главных ролей в развитии СПА играет состояние периваскулярных сплетений и нижнего шейного симпатического узла, определяющего симпатическую иннервацию позвоночной артерии . Сдавление и ограничение кровотока в одной или обеих артериях могут происходить в обычных физиологических условиях, однако кровообращение в них обычно не нарушается в силу достаточных компенсаторных возможностей . Положение меняется при гипоплазии (анатомическом сужении) или атеросклеротических стенозах артерий. При этом экстравазальные факторы становятся решающими факторами недостаточности кровообращения в вертебробазилярной системе. Остеофиты, образующиеся при остеохондрозе и деформирующем спондилезе в области унковертебральных сочленений, оказывают наибольшее компрессирующее влияние на позвоночные артерии. Смещение и компрессия этих артерий могут наблюдаться и в результате подвывиха суставных отростков позвонков. Кроме того, при патологической подвижности в отдельных сегментах шейного отдела позвоночного столба (два позвонка, соединенных диском) позвоночная артерия может травмироваться верхушкой верхнего суставного отростка нижележащего позвонка . Сдавление позвоночных артерий возможно также мышцами шеи (лестничными, длинной мышцей шеи, нижней косой мышцей головы) при определенных положениях головы .
Частой причиной развития СПА является и унковертебральный артроз. Даже небольшие унковертебральные экзостозы способны оказывать механическое воздействие на позвоночную артерию . Вначале остеофиты вызывают динамическую ирритацию ее симпатического сплетения лишь при определенных положениях или движениях в шейном отделе позвоночника. Затем костно-хрящевые разрастания могут вызывать сдавление просвета канала позвоночной артерии – компрессионно-ирритативный синдром. Кроме механической компрессии возникает рефлекторный спазм сосуда в результате раздражения периартериального нервного сплетения и развивается ангиоспастический синдром. В клинике преобладают диффузные вегетососудистые нарушения, в меньшей степени связанные с поворотами головы. Компрессионно-ирритативный вариант ПСА чаще ассоциируется с патологией нижнешейного отдела позвоночника, рефлекторный – с патологией верхнешейного отдела. Как правило, в клинической практике встречаются смешанные (компрессионно-ирритативные) варианты СПА . Калашниковым В.И. (2008) предложена клиническая классификация СПА, основанная на всесторонней оценке патогенетических факторов и клинических стадий заболевания.