Какой врач лечит печень?
Содержание:
- Диагноз
- Какой врач лечит подагру
- Каковы современные методы лечения рака печени и метастазов в печени?
- Какие анализы нужно делать, когда болит печень?
- Паразитарные кисты печени
- Медицинские офисы KDLmed
- Образ жизни и питания после удаления желчного пузыря
- Описание болезни
- Гастроэнтеролог
- Сахарный диабет 2 типа — методы лечения
- Терапевт
Диагноз
К сожалению, панкреатит бывает сложно диагностировать. Золотым стандартом диагностики считается биопсия (взятие клиновидных фрагментов тканей) для гистологического исследования; образец ткани поджелудочной железы получают хирургическим путем. Хотя это единственный способ, позволяющий подтвердить панкреатит на 100%, существуют и другие методы, которые можно использовать для подтверждения диагноза:
- Определение амилазы и липазы. Это довольно неспецифические показатели крови для оценки наличия панкреатита у собак. У части пациентов с панкреатитом повышается активность амилазы и липазы. Однако такое повышение возможно и при других заболеваниях. Корреляция между повышением этих показателей и панкреатитом у кошек нет.
- Рентгеновские снимки: у некоторых пациентов с панкреатитом удается увидеть изменения на снимках брюшной полости. Например, снижение четкости деталей из-за скопления жидкости в брюшной полости, обусловленного воспалением поджелудочной железы. Еще можно увидеть небольшие изменения в положении петель кишечника. Рентген брюшной полости также позволяет исключить другие заболевания со сходными признаками, не относящиеся к панкреатиту, например, инородное тело в желудочно-кишечном тракте. Кроме того, при панкреатите возможно скопление жидкости вокруг легких (выпот в плевральную полость). Таким образом, в некоторых случаях рекомендуют также сделать снимки грудной клетки.
- УЗИ брюшной полости. Этот метод позволяет визуализировать органы брюшной полости подробнее, чем при рентгенографии. Например, он позволяет увидеть увеличение в размерах поджелудочной железы, наличие новообразований или изменения ее эхогенности (при остром панкреатите железа часто имеет более темный цвет, а при хроническом – более светлый). Можно исследовать зону вокруг поджелудочной железы (брыжейку) на наличие изменений (при остром панкреатите она часто становится гиперэхогенной).
Рис. 1. Гиперэхогенный сальник и паренхима поджелудочной железы собаки при остром панкреатите. Лоцируется также паренхима печени и стенка желчного пузыря. Изображение получено с использованием микроконвексного датчика с частотой 8 МГц.
Рис. 2. Гиперэхогенный сальник собаки при остром панкреатите. Лоцируется также паренхима печени и стенка желчного пузыря. Изображение получено с использованием линейного датчика с частотой 12 МГц.Рис. 3. Желчный пузырь собаки при остром панкреатите (изменения характерны для острого холецистита). Изображение получено с использованием микроконвексного датчика с частотой 8 МГц.
- Определение иммунореактивности панкреатической липазы (ИПЛ). Этот метод заключается в определении более специфического типа липазы поджелудочной железы в крови. Он чувствительнее и специфичнее, чем обычное определение липазы, хотя ложноположительные и ложноотрицательные результаты все же возможны.
- Биохимический анализ сыворотки. При панкреатите может измениться активность некоторых ферментов печени (повышение, связанное с воспалением или реактивностью ткани печени) и даже концентрация билирубина. Билирубин перерабатывается печенью и выводится через желчный пузырь в желчевыводящий проток. Желчный проток проходит справа от поджелудочной железы и при сильном ее воспалении может стать частично непроходимым, что приводит к повышению концентрации билирубина. Концентрация альбумина, одного из основных белков крови, может понизиться из-за воспаления или изъязвления желудочно-кишечного тракта. Концентрация глобулина, еще одного белка крови, также может понизиться при изъязвлении желудочно-кишечного тракта. Кроме того, панкреатит может привести к нарушениям электролитного состава.
Ни один из методов не позволяет поставить диагноз панкреатита со 100% точностью. Мы ставим предположительный диагноз, сопоставляя отклонения лабораторных показателей с анамнезом и клиническими симптомами, а также исключая другие причины. Высокая иммунореактивность панкреатической липазы (ИПЛ) в сочетании с клиническими признаками служит основанием для подозрения на панкреатит. УЗИ брюшной полости может показать признаки воспаления, связанного с панкреатитом и, возможно, выпот в брюшную полость.
Какой врач лечит подагру
По поводу лечения подагры следует обращаться к ревматологу. Может потребоваться помощь врача-ортопеда (например, .в случае необходимости хирургического вмешательства).
Лечение острого приступа
Прежде всего, больному нужен покой. Воспалённый сустав следует обездвижить. Рекомендуется приложить холод. Необходимо обильное щелочное питьё – до 3-х литров в день
Важно соблюдать диету: продукты с высоким содержанием пуриновых оснований должны быть исключены. По назначению врача применяются болеутоляющие препараты (НПВС), а также глюкокортикоиды
Проводится местное лечение с помощью мазей и гелей, обладающих противовоспалительным и обезболивающим действием.
Когда больному станет легче, в лечение включается физиотерапия. Используются электрофорез, УФО, УВЧ.
Лечение подагры в стадии ремиссии
Лечение в стадии ремиссии включает в себя:
-
изменение образа жизни (прежде всего, отказ от алкоголя);
-
соблюдение диеты (исключаются продукты, в которых много пуринов – рыба, грибы, бобовые). Диета должна быть установлена врачом;
-
медикаментозную терапию (противоподагрические препараты);
-
местное лечение — аппликации лекарственных препаратов, физиотерапия, массаж, лечебные ванны (в санаторных учреждениях);
-
хирургическое лечение: удаление тофусов, не поддающихся консервативному лечению, оперативное восстановление пострадавших суставов.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Каковы современные методы лечения рака печени и метастазов в печени?
●Хирургический подход – резекции печени на сегодняшний день остается золотым стандартом лечения злокачественных новообразований печени, обеспечивая наилучший прогноз в отношении отдаленной выживаемости.
Резекции печени подразделяют на анатомические и множественные резекции.
К возможным объемам анатомических резекций печени относят:
• Гемигепатэктомии (удаление правой или левой доли печени);
• Секторальные резекции печени (удаление двух сегментов печени)
• Сегментарные резекции.
Для достижения возможности безопасного выполнения радикальной резекции печени, в ФГБУ «НМИЦ радиологии» Минздрава Росси также используются методики двухэтапных резекций печени, (в том числе ALPPS резекции печени) для пациентов, у которых остающийся объемо паренхимы печени является недостаточным либо выявлено снижение функциональных резервов печени.
Для принятия окончательного решения о возможности выполнения хирургического лечения конкретному пациенту, проводится комплексное обследование, включающее МСКТ-волюметрию печени, ICG-тест, ОФЭТ-КТ и динамическую сцинтиграфию печени. Обязательна консультация анестезиолога.
● Трансплантации печени – трансплантация печени это вид хирургического лечения при котором пораженная печень заменяется на здоровый донорский трансплантат;
● Малоинвазивные методы локальной деструкции опухоли
Радиочастотная аблация, микроволновая, лазерная, криоаблация и другие методы аблации применяются в случаях невозможности или нецелесообразности выполнения резекции печени, в сочетании с резекцией печени, либо в случаях рецидивов после резекции печени и/или РЧА солитарных при наличии единичных опухолевых узлов до 3 см в диаметре. Стереотаксическая лучевая терапия ГЦР может рассматриваться как вариант аблативных технологий при единичных (не более 3) опухолевых узлах в печени.
● Трансартериальная эмболизация
Метод малоинвазивного лечения, при котором выполняется «блокирование кровеносных сосудов питающих опухоль. Существует несколько разновидностей данной методики: сочетание с химиотерапией – химиоэмболизация, лучевой терапией – радиоэмболизация.
• Полностью неинвазивным методом лечения опухоли печени является HIFU – терапия, которая получила широкое распространение в 27 странах мира и с успехом используется в течение почти 20 лет. Это высокотехнологичный метод абляции опухоли печени. Метод основан на воздействии высокоинтенсивным, фокусированным ультразвуком на клетки опухоли, которые под воздействием термической и механической энергии, создаваемой в точке фокуса свариваются в течение нескольких секунд. Это метод локального воздействия. Метод полностью не инвазивен, не требует разрезов, проколов, не имеет рисков кровотечений, нагноения раны, перфорации полого органа. HIFU – обычно проводится в комбинации с химиотерапией, но может проводится изолированно. Требованием к HIFU –является визуализация опухоли при УЗИ и единичные (не более 3- х -5-ти) очагов в печени.
● Противоопухолевая терапия
Химиотерапия – метод системного лечения подразумевающий прием медицинских препаратов оказывающих воздействие на опухолевые клетки в т.ч. тормозящее их рост;
Иммунотерапия – разновидность медицинских препаратов оказывающих влияние на иммунную систему организма в отношении борьбы с опухолевыми клетками.
Какие анализы нужно делать, когда болит печень?
Боль в правой части живота, указывающая на проблемы с печенью, является показанием к расширенному обследованию
Основой диагностики патологий печени является анализ крови, при котором важно определить такие параметры, как:
- АЛАТ и АСАТ;
- GGTP – гаммаглутаминтрансферазу;
- щелочную фосфатазу;
- увеличение концентрации общего и конъюгированного билирубина в плазме;
- маркеры воспаления (обычно измеряется CRP);
- степень коагуляции.
Симптомы печеночной недостаточности требуют общего анализа мочи.
При заболеваниях печени нарушена продукция факторов свертывания крови, появляются тромбоцитопения, анемия и повышается уровень холестерина.
Из инструментальных и аппаратных исследований наибольшее количество данных дает УЗИ брюшной полости и детальным исследованием печени и желчного пузыря.
В случае цирроза можно также рекомендуется эндоскопия верхних отделов желудочно-кишечного тракта, обнаруживающая варикозно расширенные вены пищевода как следствия портальной гипертензии.
Компьютерная томография обычно не имеет преимуществ перед ультразвуком. Исключением является подозрение на гепатоцеллюлярную карциному.
В некоторых случаях также необходимо гистопатологическое исследование среза печени или эластография.
Паразитарные кисты печени
Среди паразитарных кист выделяют эхинококковые и альвеококковые.
Эхинококкоз относят к одному из наиболее тяжёлых паразитарных заболеваний организма человека. Заболевание развивается при внедрении и росте в различных органах личинки ленточного глиста — эхинококка Echinococcus granulosus. Первичным хозяином его являются собаки, волки, шакалы, лисы и др. О географической распространённости заболевания может говорить тот факт, что оно не выявлено только в Антарктиде. Заболеваемость эхинококкозом печени у населения данного региона составляет 1,2 — 1,4 на 100000 населения.
Основной проблемой выявления эхинококкоза остаётся факт длительного бессимптомного течения. Молодое население, страдающее данной патологией, редко обращается к врачу. При сборе анамнеза трудно выявить факт контакта с больным животным в течение последних 5 лет. Нередко пациенты указывают на контакты подобного рода более 10 лет назад, либо вспомнить о них не могут вообще. Размеры кист для пациента при их обнаружении являются неожиданностью, кисты вмещают от 1,5 до 6 л жидкости.
Алвеококкоз печени возникает при паразитировании цестоды Echinococcus multilocularis в личиночной стадии. Эти два указанных вида эхинококка резко отличаются между собой как в морфологическом, биологическом, экологическом, так и в патогенетическом отношении. Поражение Echinococcus multilocularis для европейской части России не характерно.
Современные УЗИ-аппараты, обладающие высокой разрешающей способностью, цветным контрастированием и возможностью трёхмерной реконструкции изображения, позволяют специалистам выявить точное расположение кисты печени.
При небольших кистах более информативна магнитно-резонансная томография МРТ (в режиме жёсткой гидрографии), позволяющая выявить описанные выше характеристики паразитарной кисты или компьютерная томография (КТ) на томографах последнего поколения.
Иммунологические методы в диагностике эхинококкоза имеют большое, едва ли не решающее значение. Наиболее информативным является иммунно-ферментный анализ (РИФА, ELIZA). Реакция практически не имеет противопоказаний и применима для выявления эхинококкозов и рецидивов заболевания посредством их неоднократного проведения. При одновременном использовании нескольких иммунологических тестов диагностическая эффективность их составляет более 80%.
Медицинские офисы KDLmed
- КЛИНИКА 1
- КЛИНИКА 2
- КЛИНИКА 3
АДРЕС:г. Пятигорск, проспект 40 лет Октября, 62/3
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 14:00 / вс 8:30 — 13:00
Взятие крови: пн-сб 7:30 — 12:00
вс 8:30 — 12:00
Взятие мазка: пн-пт 7:30 — 16:00
сб 7:30 — 13:30 / вс 8:30 — 12:00
ТЕЛЕФОН:(8793) 330-640
+7 (928) 225-26-74
АДРЕС:г. Пятигорск, проспект 40 лет Октября, 14
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 14:00 / вс 8:30 — 13:00
Взятие крови: пн-сб 7:30 — 12:00
вс 8:30 — 12:00
Взятие мазка: пн-пт 7:30 — 16:00
сб 7:30 — 13:30 / вс 8:30 — 12:00
ТЕЛЕФОН:(8793) 327-327
+7 (938) 302-23-86
АДРЕС:г. Пятигорск, ул. Адмиральского, 6А
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 14:00
Взятие крови: пн-сб 7:30 — 12:00
Взятие мазка: пн-пт 7:30 — 16:00
сб 7:30 — 13:30
ТЕЛЕФОН:(8793) 98-13-00
+7 (928) 363-81-28
АДРЕС:г. Ставрополь, ул. Ленина, 301
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 15:00
сб 7:30 — 14:00 / вс 8:30 — 13:00
ТЕЛЕФОН:(8652) 35-00-01
+7 (938) 316-82-52
- КЛИНИКА 1
- КЛИНИКА 2
АДРЕС:г. Невинномысск, ул. Гагарина, 19
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 16:00
сб 7:30 — 15:00
вс 8:30 — 14:00
ТЕЛЕФОН:(86554) 7-08-18
+7 (928) 303-82-18
АДРЕС:г.Невинномысск, ул. Гагарина, 60
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 16:00
сб 7:30 — 13:00
ТЕЛЕФОН:8 (86554) 6-08-81
8 (938) 347-42-17
АДРЕС:г. Нефтекумск, 1-й микрорайон, ул. Дзержинского, 7
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 13:00
ТЕЛЕФОН:(86558) 4-43-83
+7 (928) 825-13-43
АДРЕС:г. Буденновск, пр. Энтузиастов, 11-Б
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 13:00
вс 8:30 — 13:00
ТЕЛЕФОН:(86559) 5-55-95
+7 (938) 302-23-89
АДРЕС:г. Зеленокумск, ул. Гоголя, д.83
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 13:00
вс 8:30 — 13:00
ТЕЛЕФОН:(86552) 6-62-14
+7 (938) 302-23-90
АДРЕС:г. Минеральные Воды, ул. Горская, 61, 13/14
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 16:00
сб 7:30 — 16:00 / вс 8:30 — 15:00
ТЕЛЕФОН:(87922) 6-59-29
+7 (938) 302-23-88
- КЛИНИКА 1
- КЛИНИКА 2
АДРЕС:г. Ессентуки, ул. Володарского, 32
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 16:00
сб 7:30 — 14:30 / вс 8:30 — 13:00
ТЕЛЕФОН:(87934) 6-62-22
+7 (938) 316-82-51
АДРЕС:г.Ессентуки, ул.Октябрьская 459 а
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 15:00
сб 7:30 — 14:30
ТЕЛЕФОН:(87934) 99-2-10
+7 (938) 300-75-28
АДРЕС:г. Георгиевск, ул. Ленина, 123/1
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 16:00
сб 7:30 — 14:00 / вс 8:30 — 13:00
ТЕЛЕФОН:(87951) 50-9-50
+7 (938) 302-23-87
АДРЕС:г. Благодарный, ул. Первомайская, 38
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 15:00
сб 7:30 — 13:00
ТЕЛЕФОН:(86549) 24-0-24
+7 (928) 363-81-37
АДРЕС:г. Светлоград, ул. Пушкина, 19 (Центр, Собор)
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 15:00
сб 7:30 — 13:00
ТЕЛЕФОН:(86547) 40-1-40
+7 (928) 363-81-41
АДРЕС:с. Донское, ул. 19 Съезда ВЛКСМ, 4 А
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 16:00
сб 7:30 — 13:00
ТЕЛЕФОН:(86546) 34-330
+7 (928) 363-81-25
АДРЕС:г. Новоалександровск, ул. Гагарина, 271 (пересечение с ул. Пушкина)
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 13:00
ТЕЛЕФОН:8(86544) 5-46-44
+7 (928) 363-81-45
АДРЕС:с. Александровское, ул. Гагарина, 24
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 15:00
сб 7:30 — 13:00
ТЕЛЕФОН:(86557) 2-13-00
+7 (928) 363-81-35
АДРЕС:с. Кочубеевское, ул. Братская, 98 (ТЦ «ЦУМ»)
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 13:00
сб 7:30 — 13:00
вс 8:30 — 13:00
ТЕЛЕФОН:(86550) 500-22
+7 (928) 363-81-42
АДРЕС:г. Железноводск, ул. Ленина, 127
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 17.30
сб 7:30 — 13:00
ТЕЛЕФОН:(87932) 32-8-26
+7 (928) 363-81-30
АДРЕС:с. Арзгир, ул. Кирова, 21 (Рынок)
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 14:00
сб 7:30 — 13:00
ТЕЛЕФОН:(86560) 31-0-41
+7 (928) 363-81-44
АДРЕС:г.Ипатово, ул. Ленинградская, 54
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 13:00
ТЕЛЕФОН:8 (86542) 5-85-15
8 (938) 347-42-16
АДРЕС:ст. Ессентукская, ул. Павлова, 17
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 16:00
сб 7:30 — 14:30
ТЕЛЕФОН:8 (87961) 6-61-00
8 (938) 347-42-18
АДРЕС:ст. Курская, ул. Калинина, д. 188
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 13:00
ТЕЛЕФОН:8(87964) 5-40-10
8(938) 347-43-29
- Пятигорск
- Ставрополь
- Невинномысск
- Нефтекумск
- Буденновск
- Зеленокумск
- Минеральные Воды
- Ессентуки
- Георгиевск
- Благодарный
- Светлоград
- Донское
- Новоалександровск
- Александровское
- Кочубеевское
- Железноводск
- Арзгир
- Ипатово
- Ессентукская
- Курская
Образ жизни и питания после удаления желчного пузыря
Среди факторов, приводящих к желчнокаменной болезни и удалению желчного пузыря, важное место занимают неправильное питание и малоподвижный образ жизни. После удаления оба эти аспекта, конечно, требуют контроля со стороны пациента
Питание
Самое главное правило, которое следует соблюдать — это регулярное питание небольшими порциями каждые 2-4 часа (дробное питание).
Следует придерживаться лечебной диеты (Стол №5), которая исключает тяжелые и вредные продукты: жареное, жирное, соленое, копченое. В исключение попадают также алкогольные напитки, сдобное тесто, жирные сорта мяса и рыбы и другие продукты.
Образ жизни и физическая активность
Заниматься спортом и вести активный образ жизни необходимо для правильной работы пищеварительной системы. Если операция прошла успешно и вы больше не ощущаете боли, тяжести, тошноты и других симптомов, то через 3-6 месяцев можно постепенно увеличивать физические нагрузки.
Можно ли заниматься спортом после удаления желчного пузыря?
Холецистэктомия, как и любая другая операция, требует восстановительного периода, на протяжении которого не следует активно заниматься какими-либо видами спорта. Возвращаться к стандартным спортивным тренировкам можно спустя 6 недель после операции. Однако наименее травмоопасные виды занятий, например ходьба, могут быть рекомендованы лечащим врачом уже в первую неделю послеоперационного периода
Виды спорта, не связанные с поднятием тяжестей и интенсивными нагрузками, обычно сравнительно хорошо переносится людьми, успешно восстановившимися после холецистэктомии. Оптимально — постепенно и осторожно возвращаться к видам спорта, которыми вы занимались до операции
Описание болезни
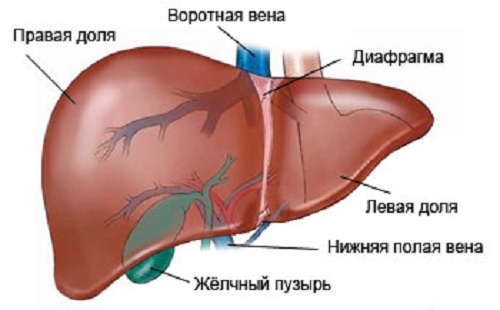
Печень относится к наиболее важным человеческим органам, ее значение сложно переоценить. Именно печень удаляет продукты распада и вредные вещества, накопившиеся в организме.
Она участвует напрямую в синтезе многих соединений и ферментов, а также желчи, без которой процесс обмена веществ и пищеварения просто невозможен. Также в ней обновляются кровяные клетки, производится иммуноглобулин – надежный защитник человеческого иммунитета. Помимо всего, этот орган еще и накапливает энергетические резервы и некоторые витамины. Достаточно сказать, что печень выполняет около 500 функций, поэтому искусственно воспроизвести ее функционирование человечество до сих пор не научилось.
Гастроэнтеролог
Гастроэнтеролог — доктор с обширной областью работы. Он исследует работу желудочно-кишечной системы, поджелудочную железу, также лечит печень при нарушениях работы желудочно-кишечного тракта или при хронических патологиях органа. При регулярных изменениях в работе ЖКТ и болевых ощущениях в правом подреберье человеку нужно в короткие сроки попасть на прием к врачу гастроэнтерологу. Хроническое течение печеночных заболеваний (гепатиты, холецистит и другие) несет большую опасность для здоровья человека. Поэтому при вовремя проведенном лечении вероятность избежать осложнений в разы больше.
Сахарный диабет 2 типа — методы лечения
Схема лечебных мероприятий по борьбе с сахарным диабетом 2 типа включает в себя ряд пунктов.
1. Организация здорового образа жизни, предусматривающая сбалансированное питание и рациональное увеличение физических нагрузок. Рацион больного должен быть составлен таким образом, чтобы на его фоне происходило снижение веса больного и он не способствовал увеличению концентрации сахара крови после приема пищи. Снижению массы тела способствует также физическая активность, которая нормализует обмен углеводов в организме и улучшает чувствительность тканей к инсулину.
2. Медикаментозная терапия, позволяющая снизить уровень сахара в крови.
3. Раннее выявление и коррекция развившихся в ходе патологического процесса осложнений и сопутствующих заболеваний.
4. Регулярный контроль уровня глюкозы
пациентом.
Консервативный способ терапии больных сахарным диабетом 2 типа складывается из ряда этапов. На первом этапе наряду с диетотерапией и увеличением физической активности больным назначают метформин или препараты сульфонилмочевины. Если у пациента при поступлении в медицинское учреждение отмечается состояние выраженной декомпенсации, характеризующееся уровнем глюкозы в крови, взятой натощак, превышающем 13,9 ммоль/л, незамедлительно назначают инъекции инсулина, а после достижения компенсации переводят больного на препараты, снижающие сахар в крови.
Если использование одного сахароснижающего препарата не дает ожидаемых результатов, переходят ко второму этапу лечения, предусматривающему применение комбинации лекарственных средств с различным механизмом снижения сахара. Дозировка препаратов подбирается индивидуально, экспериментальным путем до тех пор, пока уровень глюкозы в крови не будет доведен до нормы. Для лечения используют комбинации препаратов сульфонилмочевины, бигуанидов, глитазонов и др. При необходимости в схему лечения включают и введение базального инсулина.
Третий этап лечения предусмотрен в случае непереносимости сахароснижающих препаратов, неэффективности диетотерапии на протяжении трех месяцев от начала лечения. На этом этапе в схему лечения включают или увеличивают дозировку инсулина. Инсулин также показан больным сахарным диабетом 2 типа при развитии кетоацидоза, хирургических вмешательствах и обострении хронических заболеваний, которые сопровождаются сбоем в углеводном обмене, при беременности и т.п. Схема лечения инсулином и дозы определяются индивидуально, и зависят от степени повышения уровня глюкозы в крови, необходимой быстроты его снижения и образа жизни больного.
Больные сахарным диабетом 2 типа обычно получают амбулаторное лечение. Показаниями для госпитализации могут быть такие осложнения, как гипогликемическая или гиперосмолярная кома, декомпенсация углеводного обмена, предполагающая перевод на инсулинотерапию, стремительное развитие сосудистых осложнений.
Эффективность проводимого лечения оценивают по уровню глюкозы в крови, определение которого производит ежедневно сам больной. Один раз в квартал необходимо проводить лабораторное исследование на определение уровня гликированного гемоглобина.
Терапевт
Весьма логично, впервые посещая клинику с проблемой печени, обратиться сначала к терапевту. Ведь это специалист широкого профиля, он имеет достаточно навыков и знаний, позволяющих заподозрить патологию печени и предварительно определить диагноз. В распоряжении доктора имеются доступные ему лабораторные, а также многие инструментальные методы выполнения диагностических исследований.
К ним относятся:
- лабораторные анализы;
- УЗИ;
- Эзофагоскопия;
- магниторезонансная томография;
- колоноскопия.
Проведя лабораторные исследования и получив их результаты, терапевт способен обнаружить заболевание печени либо иных внутренних органов (панкреатит), дающих схожую симптоматику. Иногда печеночные заболевания чисто случайно обнаруживаются именно в результате подобных обследований. Такая ситуация вполне объяснима, поскольку начальные стадии любой проблемы печени не вызывают каких-либо специфических жалоб, ведь этот орган из-за особенностей своего строения и отсутствия нервных окончаний сам по себе не болит.
Кроме того, что лечащий терапевт выполнит оценку функциональности печени, он способен также выявить некоторые сопутствующие заболевания, затронувшие соседние органы (панкреатит), которыми насыщен живот. Ими являются желчный пузырь, а также поджелудочная железа. Статистика упрямо свидетельствует – при гепатитах в четырех из пяти случаев наблюдается сочетанная патология и панкреатит частый «сосед» печеночных проблем.
Благодаря правильной интерпретации результатов исследований терапевт способен определить последующую тактику и начать лечение печени. Когда патология не грозит человеку серьезными осложнениями, не затронула иные системы и близлежащие органы, не нуждается в стационарном лечении и дополнительном обследовании, доктор самостоятельно обеспечивает правильную терапию. Если же проблема угрожает жизни пациента, он направит его к специализирующимся в узком профиле специалистам.