Экстрасистолы
Содержание:
- Суть патологии
- Причины возникновения проблемы
- Механизм развития патологии
- Что же такое экстрасистолия и парасистолия?
- Методы лекарственной и медикаментозной терапии
- Классификация
- Диагностика и виды экстрасистолии
- Экстрасистолия — лечение
- Характерные симптомы
- Диагностика и лечение экстрасистол
- Как выглядит экстрасистолия на ЭКГ?
- Причины возникновения
- Причины возникновения тахикардии:
- Лечение экстрасистолии
- Лекарственная терапия
- Диагностика
Суть патологии
Сердце человека состоит из двух функциональных половин: верхней – это предсердия, и нижней – это желудочки.
В норме автоматическое возникновение импульсов, которые вызывают сокращение сердечной мышцы, происходит в самой верхней точке сердца – синусовом узле. Эти импульсы настолько сильные и частые, что поочередно проходят через все отделы сверху вниз, подавляя любые другие нервные возбуждения. Происходит синхронное сокращение (расслабление) предсердий, а затем желудочков. Пока первые напряжены, вторые расслаблены и наоборот.
При наджелудочковой экстрасистолии сердечная деятельность построена таким образом, что возбуждающие импульсы возникают не только лишь в синусовом узле: их генераторами становятся дополнительные (аномальные) очаги, расположенные в верхней половине сердца.
Возникновение внеочередного импульса заставляет сердце выполнить дополнительное сокращение, не дает сердечной мышце отдохнуть и наполниться кровью в тот момент, когда она должна быть расслабленна.
Если наджелудочковая экстрасистолия возникает часто (более 5–6 раз в минуту), то она:
- перераспределяет кровоток;
- нарушает кровообращение во всем организме, провоцирует ;
- перенапрягает и истощает миокард.
Только экстрасистолы, возникающие в синусовом узле до 5–6 раз в минуту – это вариант нормы. Если их частота такая же, но источником является дополнительный очаг в наджелудочковой зоне сердца – это патология. И хотя более 95% больных с одиночными желудочковыми экстрасистолами не имеют никаких симптомов, вероятность дальнейшего ухудшения течения крайне велика (60–70%).
Причины возникновения проблемы
Факторы развития экстрасистолии многообразны, всегда они имеют болезнетворную природу. Потому необходима своевременная диагностика.
Среди возможных патологий:
- Чрезмерная физическая активность. Регулируемый момент, зависящий от самого пациента. Обычно речь идет об избыточной нагрузке, которая не соответствует потребностям и возможностям организма самого человека. В отсутствии тренированности возникает тахикардия, затем она сменяется интенсивной генерацией патологических сигналов. Это своего рода адаптивный механизм. Но он не приводит к нормализации, все заканчивается как минимум существенным перебоями в работе. Как вариант — кардиогенным шоком и остановкой.
- Недостаток механической нагрузки. В таком случае речь о следствии гиподинамии, сердце нетренированное, деятельность его становится слабее. Потому рекомендуется, как минимум 2-3 часа в сутки гулять на свежем воздухе, не допуская превышения порога активности (он рассчитывается исходя из индивидуальных особенностей организма конкретного человека).
- Стрессы. Как сиюминутные нервные потрясения, так и длительного характера. Оба случая сопровождаются выбросом большого количества кортизола, адреналина и иных веществ. Гормонов коры надпочечников и гипофиза. Возможна интенсивная клиническая картина с обмороком, проблемами с ритмом и иными. Лечение обычно не требуется. Все приходит в норму по окончании психотравмирующей ситуации.
- Гормональные факторы. Такие, как гипертиреоз, избыточная выработка соединений щитовидной железы. Другой клинический вариант — синтез веществ коры надпочечников. Типы заболеваний — токсикоз, синдром Иценко-Кушинга и иные. Сопровождаются выраженной клинической картиной. Суть процесса становится очевидна даже при беглом взгляде эндокринолога на пациента. Верификация проводится лабораторными и инструментальными методами.
- Сахарный диабет. Стоит особняком в категории гормональных причин. Представляет собой нарушение синтеза или же чувствительности тканей к инсулину. Процесс обоих типов сопровождается массой симптомов, весь организм под ударом.
- Нарушения со стороны нервной системы. Изменяется характер торможения сигнала, отсюда интенсивная стимуляция кардиальных структур. Лечение сложное, проводится под контролем профильного специалиста (невролог). Клиническая картина минимальна. Дает знать о себе вегето-сосудистой дистонией. Это не самостоятельный диагноз и не единица, а комплекс проявлений, входящий в структуру того или иного состояния.
- Отравление организма вредными веществами. Спровоцировать экстрасистолию, причем опасную может этиловый спирт (составная часть алкогольной продукции), никотин, соли тяжелых металлов, ядовитые элементы.
- Повышение температуры тела на фоне раковых или инфекционных процессов. Необходимо купирование первопричины. Тогда и сердечная деятельность придет в норму.
- Метаболические проблемы. Обычно недостаток калия, магния, частично кальция. Восстановление проводится в короткие сроки и больших сложностей не представляет.
- Передозировка антигипертензивных препаратов, гликозидов и средств для лечения кардиальных патологий.
- Проблемы с сердцем. Различного происхождения. Кардиомиопатии, перенесенные в недавнем прошлом инфаркты, воспаления структур, недостаточность, ИБС, приобретенные и врожденные пороки развития.
Все это факторы риска. Как правило, обуславливают они групповые экстрасистолы, которые несут опасность существованию пациента. Контроль состояния проводится кардиологом, в рамках профилактики, скрининговой программы.
Механизм развития патологии
Для начала нужно обратиться к основам физиологии и анатомии. Сердце — это мышечный орган. Его клетки, так называемые кардиомиоциты, способны к спонтанному возбуждению.
Потому кардиальные структуры расположены к полноценной работе вне сторонней стимуляции. Частично скорость сокращений регулируется головным мозгом и в меньшей мере гормональными веществами.
Генерация электрического импульса проходит в особом скоплении цитологических единиц: синусовом узле. Это нормальное естественное явление.
При наличии поражений самого сердца или иных систем, возможно формирование сигнала в других, нетипичных местах.
Наиболее частая локализация экстрасистол — предсердия (как раз описанное расположение). В отличие от иных разновидностей проблемы, подобная не столь летальна, хотя степень опасности должна определяться характером процесса.
Частые наджелудочковые экстрасистолы развиваются в ответ на стимуляцию кардиальных структур извне или в результате пороков, врожденных и приобретенных. Чем больше длительность патологического процесса, тем выше вероятность летальных осложнений.
Что же такое экстрасистолия и парасистолия?
Экстрасистолой называют внеочередное или преждевременное по отношению к основному ритму сокращение сердца или его отделов. Это происходит в результате образования дополнительного импульса возбуждения. Экстрасистола следует за нормальным сокращением сердца на определенном фиксированном расстоянии, которое даже названо интервалом сцепления. В отличие от экстрасистол парасистолы не имеют строго фиксированного интервала сцепления с предшествующим синусовым комплексом (рис.1).
Рис. 1 Парасистолия
Это объясняется тем, что парасистолический очаг имеет собственный ритм, независимый от основного.
По ощущениям экстрасистолы и парасистолы никак не отличаются. Более того, различить эти два вида нарушения сердечного ритма можно только с помощью метода электрокардиографии. Большинство исследователей считают, что экстрасистолия и парасистолия — разновидности одного и того же нарушения ритма, и мы считаем точно также. Поэтому разграничение экстрасистол и парасистол имеет лишь академический интерес, а их проявление и лечение одинаковы. Нередко просто используют общий термин — «преждевременные сокращения». И, поскольку, термин экстрасистолия используется врачами значительно чаще, чем парасистолия, именно его мы и будем употреблять.
Экстрасистолия и парасистолия — разновидности одного и того же нарушения ритма.
Если предположить, что в сердце по каким-либо причинам (о них мы расскажем чуть позже) появился новый очаг возбуждения, который образует свои собственные импульсы, то, как раз и может возникнуть преждевременное сокращение сердца или его отделов, то есть экстрасистола. Этот дополнительный (внеочередной) импульс может возникать в разных отделах сердца, в зависимости от расположения очага возбуждения и, соответственно, экстрасистолы будут отличаться друг от друга. Они также отличаются по частоте, плотности, периодичности и причине возникновения.
Методы лекарственной и медикаментозной терапии
Измененный желудочковый ритм и сбои в частоте сердечных сокращений требуют обязательного медицинского вмешательства в процесс работы сердца. Благодаря современным и максимально точным методам диагностики в сочетании с получением полной информации о состоянии здоровья больного позволяют получить данные, на основании которых производится составление схемы лечебного воздействия.
При вентрикулярном сокращении и общем сбое ритма работы сердечной мышцы может наблюдаться доброкачественное течение заболевания, которое характеризуется высокой степенью вероятности самостоятельного купирования патологического процесса. В этом случае не требуется осуществление специальных мер, приема лекарственных препаратов для стабилизации состояния больного. Для более быстрого улучшения его самочувствия врачом-кардиологом может быть произведено корректирование образа жизни пациента с указанием рекомендаций по его улучшению и предупреждению вероятных осложнений после текущего процесса.
Классификация
Существует несколько классификаций экстрасистолий, которые были сформулированы в 70-80-х годах прошлого столетия на основе различных критериев. Например, есть объединенная классификация по происхождению и количеству экстрасистол:
- монотопные — экстрасистолы происходят из одного участка в сердце;
- политопные — таких участков сразу несколько;
- правожелудочковые — источник локализуется в правом желудочке;
- левожелудочковые — источник локализуется в левом желудочке;
- идиопатическая — причину выяснить не удается.
Также существует классификация по отношению к желудочковым сокращениям (таблица 1).
| Вид | Частота возникновения экстрасистолы |
|---|---|
| Бигеминия | После каждого сокращения |
| Тригеминия | Через каждые 2 сокращения |
| Квадригеминия | Через каждые 3 сокращения |
| Куплет | 2 экстрасистолы подряд |
| Неустойчивая желудочковая тахикардия | 3 и более экстрасистолы подряд |
Экстрасистолия классифицируется и по месту появления дополнительных сердечных сокращений:
- предсердная (суправентрикулярная);
- предсердно-желудочковая (атриовентрикулярная);
- желудочковая.
В клинической практике также используется характеристика, предложенная Б. Лауном, М. Вульфом и дополненная М. Райаном (см. таблицу ниже). В зависимости от частоты и места возникновения внеочередных сердечных сокращений экстрасистолии разбиваются на классы.
| Класс | Особенности экстрасистолии |
|---|---|
| 1 | Редкая, монотопная* (не более 30 в час) |
| 2 | Частая, монотопная |
| 3 | Политопные |
| 4А | Парные мономорфные*** |
| 4Б | Парные полиморфные**** |
| 5 | Желудочковая тахикардия (3 и более экстрасистолы подряд) |
*Экстрасистолы происходят из одного участка сердца
** Экстрасистолы происходят из разных участков сердца
***Возникают в одном участке, на ЭКГ выглядят одинаково
****Возникают в разных участках, существенно различаются на ЭКГ
Диагностика и виды экстрасистолии
• ЭКГ в 12 отведениях — позволяет выявить морфологию и возможную локализацию очага экстрасистолии.
• Суточное холтеровское мониторирование (ХМ -непрерывная запись ЭКГ) — наиболее достоверный метод диагностики преходящих нарушений ритма сердца за сутки наблюдения.
• ЭхоКГ (УЗИ сердца) – выявляет патологию миокарда, определяет состояние клапанного аппарата сердца.
При анализе ЭКГ возможно говорить о единичных и групповых экстрасистолах. Группу из 5 экстрасистол возможно расценивать как эктопическую тахикардию.
По локализации эктопического очага выделяют:
- предсердные,
- атриовентрикулярные,
- желудочковые экстрасистолы.
Экстрасистолия — лечение
Необходимо устранение провоцирующих факторов и лечение основного заболевания. Единичные экстрасистолы без клинических проявлений не лечат.
Нейрогенные экстрасистолы лечат налаживанием режима труда и отдыха, дают диетические рекомендации, полезны регулярные занятия спортом, применяется психотерапия, транквилизаторы или седативные средства (например, настойка валерианы). Самостоятельный прием препаратов, самолечение различными методами является крайне не желательным и не безопасным, так как может быть жизнеугрожающим, если не определен характер, механизмы и причины экстрасистол.
Выбор способа лечения экстрасистолии осуществляется специалистом с учетом клинической картины заболевания, данных инструментально-диагностических исследований и действующих Российских и Европейских рекомендаций.
С помощью приема антиаритмических препаратов можно устранить экстрасистолы, но после отмены препаратов экстрасистолия возобновляется. Кроме того, самое главное: у лиц с органическим поражением сердца на фоне эффективного лечения экстрасистолии антиаритмическими препаратами выявлено увеличение смертности более, чем в 3 раза! Только при лечении бета-блокаторами или амиодароном не было отмечено повышения риска смертности. Однако, у ряда больных наблюдались осложнения, включая опасные для жизни. Эффективность и безопасность применения препаратов калия и магния или т.н. «метаболических» препаратов окончательно не установлены.
Достаточно радикальным и эффективным методом лечения экстрасистолии является катетерная абляция («прижигание») очага экстрасистолии. Операция, в среднем, выполняется в течение 45-55 минут, и через сутки пациент может быть выписан из стационара.
- Если при суточном холтеровском мониторировании количество экстрасистол превышает 1000 в сутки, у пациента имеются жалобы или присутствует заболевание сердца.
- Если экстрасистолы возникают на фоне лечения сердечными гликозидами.
- Если, несмотря на начатую терапию, эффект лечения не достигнут.
- Для подбора антиаритмических препаратов (производится после обследования индивидуально). После назначения препарата проводится контроль лечения при помощи холтеровского мониторирования, которое рекомендуется проводить при подборе терапии один раз в месяц.
Характерные симптомы
Наджелудочковый тип экстрасистолии, в отличие от прочих разновидностей сама по себе менее опасна, потому как дает больше времени на выявление. С другой же стороны, с момента появления первых признаков до летальных осложнений проходят годы. Отсюда возможность своевременной реакции на проблему.
На начальных стадиях экстрасистолия вообще никак себя не проявляет. На поздних такое случается тоже. В общем и целом клиническая картина представлена следующими моментами:
- Ощущение биения собственного сердца. При нормальном положении вещей такого быть не должно.
- Перебои в работе. Орган пропускает удары, спонтанно замедляется или ускоряется. Такого быть не должно. Дисфункция требует коррекции в сиюминутном порядке. Нужен вызов неотложной помощи.
- Головокружение или же вертиго. Проявляется как ответ на недостаточное питание тканей мозга, в частности мозжечка.
- Цефалгия. Возникает спонтанно, без видимых причин. Сопровождает экстрасистолию не всегда.
- Одышка. В легких формах на фоне физической активности. Чем она больше, тем выше вероятность проблем с легкими.
- Ощущения в груди непонятного, необъяснимого характера. Пациенты описывают их как тяжесть, переворачивание сердца, трепыхание и т.д. Это указание на выраженность процесса. Единичные патологические сокращения не ощущаются вообще. Значит, речь идет об опасной форме, требуется срочная помощь. Возможна остановка сердца и летальный исход без перспектив реанимации.
- Слабость, сонливость, проблемы с работоспособностью. Человек становится вялым, не может выполнять ежедневные обязанности быту.
- Когнитивные нарушения. В качестве таковых выступает снижение памяти, концентрации внимания. За подобным пациентом нужно тщательно наблюдать родственникам, возможны опасные действия.
- Паническая атака. Только в некоторых случаях у больных определенного склада. Сопровождается страхом, вегетативными проявлениями.
Диагностика и лечение экстрасистол
Обнаружить экстрасистолы можно на электрокардиограмме, а также при суточном Холтеровском мониторировании. Редкие экстрасистолы не требуют лечения, если после обследования пациента не выявлено заболеваний сердца. Если при обследовании выясняется, что экстрасистолы связаны с каким-либо другим заболеванием (заболевания желудочно-кишечного тракта, эндокринные заболевания, воспалительные заболевания сердечной мышцы), проводится лечение основного заболевания.
Врач должен объяснить, чего следует избегать больному и какие немедикаментозные методы могут облегчить состояние и избавить от экстрасистол
Очень важно, что экстрасистолия, вызванная нарушениями нервной системы, психоэмоциональными перегрузками лечится назначением успокоительных сборов или седативными препаратами. В наш век стресса правильно подобранный успокоительный препарат часто полностью избавляет пациента от экстрасистол
Назначение антиаритмических препаратов происходит с обязательным учетом видов экстрасистол и частоты сердечных сокращений. Подбор антиаритмических препаратов производится строго индивидуально и только врачом. Помните! Все антиаритмические лекарства обладают проаритмическим эффектом, то есть сами могут вызывать или усиливать аритмию.
Наши врачи подбирают препараты на основании последних Российских и международных рекомендаций. Более того у них есть возможность осуществлять подбор препарата под контролем ЭКГ и при этом пациенту не надо постоянно находиться в кардиоцентре. Для этого мы используем систему дистанционного анализа ЭКГ. Кроме того, контроль лечения осуществляется с помощью Холтеровского мониторирования в среднем один раз в месяц.
Если эффект препарата хороший, экстрасистолы исчезают или значительно урежаются. Как правило, препараты нужно принимать постоянно. В ряде случаев возможна отмена лекарства. Но при этом длительно постепенно снижают дозу лекарства, так как резкая отмена лечения приводит к повторному возникновению экстрасистол.
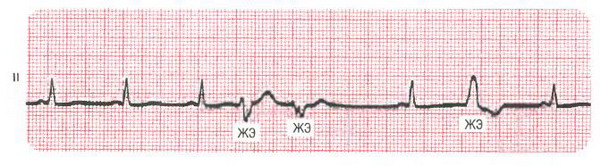
Как выглядит экстрасистолия на ЭКГ?
При появлении у больного жалоб, связанных с работой сердца, его необходимо направить на ЭКГ. Электрокардиограмма поможет выявить все виды экстрасистол. На пленке отразятся преждевременные внеочередные сокращения миокарда при чередовании нормальных, правильных сокращений. Если таких внеочередных сокращений несколько, это будет говорить о двойных или даже групповых экстрасистолах. А если экстрасистолы ранние, они могут наслаиваться на вершину зубца предыдущего комплекса, возможны его деформация и расширение.
Самая распространенная – желудочковая экстрасистолия на ЭКГ
Холтеровское мониторирование
Экстрасистолия не всегда может быть выявлена на ЭКГ. Это связано с тем, что данное исследование проводится достаточно быстро (около 5 минут), и единичные экстрасистолы могут просто не попасть на пленку. В этом случае применяют другие виды диагностики. Одной из методик является холтеровское мониторирование. Оно проводится в течение суток, в привычной двигательной активности пациента, после чего врач определяет, произошли ли за это время какие-либо нарушения сердечного ритма и насколько они опасны для жизни больного.
Причины возникновения
Наджелудочковая экстрасистолия может возникнуть по причине как , так и других факторов.
| Группа причин | Перечень причинных факторов |
|---|---|
| Заболевания сердца | Хроническая ишемическая болезнь и инфаркт миокарда |
| Любые кардиомиопатии – заболевания сердечной мышцы (миокарда) | |
| Врожденные и приобретенные сердечные пороки | |
| Миокардит (воспалительное поражение сердечной мышцы) | |
| Сердечная недостаточность | |
| Медикаментозные воздействия | Передозировка, бесконтрольный прием препаратов: дигоксина, антиаритмических средств, мочегонных средств |
| Нарушения обмена электролитов | Снижение или повышение концентрации калия, кальция и натрия в крови |
| Интоксикация и отравление организма | Алкоголь, химикаты, вредности на производстве, курение, инфекционные болезни, заболевания, сопровождающиеся кислородным голоданием тканей: хроническая анемия, патология бронхо-легочной системы. |
| Патология нервной системы | Нейроциркуляторная дистония и другие виды вегетативных нарушений |
| Эндокринные болезни | Снижение или повышение гормональной активности надпочечников и щитовидной железы, |
| Сахарный диабет | |
| Становление, дисбаланс, угасание функции яичников (начало менструаций, менопауза) | |
| Особенности образа жизни | Излишняя нервозность, переживания, отрицательные эмоции |
| Частые стрессовые ситуации | |
| Избыток физических нагрузок и низкая физическая активность | |
| Идиопатическая | Причину болезни установить невозможно, так как проблема возникает сама по себе |
Экстрасистолы наджелудочкового типа могут быть отдельным патологическим состоянием, но крайне редко (не чаще 5–10%). Это значит, что если они есть, обязательно нужно искать первичную причину – заболевание, проявляющееся сердечными экстрасистолами. В 50% – это патология сердца.
Причины возникновения тахикардии:
Заболевания сердца
- сердечная недостаточность;
- , инфаркт миокарда;
- аортальная недостаточность;
- аномалии проводящих путей сердца;
- нарушения ритма сердца;
- артериальная гипертензия.
Другие (внесердечные) причины тахикардии
- дыхательная недостаточность, эмфизема легких;
- ожирение;
- переедание;
- злоупотребление алкоголем;
- избыточное потребление крепкого кофе, чая;
- употребление наркотических и психотропных средств;
- ;
- повышение функции щитовидной железы;
- феохромоцитома;
- вегетососудистая дистония;
- панические атаки.
Сопутствующие симптомы
- тошнотой;
- холодным потом;
- головокружением;
- одышкой;
- болевыми ощущениями в груди, чувством сдавливания;
- слабостью;
- потерей сознания;
- частой зевотой;
- беспокойством и т.д.
Тахикардия при заболеваниях сердца описана в разделах, посвященных сердечной недостаточности, инфаркту миокарда, аортальной недостаточности, нарушения ритма и проводимости сердца, артериальной гипертензии.
Другие причины тахикардии коротко приводятся ниже.
Тахикардия и сахарный диабет
Тахикардия является одним из проявлений декомпенсации сахарного диабета. Нарушения нервной регуляции сердца нередко приводит к учащению сердцебиения, которое трудно поддается лечению.
Тахикардия при заболеваниях желудка
В некоторых случаях тахикардия после еды обусловлена так называемым гастрокардиальным синдромом. Он характеризуется тем, что острая или жирная пища приводит к обострению патологий желудка, проявляясь болью в брюшной полости, сочетающейся с увеличением частоты сердечных сокращений.
Но само по себе учащение сердечного ритма после приема пищи – это не заболевание сердца, а симптом, который должен насторожить пациента и заставить его обратиться за консультацией к врачу-кардиологу и .
Тахикардия, потливость и слабость – триада характерная для т.н. демпинг-синдрома, состояния, которое возникает после операции резекции желудка. В этом случае пища из уменьшенного желудка быстро попадает в тонкий кишечник и вызывает вышеперечисленные ощущения.
Тахикардия после еды
У людей с избыточным весом жировые отложения возникают не только в подкожном слое, но и на оболочках внутренних органов, со временем все больше ограничивая их естественную подвижность. В таких ситуациях после обильной трапезы заполненный желудок оказывает давление на диафрагму, что провоцирует учащение дыхания и, как следствие, увеличение частоты сердечных сокращений.
Нельзя забывать и о том, что процессы переваривания и усвоения съеденной пищи являются серьезной нагрузкой для организма, которая требует повышенных энергозатрат. Для этого сердце вынуждено увеличивать частоту сокращений, чтобы обеспечить достаточный приток крови к желудку, кишечнику и пищеварительным железам. А при наличии лишнего веса эта задача осложняется большими объемом жировой ткани.
Тахикардия при патологии нервной системы
Увеличение частоты сердечных сокращений также характерно для лиц, имеющих нарушения психоэмоциональной сферы, которое может служить одним из проявлений невротического состояния. В этой ситуации пациенту нужно всего лишь успокоиться – и тогда сердечный ритм быстро придет в норму.
Тахикардия при заболеваниях щитовидной железы
Повышение активности щитовидной железы (тиреотоксикоз) приводит к устойчивой тахикардии. При этом происходит при воспалительных заболеваниях этого эндокринного органа, а также появлении гормонально активных образований (узлов).
Лечение экстрасистолии
Если развитие экстрасистолии вызвано заболеваниями эндокринной, нервной или пищеварительной систем, то начинать лечение следует с терапии исходных заболеваний. Врач назначает необходимые медикаменты или же отменяет ряд лекарственных средств, применение которых непосредственно спровоцировало заболевание.
Существует и метод лечения желудочковой экстрасистолии — радиочастотная аблация очага эктопической активности, во время которой радиочастотными импульсами разрушают участок ткани, отвечающей за неправильный ритм.
Лечение экстрасистолии посредством антиаритмических препаратов не улучшает прогноз.
Бессимптомные или малосимптомные экстрасистолы не нуждаются в проведении специального лечения. Таким больным показано диспансерное наблюдение с проведением эхокардиографии примерно дважды в год. Это обследование нужно для того, чтобы определить возможные структурные изменения и ухудшение функционального состояния левого желудочка.
Иногда замирание сердца возникает при гипертиреозе — повышенной функции щитовидной железы. Или же небольшие сбои в сердечном ритме могут быть причиной остеохондроза шейного отдела позвоночника, признаком невроза. В таком случае достаточно устранить главную проблему недуга.
Какая существует профилактика экстрасистолии?
Врачи рекомендуют диету на основе солей калия и магния, отказ от курения, злоупотребления алкоголем и крепким кофе, сохранение физической активности в умеренном режиме, правильный режим сна и чередование труда с обязательным отдыхом, нормализация массы тела, обогащение организма микроэлементами и витаминами, регулирование содержания сахара в крови, частые прогулки на свежем воздухе, избегание резких поворотов головы и корпуса.
Какие известны осложнения экстрасистолии?
Групповые экстрасистолии способны переходить в трепетание предсердий, пароксизмальную тахикардию, мерцательную аритмию (при выраженных структурных изменениях миокарда). Часто повторяющиеся экстрасистолии вызывают хроническую недостаточность коронарного, почечного и мозгового кровообращения. Самым грозным последствием экстрасистолии является внезапная смерть.
Ставить вообще какие-либо прогнозы относительно развития экстрасистолии возможно в зависимости от степени нарушения функциональной способности желудочков или предсердий.
Существует ли какое-то оказание себе самостоятельной помощи при приступах экстрасистолии?
Следует успокоиться, расположиться в удобной позе, при головокружении или резкой слабости — прилечь. Обеспечить себе доступ к кислороду — открыть окно или расстегнуть одежду, которая затрудняет дыхание. Можно принять успокоительное, которые рекомендовал врач. Если приступ сопровождается резкой слабостью, удушьем, болью в сердце, то необходимо срочно вызвать скорую помощь. Не занимайтесь самолечением — все лекарственные препараты обязательно назначает врач.
Лекарственная терапия
При наличии симптомов, которые вызывает желудочковый вариант экстрасистол, лечащим врачом-кардиологом составляется схема лекарственного воздействия с учетом индивидуальных особенностей организма больного для исключения ухудшения его самочувствия
Также принимается во внимание наличие склонности больного к проявлению аллергических реакций
Лечение с помощью медикаментов в первую очередь направлено на снижение интенсивности проявлений. Также следует максимально полно снижать нервные переживания больного: панические атаки и его страх усугубляют состояние.
Сегодня существует большой выбор медицинских препаратов широкого спектра действия, предназначенных для нормализации ритма сердечных сокращений. Следует выбирать такие, которые обладают антиаритмическими свойствами. Антагонисты кальция и диуретические средства помогают усилить действие таких сердечных препаратов. При отсутствии же выраженного улучшения общего состояния больного может быть рекомендовано хирургическое вмешательство. Наиболее часто оно показано при монотопной экстрасистолии. Поддерживающая терапия, качественное питание и нормализация распорядка дня больного помогут скорее вернуть ему нормальное состояние, улучшить самочувствие и восстановить сердечный ритм.
Диагностика
Ведущая роль в дифференциальной диагностике вида тахикардии, определении ритмичности и частоты сердечных сокращений принадлежит электрокардиографии (ЭКГ). При возникновении пароксизмов аритмии, высокоинформативно проведение суточного мониторирования ЭКГ по Холтеру. Этот метод позволяет выявлять и анализировать любое нарушение ритма сердца в течение суток, а также определить ишемические изменения ЭКГ при обычной физической активности пациента.
Рутинным методом исследования для исключения патологии сердца при любых нарушениях ритма является эхокардиография, которая дает информацию о размере камер сердца, толщине стенок миокарда, нарушениях локальной сократимости и патологии клапанного аппарата. В редких случаях для выявления врожденной патологии проводят магнитно-резонансную томографию сердца.
К инвазивным методам обследования больных с тахикардиями относят проведение электрофизиологического исследования. Метод применяется при наличии соответствующих показаний перед оперативным лечением аритмии лишь ограниченному кругу больных. С помощью электрофизиологического исследования врач получает информацию о характере распространения электрического импульса по миокарду, определяет механизмы тахикардии или нарушений проводимости.
Для выявления причины тахикардии иногда назначают дополнительные методы исследования: общий анализ крови, анализ крови на гормоны щитовидной железы, электроэнцефалографию и т. д.
Читайте подробнее про: диагностику тахикардии сердца.