Боль в пояснице: причины, виды и способы лечения
Содержание:
Содержание статьи:
Самые важные сигналы, которые нельзя игнорировать:
- боль и напряжение в пояснице, особенно когда болезненность идет дальше – в пах, ноги, ягодицы;
- ощущение мурашек в ногах, онемение, чувство, что ноги будто «ватные»;
- судороги в ногах;
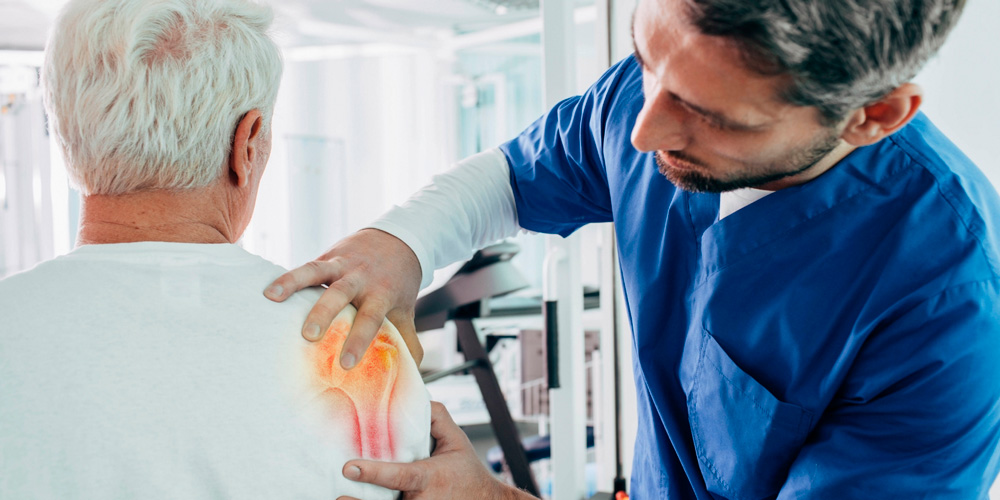
- боли в коленях и тазобедренных суставах;
- тревожность, «сосание под ложечкой»;
- у женщин – болезненные менструации, нарушение цикла, проблемы с зачатием;
- у мужчин – эректильная дисфункция, проблемы с потенцией;
- боли в области копчика, малого таза, особенно когда они усиливаются, если вы меняете положение тела и паритесь в бане;
- проблемы с ЖКТ, которые не получается вылечить у гастроэнтеролога;
- усиление боли при долгом положении сидя, что часто бывает у водителей и офисных работников;
- невозможность долго стоять из-за болей в спине.
Выяснить причины боли в пояснице вы можете на приёме у нашего специалиста. Адрес нашей клиники: Санкт-Петербург, ул. Большая Разночинная, 27 м. Чкаловская
Причины болей в пояснице
Рассмотрим основные причины болей в пояснице с учетом их локализации.
Боль выше поясницы, но ниже лопаток
Основные причины, по которым болит в этой области:
- заболевания позвоночника (первичные боли);
- травма – от падения, неправильно выполненного упражнения, удара;
- перенапряжение мышц, спазм;
- сердечно-сосудистые заболевания;
- опухоли, в том числе злокачественные;
- заболевания ЖКТ.
Боль ниже поясницы
Болезненность низа спины возникает из-за заболеваний позвоночника или внутренних органов. Во втором случае боли называются «отраженные». Чаще всего боль возникает после долгой ходьбы, продолжительного сидения, ушибов и травм, перенесенных инфекционных заболеваний, поднятия тяжестей.
Зачастую боль ниже поясницы связана с нездоровой и неправильной нагрузкой на позвоночник. Реже это могут быть заболевания ЖКТ и мочеполовой системы – холецистит, цистит, пиелонефрит, гастрит, запор.
Признаки отраженной боли:
- редкое или частое и болезненное мочеиспускание;
- вздутие живота;
- боль внизу живота;
- повышение температуры тела;
- тошнота, рвота;
- диарея или запор.
У женщин причинами болей ниже поясницы могут быть: беременность и ее осложнения, климакс, менструация.
Если нет других симптомов, кроме боли, то говорят о том, что это связано с проблемами с опорно-двигательным аппаратом. Если боль локализуется в области таза, то это может быть следствием перенесенного заболевания тазобедренного сустава.
Боль в пояснице слева
Характер боли ноющий, она не проходит в покое, возникает при ходьбе, физической нагрузке, беге, после длительного сидения.
Если после отдыха боль не проходит, то ее причинами могут быть:
- сколиоз;
- остеохондроз;
- инфекции позвоночника;
- нарушение кровообращения.
Если боль возникает при ходьбе и проходит после отдыха, это может быть радикулит, сахарный диабет, смещение позвоночника, защемление нервного корешка.
Ноющая боль выше поясницы слева возникает при малоподвижном образе жизни и может говорить о наличии остеохондроза, о недавнем переохлаждении или неправильной осанке.
Острая, опоясывающая боль в боку, которая отдает в левую лопатку, может быть одним из симптомов инфаркта миокарда. В эту же область отдает язва желудка, боль при этом внезапная, резкая, режущая.
Боль в пояснице справа
- Схваткообразная боль характерна для заболеваний органов мочеполовой системы.
- Нарастающая болезненность говорит о воспалительном процессе, включая абсцесс.
- Кинжальная боль – это неотложные состояния, то есть внутреннее кровотечение, язва, разрыв какого-либо органа, тромбоэмболия.
- Прострелы характерны для заболеваний позвоночника, когда в процесс вовлечены спинномозговые корешки.
- Постоянная тупая и монотонная боль характерна для заболеваний паренхиматозных органов, например печени.
- Тянущая боль возникает при повреждениях опорно-двигательного аппарата, включая травмы.
Боль в пояснице при кашле
Самые главные причины болей при кашле:
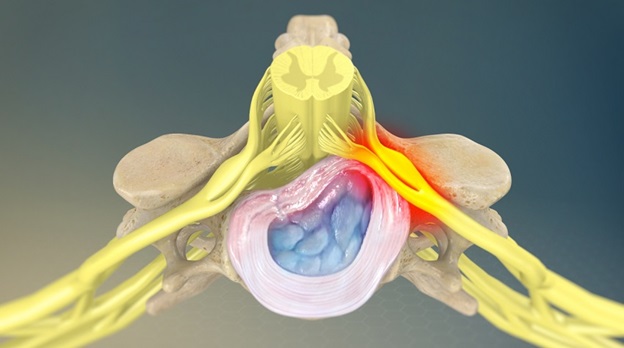
- Грыжа – сопровождается потерей чувствительности конечностей. Боль появляется также при наклонах вперед.
- Стеноз. При этом трудно ходить, есть слабость в ногах. Обследование показывает снижение толщины дисков.
- Фасеточная артропатия. Поясница болит при кашле, но боль проходит, если согнуться в сторону травматического повреждения. С пораженной стороны перенапрягаются мышцы.
- Травмирование фиброзного кольца. Боль усиливается при наклонах, движениях, долгом сидении.
- Остеохондроз. При нем снижается функция позвоночника.
- Заболевания почек.
- Невралгии – опоясывающая боль.
Локализации
При подагре чаще всего развивается подагрический артрит суставов нижних конечностей. Могут быть и другие локализации, в том числе, поражение суставов верхних конечностей. Для подагры также характерно асимметричные суставные поражения.
Подагрический артрит нижних конечностей
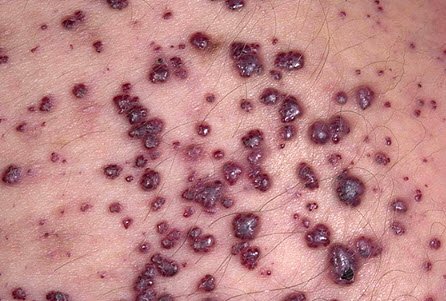
При первичной подагрической атаке в патологический процесс в половине случаев вовлекается 1-ый плюснефаланговый сустав стопы. И даже если этот сустав не поражается самым первым, в дальнейшем в нем все равно развивается подагрический артрит. Околосуставные ткани отекают, кожа краснеет. В дальнейшем на тыльной поверхности стопы появляются мелкие и крупные тофусы.
Подагрический артрит голеностопного сустава встречается реже, в большинстве случаев это происходит при повторных атаках. Голеностоп воспаляется, отекает и краснеет, воспаление переходит на пятку. Возникает сильная боль и невозможность наступить на стопу.
Колено поражается часто, поражения асимметричные, часто сочетаются с поражение м 1-го плюснефалангового и локтевого суставов. Сильные боли, отек и покраснение сочетаются вначале с нарушением функции конечности из-за болей, но при длительном течении подагры происходит суставная деформация и анкилоз (неподвижность).
Тазобедренный подагрический артрит встречается редко, покраснение и отек не так заметны под мощным слоем мышц и связок. Но боли могут быть сильные.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Подагрический артрит верхних конечностей
Мелкие суставные сочленения кисти и пальцев воспаляются часто, при этом пальцы делаются похожими на сосиски. Боли, воспаление и отек очень сильные. На тыле кисти появляются крупные тофузы.
Не менее часто поражается локоть. Поражения асимметричные и часто сочетаются с вовлечением мелких суставчиков кисти и стопы. На разгибательной поверхности плеча и предплечья появляются мелкие и крупные тофусы.
Плечевой подагрический артрит развивается гораздо реже, но протекает болезненно. Отек и покраснение не выражены, на сгибательной поверхности плеча появляются тофусы.
 Поражения при подагрическом артрите верхних конечностей обычно асимметричные
Поражения при подагрическом артрите верхних конечностей обычно асимметричные
Тофусное поражение позвоночника
В середине 50-х годов прошлого века было впервые выявлено поражение позвоночника при подагре. При этом происходит разрастание тофусов в мягких тканях и суставах позвоночника с разрушением их структур.
Чаще всего поражается поясничный отдел, затем – шейный. В спине появляются боли, которые часто принимаются за симптомы остеохондроза. При разрушении позвонков и сдавливании спинномозговых нервов и спинного мозга появляются неврологические симптомы. При поражении шейного отдела – это парезы и параличи верхних конечностей, корешковые боли.
При поражении пояснично-крестцового отдела может осложняться сдавливанием конечного отдела спинного мозга – конского хвоста. При этом нарушается функция органов малого таза – происходит непроизвольное мочеиспускание, дефекация, нарушения потенции.
3.Диагностика боли в животе
Так как причин боли в животе очень много, врач проведет тщательный медицинский осмотр, а также спросит Вас о тех симптомах, которые Вы испытываете. Скорее всего, специалист задаст вопросы и о характере Вашей боли в животе. Например, такие:
- Какой характер имеет боль (острая, тянущая, режущая, сильная или слабая, постоянная или спазмами и т.д.)? Ощущается ли она во всем животе или только в одной области?
- Где конкретно располагается очаг боли?
- Когда появляется боль? Всегда ли она ощущается? Усиливается ли боль по утрам и по ночам? Если боль пропадает и снова появляется, как долго длится очередной приступ? Связано ли начало боли в животе с употреблением каких-то продуктов?
- Как давно начались боли в животе?
- Отдает ли боль в другие участки тела – спину, паховую область, ягодицы?
- Принимаете ли Вы какие-то лекарства и биологические добавки?
- Для женщин – не беременны ли Вы?
- Помогает ли что-то облегчить боль? Например, прием пищи или поза лежа на одном боку?
- Не было ли у Вас травм в последнее время?
После того, как первичная диагностика завершается, врач может провести некоторые тесты, которые помогут уточнить диагноз и установить причины боли в животе. Это может быть анализ крови, мочи или кала, эндоскопия, рентгеновское обследование, УЗИ или компьютерная томография.
И помните – никакой самостоятельности!
При болях в животе, особенно сильно выраженных, не занимайтесь самолечением, ни в коем случае не принимайте обезболивающие препараты! Устранив боль, снизив температуру (а многие обезболивающие эффективно снижают и температуру), Вы затрудните врачам постановку диагноза, а это может привести к серьезным осложнениям.
Помните, что боль в животе практически во всех случаях достаточно серьезное явление, к которому нельзя относиться безразлично, ведь именно в животе располагаются наиболее важные органы человека. Проблемы сердца, пищеварительной и эндокринной систем, системы воспроизводства могут проявляться болями в животе. Поэтому к ним нельзя относиться легкомысленно.
Почему болит низ живота
В большинстве клинических случаев проявление болевого синдрома в нижней области живота — следствие нарушенной работы мочевыделительных и пищеварительных органов. Но есть и другие серьезные заболевания, которые проявляются подобным симптомом. Независимо от гендерной принадлежности медики выделяют следующие причины подобных болей у женщин и мужчин:
- Аппендицит. Резкая боль появляется в правой подвздошной области. При аномальном расположении внутренних органов синдром может проявиться и с левой стороны. Если причиной дискомфортных ощущений стал аппендицит, у человека кроме боли в животе появляется высокая температура, тошнота и рвота. Если у пациента диагностирован аппендицит в хронической форме, боли внизу живота будут не резкими, а слабыми, часто ноющими.
- Дивертикулит. При перфорации выпячивания на стенке сигмовидной кишки появляются боли, схожие с ощущениями при аппендиците. Но при дивертикулите боли распространяются на весь низ живота.
- Воспаление слизистой мочевого пузыря. Для подобной патологии характерно постепенное нарастание болевого синдрома: человека беспокоят колющие ощущения внизу живота. На фоне патологии появляются высокая температура и учащенное мочеиспускание.
- Острая задержка мочи. Патология характеризуется появлением механической преграды на пути оттока мочи: камни в мочевом пузыре или новообразования в мочевыделительной системе. Резкая боль четко локализована на 2 пальца ниже пупа. Человек хорошо ощущает переполненный мочевой пузырь, но при походе в туалет моча не выходит из него. Состояние требует немедленной помощи медиков, так как есть вероятность разрыва этого органа.
- Цистит. Для клинической картины этого заболевания характерна локализация боли над лобковой областью, их характер обычно острый, при этом синдром может иррадировать в другие зоны живота.
- Хронический уретрит. Дискомфортные ощущения в этом случае описываются как нарастающие, но несильные.
- Ущемление паховой грыжи. Болевой синдром в этом случае развивается быстро, обычно после непривычной физической активности человека – поднятие слишком тяжелого предмета, выполнение упражнений без предварительной подготовки и т. д. Болевой синдром достаточно резкий, но в то же время его расположение смазано, поэтому пациент не всегда может точно указать на место боли. Ущемление сопровождается поносом, который спустя несколько часов переходит в рвоту.
- Воспалительное поражение почек. На фоне сильных болей внизу живота у человека появляется повышенная температура, озноб, может развиться лихорадка.
- Острая непроходимость кишечника. Боли появляются внезапно, пациента мучают запор и повышенное газообразование, при котором газы не отходят и вызывают кишечные колики, развивается слабость.
- Синдром раздраженного кишечника. Это хроническое заболевание, при котором человека часто беспокоят боли внизу живота, нарушения поведения кишечника (беспричинный понос или запор) и метеоризм.
- Патологии толстой кишки воспалительной природы: язвенный колит, болезнь Крона. Характер боли в этом случае ярко выраженный, появляется на фоне повышенной температуры, нередко сопровождается нарушением работы ЖКТ.
- Спаечная болезнь. Такое состояние развивается после проведенных операций в области брюшины или малого таза. Болезненность внизу живота становится хронической и тяжело поддается лечению.
- Злокачественные образования в мочевыделительной системе, кишечнике или брюшной области. Боли являются показателем перехода болезни в тяжелую стадию. Синдром может распространяться и на те области, где появляются метастазы – пах, поясница, позвоночник и т. д.
Причинами подобного симптома могут быть различные заболевания, связанные с поражением многих органов и систем. Кроме перечисленных патологий, провоцирующим боли фактором могут быть обменные, гормональные, психические и многие другие нарушения в организме. Поэтому при возникновении подобного болевого синдрома рекомендуют обратиться к специалисту и пройти комплексную диагностику.
Диагностика и лечение боли в гинекологии
Многие заболевания нередко развиваются скрытно, годами явно не давая о себе знать. Даже такой симптом в гинекологии, как тянущие боли внизу живота, если женщин он беспокоит несильно, может не заставить беспокоиться. Если слабая боль возникает регулярно, в определенном месте, то визит к врачу не стоит откладывать, дожидаясь осложнений. При возникновении нездоровья самостоятельное лечение в домашних условиях недопустимо, так как может нанести большой вред здоровью. Учитывая возможное многообразие причин, вызывающих у женщин тянущие и ноющие боли внизу живота, необходимо своевременно обратиться к специалисту — гинекологу.
Специалсит задаст пациентке ряд вопросов о ее менструальном цикле, привычках мочеиспускания и регулярности дефекации. Ее также попросят описать свое общее состояние здоровья и любые симптомы, которые могут показаться несвязанными, такие как лихорадка или усталость. В некоторых случаях врач может посчитать целесообразным спрашивать женщину о ее семье, карьере и сексуальных предпочтениях.
Какие способы диагностики и анализы могут быть рекомендованы:
• Минимальный перечень анализов:
Осмотр на кресле, мазки на флору, ПЦР анализы на «скрытые» инфекции, бакпосев на флору влагалища, общий анализ мочи, УЗИ органов малого таза.
• По показаниям сдают анализы и делают:
Кольпоскопия, цитология, анализы крови (гормоны, аллергены, биохимия, гемостаз, клинический анализ крови, иммунограмма), гистероскопия, лапароскопия. Эндоскопическое исследование кишечника надо делать, если подозревается причина в толстом кишечнике. КТ, компьютерное сканирование структыры тканей, которые могут выявить патологию брюшной полости и забрюширнного простанства.
Что делать, если болят женские органы
Наиболее распространенным методом лечения, когда «болит гинекология» у женщин является грелка и мягкие обезболивающие препараты. Это подойдет для ПМС или фактического менструального спазма. В случаях, когда боль внизу живота тянущая, сильная, врач может назначить лекарства или делать определенные процедуры, которые будут контролировать гормоны, уменьшая возможность спазмов и дискомфорта в последующие месяцы.
Когда женщина испытывает острые тазовые судороги и боли, особенно те, которые ощущаются с одной стороны (слева или справа), это может быть внематочная беременность, перекрут ножки кисты илиапоплексия яичника. Это — экстренная ситуация и требует неотложной помощи. Острые воспалительное заболевание тазовых органов, например, эндометрит или сальпингоофорит, также требует адекватной медицинской помощи.
В нашей клинике работают высококлассные врачи, которые проведут необходимое обследование, установят у женщины причину болей внизу живота, поставят диагноз и назначат эффективное лечение!
|
«Клиника гинекологии». Контакты: Кутузовский проспект, 35 г. Москва. Телефон +7 495 749-49-97 Факс +7 495 749-49-97 |
Лечение
Лечение мышечной боли зависит от причины появления этого симптома. Поэтому, самым важным фактором, определяющим тактику лечения, является постановка точного диагноза. Например, если боли в мышцах обусловлены приемом определенных препаратов, то в таких случаях бывает достаточно прекратить прием этих лекарств или заменить их на другие медикаменты. Медикаментозное лечение при болях в мышцах может включать как препараты НПВС или анальгетики, так и даже опиаты.
Острая боль в мышцах
При острых мышечных болях, возникших после травмы, необходимо обеспечение покоя и разгрузка, в некоторых случаях иммобилизация. Кроме того, хороший эффект в таких случаях дает местное охлаждение с помощью льда, обернутого в полотенце, что позволяет уменьшить отек, воспаление, боль. Кроме того, необходимо прекратить нагрузки, которые привели к мышечной боли. Для лечения мышечных травм требуется достаточно много времени, так как раннее восстановление обычных нагрузок может привести к хронизации болевого синдрома и избыточному рубцеванию мышечной ткани, а в тяжелых случаях к развитию оссифицирующего миозита.
Хронические боли в мышцах
Лечение хронических болей может включать в себя применение тепловых процедур, а также других методов лечения, таких как:
- Иглоукалывание и точечный массаж
- Электротерапия (терапия через электричество)
- Электромиостимуляция
- Физиотерапия
- ЛФК
- Мануальная терапия
Систематические упражнения (ЛФК) особенно актуальны, когда причиной хронических болей являются дегенеративные заболевания позвоночника, такие как остеохондроз, спондилез, грыжа диска.
Хирургические методы лечения применяются при тяжелых травматических повреждениях мышц или при наличии компрессии нервных корешков.
Локализация абдоминальных болей
Различают соматические и висцеральные боли. Соматическая боль является следствием воспаления пристеночной брюшины, ограничивающей стенки полости живота (части пристеночной брюшины у корня брызжейки кишечника, на поверхности диафрагмы, на передней и боковой поверхностях брюшной полости). Боли острые, интенсивные, локализуются в одном месте.
Висцеральная боль возникает при раздражении нервов автономной нервной системы, из-за чего сопровождается тошнотой, рвотой, изменениями частоты сердечных сокращений, холодным потом. Локализуется глубоко в брюшной полости, не имеет четкой локализации и распространяется на весь живот (разлитая боль).
Кроме того, используется топографическая система определения локализации абдоминальных болей:
- Боли в верхней трети живота (боли, вызванные желудочными заболеваниями, а также патологиями аорты, пищевода, поджелудочной железы, двенадцатиперстной кишки, печени, желчного пузыря, селезёнки, поперечной части толстой кишки);
- Боли в средней трети живота (возможные источники – тонкий отдел кишечника, восходящая и нисходящая часть толстой кишки, сосуды брыжейки, почки, брюшная аорта);
- Боли внизу живота (возможные источники – слепая кишка, прямая кишка, мочевой пузырь, матка и её придатки).
Из-за того, что нервная система в организме человека составляет одно целое, существуют отражённые боли, субъективно ощущаемые как боли в проекции живота. Однако в действительности источником болевых ощущений может быть патологический процесс в грудной полости (инфаркт миокарда, воспаление плевры, обширная нижнедолевая пневмония, тромбоз легочной артерии). По этой причине обследование больного с подозрением на хирургическую патологию обязательно включает в себя электрокардиографию (позволяет исключить острый инфаркт миокарда), рентгенографию грудной клетки и тщательное физикальное обследование пациента.
Тревожные симптомы при болях в животе
- Боли в животе при беременности
- Повышение температуры при болях в животе
- Напряжение мышц брюшного пресса, доскообразный живот
- Неукротимая рвота или профузный понос, не приносящий облегчение болей
- Рвота кровью
- Потеря сознания
- Необъяснимая потеря веса, отвращение к пище
- Падение артериального давления
- Бледность кожи, проливной холодный пот, тахикардия – признаки шока
- Вынужденное положение – любое движение провоцирует боли
- Боли, от которых пациент “лезет на стенку”
- Чёрный дегтеобразный стул
- Кровь в кале (особенно у детей до 3 лет)
- Отсутствие урчания и других звуков при прослушивании живота – “немой” живот
Как убрать диастаз
Схема лечения патологии зависит от стадии ее развития и степени проявления. На первой стадии достаточно соблюдать рекомендации врача, которые помогут укрепить мышцы брюшной стенки и уменьшить их расхождение:
- снизить вес до показателей нормы;
- соблюдать сбалансированный рацион с ограниченным употреблением жирного, сладкого;
- придерживаться суточной нормы приема жидкости;
- носить бандаж, который поддерживает живот;
- проходить массаж и другие физиопроцедуры;
- заниматься плаванием, йогой, пилатесом или лечебной физкультурой.
Лечебная физкультура должна проходить под контролем специалиста. Он составляет программу с корректным уровнем нагрузки
Особое внимание уделяется глубокой поперечной и косым мышцам пресса, которые при соответствующем уровне тонуса уменьшают степень растяжения белой линии
Комплекс лечебных упражнений полезен даже беременным. С его помощью можно предотвратить развитие патологии и ускорить процесс послеродового восстановления организма.
Такие тренировки проходят без напряжения мышц пресса. Не рекомендуется также делать упражнения в упоре, в том числе на колени или локти. Подобные нагрузки допустимы только после восстановления нормальной ширины просвета.
На более поздних стадиях расхождение уже нельзя устранить с помощью физических упражнений или массажа. Необходимо хирургическое вмешательство, которое вернет на место мышечный корсет, избавит от осложнений и симптоматики. Это может быть:
- Натяжная пластика с использованием тканей пациента. Хирург удаляет избыточные соединительные ткани и сшивает края мышц между собой. Такой метод наименее предпочтителен, так как довольно часто после него возникают рецидивы.
- Натяжная пластика с использованием протеза. Предусматривает все то же удаление излишков тканей и ушивание мышечных слоев, но при этом сопровождается дополнительным укреплением с помощью сетчатого полипропиленового протеза.
- Ненатяжная пластика с установкой протеза. Под область растяжения вводится эндопротез, который служит барьером и замещает ослабленные структуры.
- Комбинированный подход. Подразумевает комбинацию натяжной и ненатяжной пластики.
Хирургический метод специалист подбирает с учетом особенностей и степени развития патологии, а также индивидуальных факторов и состояния здоровья пациента. Полное восстановление после вмешательства проходит в срок от 1 до 3 месяцев. В это время необходимо избегать избыточного напряжения, придерживаться диеты и носить специальный бандаж, который снимает нагрузку с прооперированных мышечных структур.
Причина болей
Скелетная мышечная боль, чаще всего, вызвана прямой травмой или травмой в результате растяжения мышц или надрыва мышц. Мышечное напряжение возникает в том случае, когда происходит повреждение нескольких мышечных волокон, в то время как при разрыве мышцы, происходит разрыв большого количества мышечных волокон. Разрыв (надрыв) сухожилия также может привести к появлению болей в мышцах. Мышцы и сухожилия имеют способность к регенерации, но при сильном разрыве мышцы или сухожилия требуется уже оперативное восстановление целостности поврежденных структур. Мышечные боли могут быть вызваны судорогами, возникающими вследствие перегрузок или ненормальной нервной импульсации, которая приводит к избыточному сокращению мышц. В некоторых случаях мышечные боли могут быть симптомом серьезных или угрожающих жизни состояний, таких как инфаркт, менингит, или рак.
Травматические причины боли в мышцах
Мышечные боли могут быть связаны с любой травмой, включая:
- Удар тупым предметом
- Растяжение мышц или разрыв
- Чрезмерные или повторяющиеся движения
- Компрессия нерва (вследствие грыжи диска, спинального стеноза)
Нервно-мышечные заболевания и состояния
- Боковой амиотрофический склероз (БАС, болезнь Шарко) — тяжелое нервно-мышечное заболевание, которое вызывает мышечную слабость и приводит к инвалидности
- Травма головного или спинного мозга
- Дерматомиозит (состояние, характеризующееся воспалением мышц и кожной сыпью)
- Болезнь Лайма (воспалительное бактериальное заболевание, передающееся клещами)
- Рассеянный склероз (заболевание, поражающее головной и спинной мозг и вызывающее слабость, нарушение координации, равновесия и другие проблемы)
- Разрушение мышц (рабдомиолиз)
- Мышечные инфекции, такие как абсцесс
- Болезнь Паркинсона (заболевание головного мозга, приводящее к ухудшению движений и нарушению координации)
- Ревматическая полимиалгия (заболевание, характеризующееся мышечной болью и скованностью)
- Полимиозит (воспаление и слабость мышц)
- Инсульт
Другие возможные причины боли в мышцах
Мышечная боль может быть вызвана множеством других заболеваний и состояний, в том числе:
- Рак
- Депрессия
- Фибромиалгия
- Стенокардия или инфаркт миокарда
- Гипотиреоз
- Грипп или другие респираторные заболевания
- Почечная недостаточность
- Электролитные нарушения (нарушения уровня калия или кальция в крови).
- Беременность
- Системная красная волчанка
- Дефицит Витамин В12 или витамина D
Лекарства и вещества, которые могут вызывать боль в мышцах, включают в себя:
- Ингибиторы АПФ (применяются для снижения кровяного давления)
- Кокаин
- Статины (препараты для снижения уровня холестерина)
Вопросы, которые помогают выяснить причину болей в мышцах, включают:
- Есть ли другие симптомы, такие как боль в горле или лихорадка?
- Вы чувствуете боль в одной конкретной области или во всем теле?
- Как долго длится это состояние?
- В каких частях тела локализуются боли?
- Что уменьшает боль или увеличивает боль?
- Какие лекарства принимаются сейчас или принимались недавно
Потенциальные осложнения мышечных болей
Осложнения, связанные с мышечной болью, зависят от основного заболевания или состояния. Например, мышечная боль, связанная с фибромиалгией или дегенеративным заболеванием, может привести к снижению двигательной активности и связанных с этим осложнений. Многие скелетные мышечные боли, тем не менее, хорошо поддаются лечению. Однако если боль в мышцах длительная и связана с системным заболеванием, то это может привести к следующим осложнениям, включая такие как:
- Хроническая боль
- Неподвижность и связанные с ним осложнения (такие как пролежни и тромбообразование)
- Стойкая боль, резистентная к лечению
- Атрофия мышц
- Контрактура мышц
- Стойкое повреждение мышц или нервов (чаще всего из-за компрессии нерва), включая паралич.
- Снижение качества жизни
Мамино здоровье — под угрозой!
В организме будущей мамы происходят изменения, направленные на вынашивание беременности. Одновременно создаются предпосылки для развития заболеваний органов брюшной полости.
Что меняется?
Под воздействием гормонов снижается двигательная активность кишечника, протоков желчного пузыря и поджелудочной железы. Содержимое этих органов застаивается.
Несколько подавлена работа иммунной системы — необходимое условие для вынашивания беременности, чтобы мамин организм не отторгал плод.
Застой и сниженный иммунитет способствуют развитию воспаления и размножению условно-патогенных микроорганизмов (постоянно живут в нашем организме, не нанося вреда в обычных условиях).
Где таится опасность?
Вместе с внутренними органами смещается и большой сальник, призванный ограничивать воспаление в брюшной полости. Возникший воспалительный процесс может быстро распространиться на близлежащие органы. Развивается перитонит/воспаление брюшины — тонкой пленки, покрывающей все внутренние органы и стенки брюшной полости.
При смещении внутренних органов месторасположение болей может меняться по сравнению с типичными проявлениями заболеваний.
|
Из-за нехватки времени у докторов, либо в силу каких-то других причин определенные моменты все же остаются не до конца выясненными. Постараемся осветить некоторые вопросы, ответы на которые вас могут интересовать. |
Острый аппендицит — воспаление червеобразного отростка
Аппендикс находится в правой нижней части живота, но с увеличением срока беременности он постепенно смещается в верхние отделы живота.
Заболевание начинается с внезапной и резкой боли в животе, но затем боль становится ноющей и перемещается туда, где находится аппендикс. В положении на правом боку боль усиливается — вследствие давления беременной матки на воспаленный червеобразный отросток.
Часто боль сопровождается тошнотой и рвотой, повышением температуры тела.
При неоказании своевременной медицинской помощи развивается перитонит: температура тела нарастает, боль в животе усиливается, рвота не приносит облечения.
Холецистит — воспаление желчного пузыря
Характерны боли и чувство тяжести справа под ребром. При шевелениях плода боли могут усиливаться.
Часто возникает горечь во рту, изжога, тошнота и/или рвота, отрыжка воздухом, вздутие живота.
При остром холецистите (приступе) боли схваткообразные. Приступ может быть спровоцирован тряской во время езды или погрешностями в питании (употребление жирной, жареной и/или жирной пищи).
При хроническом холецистите боли тупые и ноющие, периодически усиливающиеся и утихающие.
Панкреатит — воспаление поджелудочной железы
Боль располагается в верхней части живота (подложечной области, правом или левом подреберье). Может быть опоясывающей, охватывая не только живот, но область спины. Нередко сопровождается тошнотой/рвотой, нарушением стула (чаще поносом).
Острый панкреатит: боль сильная, резкая схваткообразная или пульсирующая.
Хронический панкреатит: боль ноющая, усиливающаяся при погрешностях в питании.
Цистит — воспаление мочевого пузыря
Острый цистит
Боль режущая, сочетающаяся с учащенным мочеиспусканием и выделением мочи небольшими порциями. Часто возникают ложные позывы на мочеиспускание.
Хронический цистит
Боль тянущая, усиливающаяся при наполнении мочевого пузыря и достигающая наибольшей интенсивности в конце мочеиспускания. Характерна тяжесть внизу живота — прямо над лобком.
|
Вместе с радостным ожиданием немало беспокойства будущей маме может принести неожиданное появление кровянистых выделений из влагалища. И тогда она, не на шутку встревожившись, задает себе вопросы: не опасно ли кровотечение, бежать к доктору на прием или сразу вызвать скорую помощь? |
Пищевые отравления
Вызываются болезнетворными микроорганизмами, попадающими в организм с некачественной пищей, загрязнённой водой или через грязные руки.
Появляются тянущие или схваткообразные боли в животе, обычно располагающиеся вокруг пупка. Нередко они сопровождаются жидким стулом, тошнотой/рвотой, повышением температуры тела.
Что делать?
При любых болях в животе всегда обращаться к врачу!
Для диагностики заболеваний выполняется УЗИ внутренних органов, общие анализы крови и мочи, а также другие исследования в зависимости от беспокоящих симптомов.
Опасные ситуации с болями в животе во время беременности встречаются нечасто, но почти все они несут угрозу для мамы и малыша. Чтобы избежать беды, своевременно обращайтесь к докторам. Даже если тревога окажется ложной, дополнительная консультация не помешает. Лучше перебдеть, чем недобдеть.
педиатр, врач-ординатор детского отделения