Непрямолинейность хода позвоночных артерий: симптомы, лечение
Содержание:
- Симптомы гипоплазии позвоночной артерии
- Что можно выявить при узи сосудов шеи
- Как лечить?
- Причины развития синдрома позвоночной артерии
- Причины возникновения головокружения на фоне вертебро-базилярной недостаточности (ВБН)
- Профилактика
- Почему нарушается венозный отток?
- Клинические типы синдрома
- Стадии развития остеохондроза
- Этиология СПА
- Симптомы
- Как лечить?
- Симптомы
- Примерный комплекс ЛФК при шейном остеохондрозе в неострой стадии
Симптомы гипоплазии позвоночной артерии
Заболевание зачастую выявляется только при каком-либо стороннем обследовании ввиду того, что симптомы его нарастают длительно и редко кто-либо из пациентов догадывается именно об этой патологии.
Симптомы гипоплазии позвоночной артерии характерны для нарушения кровоснабжения головного мозга.
В основном они проявляются в виде постоянных или приступообразных головокружений, головных болей, повышением артериального давления и снижением чувствительности кожи на отдельных участках тела. Позвоночные артерии питают головной мозг, и при изменении параметров процесса возникает нарушение мозгового кровообращения.
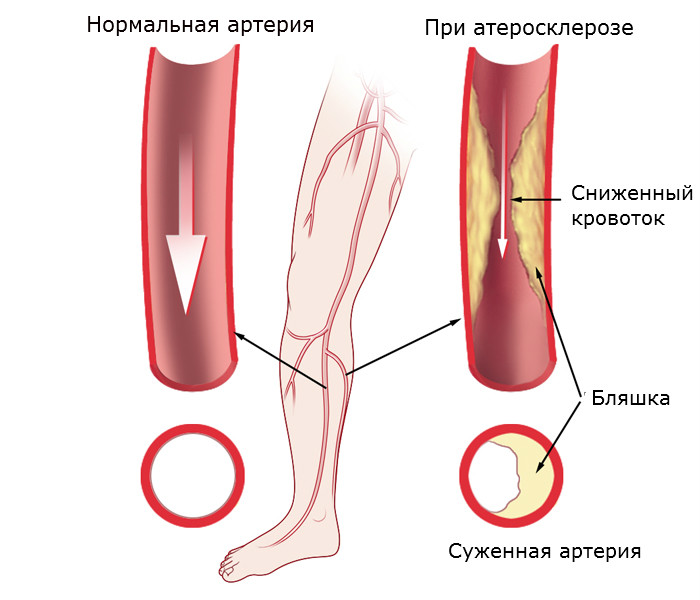
С возрастом сосуды человека становятся менее эластичными, т.к. в них с годами откладывается холестерин, образующий засоряющий просветы артерий бляшки. Просвет сосудов при этом становится уже, и это тем более заметно при недоразвитости артерий. Симптомы гипоплазии, схожие с другими заболеваниями выражаются медленно, и именно поэтому патология обычно диагностируется довольно поздно.
Нередким проявлением патологии является и внезапная потеря ориентации в пространстве, нарушения деятельности нервной системы.
Нарушение в развитии могут коснуться одной или сразу обеих артерий позвоночника. Гораздо чаще встречается гипоплазия правой позвоночной артерии. В медицинской статистике отмечается, что каждый десятый человек в мире страдает гипоплазией правой позвоночной артерии, различной степени тяжести, что может привести к нарушению кровоснабжения тканей задних отделов головного мозга.
Основная часть специалистов не делает большого различия в симптоматике гипоплазии правовой и левой позвоночных артерий. Но учитывая воздействие на задние отделы головного мозга необходимо отметить, что данный вид гипоплазии зачастую вносит эмоциональный разлад в жизнь пациента.
При гипоплазии правой позвоночной артерии у них отмечается беспричинная смена настроения, плаксивость, вялость, утомляемость и постоянная сонливость, при этом со временем сонливость может смениться бессонницей.
При подобной аномалии отмечается рост метеочувствительности.
Основной проблемой последствий при гипоплазии правой артерии позвоночника является усиление дегенеративных процессов, в т.ч. атеросклероза.
Гораздо реже встречается гипоплазия левой позвоночной артерии. Этот вид патологии проявляется тоже не сразу. Характерной особенностью гипоплазии левой позвоночной артерии является образование застоя крови в сосуде. Симптоматика при этом виде гипоплазии выражается кроме общих признаков еще одним характерным симптомом – болями в шейном отделе позвоночника.
Кроме того повышение артериального давления, то есть развитие гипертонии, в данном случае является компенсаторным механизмом, т.к. высокое давление позволяет легче преодолевать узкие сосуды и тем самым обеспечить приток крови к мозгу.
Диагностируется гипоплазия позвоночных артерий с помощью магниторезонансной томографии, ультразвуковой диагностики и ангиографии сосудов мозга.
Что можно выявить при узи сосудов шеи
Самая частая патология, выявляемая при узи сосудов шеи – наличие атеросклеротических бляшек в просвете сосудов. Так как симптомы нарушения кровообращения, заметные для пациента, развиваются только после перекрытия просвета сосуда более, чем на 60%, процесс образования бляшек и тромбов может протекать длительное время бессимптомно. Бляшки при узи сосудов шеи могут быть различной формы и состава. Задача исследователя – по возможности подробно описать состав бляшки и ее локализацию.
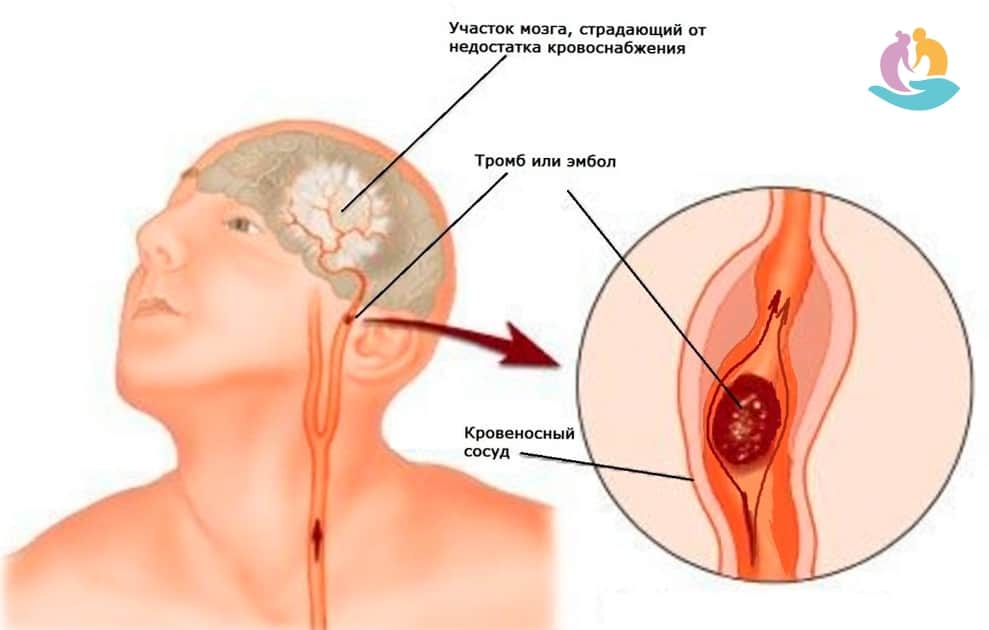
Часто атеросклеротические бляшки распадаются, на них образуются тромбы, которые могут перекрывать полностью просвет артерии или отрываться, вызывая закупорку других, более мелких сосудов. Эти состояния часто заканчиваются развитием инсульта (отмирание участка ткани мозга) вследствие острого нарушения мозгового кровообращения. Инсульт – заболевание сопровождающееся высокой летальностью (около 40%), а более половины людей, перенесших инсульт становятся инвалидами. В последнее время инсульты развиваются у людей во все более молодом возрасте (до 60 лет).
Факторы способствующие развитию мозгового инсульта: курение, сахарный диабет, повышенное артериальное давление, избыточная масса тела, женский пол, наличие подобного заболевания у кровных родственников.
Если такие факторы присутствуют у человека, ему необходимо пройти исследование сосудов шеи как можно раньше. Также исследование сосудов шеи необходимо пройти, если беспокоит головокружение,хронические головные боли, нарушения координации, памяти и речи.
К редким случаям, которые диагностируются при узи сосудов шеи, является диссекция стенки сонной артерии- отслоение ее участка с последующим тромбозом.
Обязательной информацией, получаемой при узи сосудов шеи, является исследование объема крови, который поступает по всем сосуда шеи в головной мозг в единицу времени
Адекватное поступление крови к головному мозгу – главный фактор, который принимается во внимание при оценке патологии мозгового кровообращения. В норме у здорового человека около 15% крови, которое сердце перекачивает за минуту, попадает в сосуды головного мозга
При помощи узи сосудов шеи можно очень точно вычислить сколько именно крови попадает в головной мозг. Для этого складывают объемную скорость кровотока во всех четырех сосудах, питающих головной мозг, а именно во внутренних сонных артериях и в позвоночных артериях с обеих сторон. Корректно проведенное исследование приближается по точности к результатам, полученным при проведении позитронно-эмиссионной томографии.
Как лечить?
Если у вас – непрямолинейность хода позвоночных артерий, лечение зависит от степени выраженности симптомов. На ранних стадиях может помочь и консервативное лечение. Необходимо разобраться, что стало причиной появления патологии и сначала вылечить основное заболевание. Если причина появления данной патологии – спазм мышц шейного отдела, нужно его снять. Может помочь лечебная физкультура или же массаж. Не помогло консервативное лечение? Тогда доктор назначает операцию.
Медикаментозное лечение
Какие именно лекарства выписать, решает тоже врач, но чаще всего назначаются препараты, улучшающие венозный отток, обезболивающие, таблетки, снижающие АД и т.д. Такое лечение не может решить саму проблему, т.е. исправить изменения сосуда, но оно улучшает самочувствие больного.
Хирургическое
Операция назначается, если врач опасается, что у больного возникнет ишемический инсульт. Что именно предстоит сделать, решает хирург. Иногда он укорачивает и выпрямляет артерию, иногда проводит ее протезирование или же стентирование.
Причины развития синдрома позвоночной артерии
Существует несколько основных причин развития у человека шейно-позвоночного синдрома, среди которых следует выделить:
-
остеохондроз и другие дегенеративно-дистрофические нарушения в сегментах шейного отдела позвоночника;
-
врожденные аномалии строения костных элементов шеи;
-
последствия травм в области нахождения позвоночной артерии;
-
патологические состояния, которые негативно влияют на состояние симпатического артериального сплетения;
-
атеросклеротическое поражение позвоночных артерий и другие патологии сосудистой стенки;
-
тонические спазмы мышц в области шеи;
-
дефекты строения шейных сосудов.
Квалифицированное лечение при синдроме позвоночной артерии шейного отдела позвоночника должно проводиться вне зависимости от причин развития болезненного состояния. Его объемы и основные методы во многом зависят от природы заболевания. Поэтому при появлении симптомов патологии не стоит заниматься их самолечением, а сразу обращаться за помощью к специалистам, которые имеют опыт работы в подобных клинических ситуациях.
Причины возникновения головокружения на фоне вертебро-базилярной недостаточности (ВБН)
Самая частая в неврологической практике причина головокружения это ишемия (снижение нормального кровотока) задних отделов головного мозга (мозжечок, ствол мозга, зрительная кора затылочной доли мозга) на фоне остеохондроза шейного отдела позвоночника. К этому может присоединиться естественно возрастное сужение просвета позвоночных артерий атеросклеротическим процессом (в народе — «склероз»).
Позвоночные артерии, проходя в поперечных отростках шейных позвонков, могут спазмироваться при симптоме головокружения на фоне вертебро-базилярной недостаточности (ВБН).
Остеохондроз шейного отдела позвоночника способен приводить к рефлекторному спазму сосудов шейного отдела — это позвоночная артерия и сонная артерия. В результате этого спазма возникают нарушения кровоснабжения структур головного мозга с приступами головокружения, шума и звона в ушах и голове, шаткостью при ходьбе, онмение лица и языка и т.д.
Другие факторы, вызывающие головокружение на фоне вертебро-базилярной недостаточности (ВБН):
- травмы шейного отдела позвоночника
- сирингомиелия
- атеросклеротические поражения позвоночных артерий и основной артерии головного мозга
- интоксикация (на фоне беременности)
- рассеянный склероз
- синдром Меньера
- невринома слухового нерва
- спазм кивательной мышци и т.д.
Тошнота и рвота могут наблюдаться при обоих вида нистагма (центральный и периферический). Эти симптомы более выражены во время приступа головокружения по периферическому типу. В ответ на проводимые врачом провокационные тесты (Бараньи, Дикса-Холла) головокружение по периферическому типу возникает у пациента с задержкой (через 2-5 сек), тогда как для возникновения головокружения по центральному типу происходит без или с не большой задержкой по времени.
Головокружение по периферическому типу больше зависит от положения тела, чем головокружение по центральному типу. Головокружение по периферическому типу обычно ассоциировано с горизонтальным или ротаторным нистагмом, тогда как при головокружении по центральному типу чаще возникает горизонтальный, вертикальный или ротаторным нистагмом. Мелкоразмашистый нистагм по своему происхождению ассоциируется с поражениями шейно-затылочного сочленения или мозжечка.
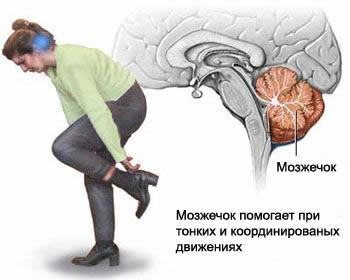
При снижении кровотока в бассейне позвоночных и основной артерии страдает работа мозжечка, возникает симптом головокружения на фоне вертебро-базилярной недостаточности (ВБН).
Профилактика
Чтобы предотвратить появление болезни, необходимо:
- вести здоровый образ жизни;
- спать на удобной постели, желательно на ортопедическом матраце;
- делать регулярную гимнастику для шейного отдела позвоночника, если вы много времени проводите за компьютером.
Синдром позвоночной артерии является серьезным заболеванием, которое сильно сказывается на качестве жизни. Как только у вас появились первые симптомы недомогания (головная боль, головокружение, шум в ушах и т.д.), идите на прием к неврологу. Лечить болезнь в запущенной стадии намного сложнее, и симптомы будут более пугающими.
Почему нарушается венозный отток?
Причины могут крыться как в самой патологии сосудов, так и в иных отклонениях, среди которых:
- Опухоли в шеи и головы разной этиологии;
- Сердечное нарушение;
- Заболевания инфекционной природы, в том числе менингит;
- Остеохондроз;
- Нарушение дыхательных путей, сопровождающееся удушьем, кашлем.
Закупорку вен порождают и остаточные явления после инсультов, ушибов — гематомы в мозге. Встречаются случаи врожденного сужения кровоотводящих сосудов или приобретенного при рождении.
И, к сожалению, практически каждый сталкивается с факторами, которые планомерно ухудшают отток крови от головного мозга:
- Стресс и напряженность мышц как его следствие;
- Малоподвижное времяпровождение, сутулость;
- Сковывающая движения одежда;
- Выматывающий физический труд, спорт на пределе сил;
- Алкоголь, переедание и другие вредные привычки;
- Неконтролируемый прием сосудосужающих препаратов.
Косвенно можно обвинить в недостаточности оттока крови и такие явления, как частые запоры и сложные роды у женщин, когда приходится напрягаться всем телом, после чего уже сложно расслабиться, напряжение приобретает хронический характер.
Тромбоз — это состояние сосудов, которое является непосредственной причиной нарушения оттока от головного мозга. Выражается в частичной или полной закупорке русла сгустками крови и может привести в редких случаях к коме или смерти. При венозном и синусном тромбозе риск трагического исхода значительно ниже, чем при артериальном, однако симптомы малоприятны:
- Длительное повышение телесной температуры до уровня субфебрильных отметок (до 37,5);
- Головная боль, судороги, рвота;
- Зрительные нарушения, шум в ушах;
- Отеки и онемение в области лица, шейного участка, головы.
Особенно яркими данные явления бывают при пробуждении, поскольку в горизонтальном положении венозный отток крови более затруднен, усиливается внутричерепное давление. Поэтому сон, невзирая на продолжительность, вместо отдыха приносит разбитость и уныние.
Наиболее страшное следствие венозного тромбоза — геморрагический инсульт. Но, к счастью, патология не проявляется внезапно и есть возможность предотвратить фатальное развитие событий.
Клинические типы синдрома
Заднешейный симпатический синдром (Барре – Льеу)
Задне-шейный синдром характеризуется головными болями с локализацией в шейно-затылочной области с иррадиацией в переднюю часть головы. Головная боль, как правило, постоянная нередко по утрам особенно после сна на неудобной подушке. Головная боль может при ходьбе, езде на автомобиле, при движениях в шее. Головная боль также может быть пульсирующей, прокалывающей с локализацией в шейно-затылочной области и с иррадиацией в теменную лобную и височную зоны. Головная боль может усиливаться при поворотах головы и сопровождается как вестибулярными, так и зрительными и вегетативными нарушениями.
Мигрень базилярная
Базилярная мигрень возникает не в результате компрессии вертебральной артерии, а вследствие стеноза вертебральной артерии, но клинически имеет много общего с другими формами синдрома позвоночной артерии. Как правило, мигренозный приступ начинается с резкой головной боли в области затылка, рвотой, иногда с потерей сознания. Возможны также зрительные нарушения, головокружение, дизартрия, атаксия.
Вестибуло – кохлеарный синдром
Нарушения со стороны слухового аппарата проявляются в виде шума в голове, снижения восприятия шепотной речи и фиксируются изменениями данных при аудиометрии. Шум в ушах имеет стойкий и продолжительный характер и тенденцию к изменению характера при движении головы. Кохлеарные нарушения ассоциированы с головокружениями (как системными, так и несистемными).
Офтальмический синдром
При офтальмическом синдроме на первом плане зрительные нарушения, такие как мерцательная скотома, снижение зрения фотопсия могут также быть симптомы конъюнктивита (слезотечение гиперемия конъюнктивы). Выпадение полей зрения может быть эпизодическим и в основном связаны с изменением положения головы.
Синдром вегетативных изменений
Как правило, вегетативные нарушения не проявляются изолированно, а сочетаются с одним из синдромов. Вегетативные симптомы, как правило, следующие: ощущение жара, чувство похолодания конечностей, потливость, изменения кожного дермографизма, нарушения сна.
Преходящие (транзиторные) ишемические атаки
Ишемические атаки могут иметь место при ишемической стадии синдрома вертебральной артерии. Наиболее частыми симптомами таких атак являются: преходящие моторные и чувствительные нарушения, нарушения зрения, гемианопсия, атаксия, приступы головокружения, тошнота, рвота, нарушение речи, глотания, двоение в глазах.
Синкопальный вертебральной синдром (Синдром Унтерхарншайта)
Эпизод синкопального вертебрального синдрома представляет собой острое нарушение кровообращения в области ретикулярной формации мозга. Этот эпизод характеризуется краткосрочным отключением сознания при резком повороте головы.
Эпизоды дроп-атаки
Эпизод дроп-атаки (падения) обусловлен нарушением кровообращения в каудальных отделах ствола мозга и мозжечка и клинически будет проявляться тетраплегией при запрокидывании головы. Восстановление двигательных функций достаточно быстро.
Стадии развития остеохондроза
В развитии шейного остеохондроза принято выделять 4 стадии. Но это довольно условное деление, так как большинство симптомов болезни могут проявляться и в других патологиях. Кроме того, реальная степень деградации тканей шейного отдела позвоночного столба может не соответствовать внешне проявляемым симптомам.
Первая стадия (доклиническая)
На начальной стадии симптомы слабо выражены и их часто приписывают стрессам или другим заболеваниям. Чувствуется неприятная скованность в шее, боль при резких движениях или наклонах. На этой стадии вполне можно избавиться от зарождающегося остеохондроза с помощью лечебной гимнастики или просто больше двигаться, скорректировать питание.
Вторая стадия
Боли усиливаются, становятся постоянными, при резких поворотах или наклонах уже сильные. Появляются сильные головные боли, больной начинает быстро уставать, становится рассеянным, периодически немеют участки лица.
Третья стадия
Образование грыжи дисков часто вызывает головокружение, слабость рук, боль отдает в затылок и руки, постоянно ощущается в плечах.
Четвертая стадия
В конце концов межпозвоночные диски разрушаются, они замещаются соединительной тканью. Нервы защемляются, что приводит к трудностям в движении, острой боли, усилению головокружения, появляется шум в ушах.
Этиология СПА
Вдоль позвоночника проходят четыре крупные артерии. Они питают головной мозг. Две из них сонные. Через них в мозг проходит до 80% крови. Нарушение в их работе приводит к серьезным негативным последствиям для здоровья, вплоть до инсульта. Остальные две артерии называются позвоночными. Они доставляют в мозг всего 15-30% необходимой ему крови. Поэтому нарушение кровотока в них не создают опасность для жизни. Однако проблемы с протеканием крови в позвоночных артериях серьезно влияют на качество жизни и даже могут привести к инвалидности.
Когда кровь в позвоночных артериях застаивается, участки мозга, куда она должна поступать, начинают испытывать кислородное голодание. В результате развивается болезненное ощущение в голове, слабость, головокружение, нарушения слуха и зрения. Без принятия лечебных мер заболевание переходит в следующую стадию, которая называется ишемическая. Она выражается нарушениями способности ориентироваться, рвотой и резким головокружением.
Что вызывает синдром позвоночной артерии?
Сосуд проходит между твердым позвоночником и мягкой мускулатурой. Иногда в мягкой или костной тканях возникают патологические изменения, что приводит к сдавливанию кровяного русла. Кроме внешних факторов к нарушению кровотока могут приводить врожденные особенности местоположения сосуда или его приобретенные заболевания.
Причины появление синдрома позвоночной артерии:
- наследственные особенности расположения и строение сосуда, например перегиб или излишняя извилистость;
- состояния, уменьшающие просвет, например атеросклероз;
- механическое давление снаружи, возникающее вследствие развития опухоли, спазма мускулатуры, травм, сколиоза.
Синдром позвоночных артерий может возникать как следствие сразу нескольких причин. Чаще патология развивается на левой артерии, так как она вследствие своего расположения быстрее подвергается атеросклерозу.
Второй по распространенности причиной после атеросклероза является остеохондроз. Артерия проходит через узкий костный канал, если в нем появляются остеоотростки, сосуд сдавливается и кровь поступает в мозг недостаточно активно.
Синдром позвоночной артерии – симптомы нарушения
Первоначально болезнь проявляет себя беспричинными головокружениями и постоянной головной болью, разлитой в области затылка и висков. На второй стадии наступают стойкие нарушения мозгового кровообращения. Внешне они проявляются ишемическим атаками, внезапными приступами головокружения, приводящими к нарушению речи, падениям и тошноте. Приступ провоцируют резкие движения головы. После их окончания больной чувствует продолжительную головную боль, видит вспышки перед глазами.
В тяжелых случаях развиваются дроп-атаки. В этом случае больной резко падает с запрокинутой головой, но остается в сознании. Через несколько минут приступ останавливается, и больной может встать, так как его руки и ноги начинают двигаться. Дроп-атака появляется из-за резкого нарушения кровоснабжения мозжечка.
Диагностика и лечение
В настоящее время существует много способов обследования пациентов с подозрением на СПА. Среди них:
- рентгенография шеи,
- сканирование артерий,
- магнитно-резонансная и компьютерная томография.
Однако часто точная диагностика затруднена, так как от пациента требуется длительное наблюдение. Трудности связаны с анатомическим расположением ПА, затрудняющим ее обследование.
Прогноз при данном заболевании тем благоприятнее, чем раньше оно обнаружено. Терапия ведется комплексно. На болезнь воздействуют с 3 сторон:
- проводят восстановление шейного отдела позвоночника,
- расширяют просветы артерий,
- используют дополнительные методы.
Больному выписываются медикаменты, снимающие воспаление и отеки. Большую помощь оказывает венотоник Троксерутин. Чтобы улучшить прохождение крови через сосуд используют Винпоцетин. Для улучшения обмена веществ в нейронах принимают актовегин, а для повышения активности обмена в мышцах подойдет Милдронат. Иногда предписывается прием Но-Шпы как лекарства, способного расслаблять поперечнополосатые мышцы. Головную боль снимают анальгетиками. Для остеохондроза назначают физиолечение, массаж, рефлексотерапию.
Чтобы защитить себя от развития синдрома позвоночной артерии рекомендуется спать на ортопедических подушках, а при работе за компьютером делать перерывы, посвящая их гимнастике шейного отдела позвоночника.
ПРОСМОТРОВ:
878
Симптомы
Симптомы сужения сосудов шейного отдела позвоночника не появляются очень долго, а человек с этим заболеванием не отмечает никаких ухудшений самочувствия. Однако на более поздних сроках развития заболевания оно начинает проявлять себя:
- головокружениями постоянного характера;
- отсутствием сил даже при постоянном отдыхе;
- резкими потерями сознания без причин;
- мерцанием перед глазами;
- шумом или звоном в ушах;
- давящей или ноющей болью в голове, в частности в области затылка, может распространяться на шею.
В целом, можно выделить две группы симптомов. К первой группе относятся проявления, которые снижают уровень работоспособности человека, однако не приводят к желанию посетить врача. Ко второй же группе относят явные болевые проявления и симптомы, которые указывают на существенное перекрытие сосудов и необходимость срочной госпитализации человека.
Как лечить?
Обязательно делать компрессы. Если передавливание нервных окончаний становится причиной мышечных спазмов, то можно попробовать миорелаксанты. Однако использовать такие медикаменты лучше под надзором специалиста. Устраняют защемление шейного нерва разными способами. Для каждой отдельной ситуации разрабатывается отдельная программа. На начальном этапе назначат использование конструкции в области шеи. Лечение также будет включать физиотерапию и санаторные процедуры. Устранить защемление шейного нерва можно, применив комплексный подход. Задействование различных методик одновременно гарантирует избавление от спазмов. Прием одних только обезболивающих средств даст лишь временный результат. Недуг опасен тем, что приводит к передавливанию сосудов, снабжающих головной мозг.
Мануальная терапия
Врач может подобрать комплекс мер для устранения защемления нерва в шейном отделе позвоночника, исключающий прием медикаментов. Заниматься терапией должен только тот, кто хорошо разбирается в анатомии человека. Принятие неверных решений в ходе терапии может стать причиной инвалидности пациента. Чаще всего назначают следующие виды мануальной терапии:
- Расслабляющий массаж. Нескольких походов к специалисту будет достаточно для восстановления функциональности шейного отдела. Иглоукалывание. Избавляет от спазмов.
- Фармакопунктура. Прохождение курса избавит от болевых ощущений.
Мази и кремы
Если спазмы в районе шеи не проходят в течение длительного времени, то врач может назначить применение согревающих мазей и кремов. Наибольшей популярностью пользуется средство на основе прополиса. Но если симптомы недуга только начали проявляться, то применение согревающих продуктов ухудшит ситуацию и приведет к отеку в районе шеи. Если появился отек, то время от времени на проблемный участок можно накладывать холод. Если применение назначенных средств не помогает, то специалист прописывает прием кортикостероидов.
Лечебная гимнастика ЛФК и массаж
Курс массажа назначают всегда, так как он сводит к минимуму болевые ощущения, восстанавливает обменные процессы и кровоток. Когда давление на нерв сокращается, спазмы прекращаются. Лучше всего совмещать массаж с ЛФК. Основная задача физкультуры – укрепить мышцы шеи. Программы разрабатываются индивидуально для каждого случая. Комплексы для шеи и поясницы улучшают состояние позвоночника, что позволяет правильно распределить нагрузку и освободить нерв. Упражнения лучше проводить каждый день, регулярно добавляя число подходов. Откажитесь от выполнения упражнения во время обострений.
Хирургическое вмешательство
В некоторых случаях назначается оперативное вмешательство. Но лишь тогда, когда другие методы не оказывают нужного эффекта. Операция назначается с учетом возраста больного, состояния здоровья. Восстановительный период после операции длится около трех месяцев. Для закрепления результатов терапии пациентам рекомендуют носить хондропротекторы, которые обновляют ткани.
Симптомы
Симптомы хронического нарушения кровообращения мозга зависят от сосудистого бассейна, в котором развивается ишемия ткани мозга. Всех пациентов может беспокоить:
- головная боль;
- головокружение;
- шум в голове;
- ухудшение памяти;
- нарушения сна.
Для гипоплазии артерий каротидного бассейна также характерны слабость и/или онемение в конечностях, нарушения речи. Для ишемии в бассейне позвоночных артерий – нарушения координации, неустойчивость походки.
Для диагностики гипоплазии мозговых артерий и определения лечебной тактики проводятся:
- церебральная ангиография – рентгеновское исследование артерий мозга с введенным в них контрастным веществом;
- КТ-ангиография;
- МР-ангиография;
- ультразвуковое исследование (дуплексное сканирование) сосудов шеи и головы;
- ПЭТ;
- однофотонно-эмиссионная компьютерная томография.
Консервативную терапию препаратами, улучшающими кровоснабжение и метаболизм головного мозга, проводят, если данные выполненного обследования позволяют заключить, что она сможет предотвратить дальнейшее усиление ишемии мозга и ишемический инсульт.
Примерный комплекс ЛФК при шейном остеохондрозе в неострой стадии
Начинать следует с разминки. Можно в качестве разминочного упражнения использовать обычную ходьбу на месте. Эффективно будет сначала походить на полной стопе, а затем – на носках и пятках. При этом руки должны быть расслаблены, свисать свободно, плечи должны быть расправлены и немного опущены вниз. Продолжительность разминки – 2-3 минуты.
1. Упражнение, направленное на расслабление мышц шеи
Встать прямо. Руки должны свободно свисать вдоль тела. Сжать кулаки, напрячь руки. Одновременно с этим опускать плечи и лопатки и выпрямлять спину. 30 секунд удерживать напряжение. Затем расслабиться и дать рукам свободно покачаться.
2. Наклон головы вбок
Это упражнение можно выполнять как стоя, так и сидя.
Осторожно наклонить голову вбок (опуская ухо к плечу). Почувствуйте, как растягиваются мышцы шеи
Выдержите так 10-15 секунд. Затем медленно примите исходное положение и наклоните голову в другую сторону
Очень важно выполнять данное упражнение максимально осторожно, не допускать боли
3. Повороты головы в сторону
Это упражнение можно выполнять как стоя, так и сидя.
Наклонить голову вниз. Подбородком стараться коснуться яремной впадины. Поверните голову вправо, как бы скользя подбородком по верхней части грудины. Задержитесь в этом положении 3 – 6 секунд. Потом медленно поверните в другую сторону. Повторить это упражнение в каждую сторону 5 – 7 раз.
4. Поднимаем и опускаем плечи
Можно выполнять это упражнение как стоя, так и сидя.
Поднимите плечи как можно выше, не перемещайте их вперед. Опустите, слегка отведите назад, словно расправляя их. Повторите 6 – 8 раз.
5. Двигаем плечами вперед и назад
Это упражнение можно выполнять как стоя, так и сидя.
Исходное положение – плечи свободно расправить и опустить. Приподнимаем плечи, смещаем их вперед. Затем нужно вернуться в исходное положение. Отвести плечи назад, стараться сомкнуть лопатки. Вернуться в исходное положение. Повторить упражнение 6 – 8 раз.
6. Наклоняем голову вперед
Это упражнение тоже можно выполнять как стоя, так и сидя.
Согните шею вперед, плавно опустите подбородок на грудь. Затем нужно медленно выпрямиться. Повторить упражнение 6 – 8 раз
Важно: спину держать прямо!
7. Машем руками назад
Выполняем это упражнение стоя или сидя.
Руки вытянуть в стороны, плечи опустить. Лопатки прижать к спине. Вытянутые прямые руки при этом переместятся чуть назад. Вернуться в исходное положение. Повторить упражнение 6-8 раз. При выполнении этого упражнения нужно по-минимуму двигать руками, а стараться использовать только мышцы спины.
8. Вращаем кисти
Руки в стороны, плечи опустить. Согнуть руки в локтях, кисти сжать в кулаки. Сделать 4 круговых вращения в кистевом суставе, не опуская локтей, в одну сторону, потом 4 раза – в другую. Повторить по 4 – 6 раз в каждую сторону.
9. Вращаем локтями
Исходное положение то же самое, как и в двух предыдущих. Сделать 4 круговых вращения в локтевом суставе в одну и другую сторону. Локти опускать не нужно. Повторить по 4 – 6 раз в каждую сторону.
10. Вращаем плечами
Руки вытянуть в стороны, плечи опустить. Выполнить по 4 вращения в плечевом суставе в каждую сторону. Повторить от 4 до 6 раз.
11. Поднимаем – опускаем руки
Расслабляем плечи и руки. Поднимаем руки вверх, затем свободно роняем вниз. Дыхание должно быть свободным и расслабленным. Повторить 4 – 6 раз.
Подробнее о лечении шейного остеохондроза можно прочитать здесь.