Болезнь кавасаки (слизистокожножелезистыи синдром)
Содержание:
- Синдром Кавасаки: симптомы
- Причины возникновения синдрома Гийена-Барре
- Лікування
- Возможные осложнения
- Симптоматика
- Глазная инфекция: конъюнктивит
- Симптомы синдрома Кавасаки
- Как развивается?
- Симптомы
- Лечебный процесс
- Лечение
- Другие заболевания из группы Болезни костно-мышечной системы и соединительной ткани:
- Диагностика
- Клиническая картина
- Прогнозы синдрома
- Лечение синдрома Кавасаки
- К каким докторам следует обращаться если у Вас Болезнь Кавасаки (слизистокожножелезистыи синдром):
- Что такое вирус Коксаки?
- Синдром Кавасаки: лечение
- Что такое Болезнь Кавасаки (слизистокожножелезистыи синдром) —
Синдром Кавасаки: симптомы
Синдром Кавасаки может скрываться за различными симптомами, потому что болезнь может поражать практически любой орган.
Тем не менее, есть пять основных симптомов, которые очень типичны, и наличие которых позволяет заподозрить синдром Кавасаки:
- Во всех случаях наблюдается повышение температуры свыше 39°С на протяжении более пяти дней. Особенность этой лихорадки в том, что невозможно обнаружить ее причину. Часто бактерии или вирусы вызывают лихорадку, но при синдроме Кавасаки патоген не обнаруживается. Даже антибиотикотерапия не помогает снизить температуру.
- Слизистая оболочка полости рта, язык и губы багрового цвета у 90 процентов пациентов. Врачи говорят о симптоме лаковых губ и клубничного или малинового языка.
- В 80 процентах случаев появляется сыпь на груди , животе и спине. Это может напоминать скарлатину или корь, но для инфекций не характерна сыпь на ладонях и подошве стопы. Через две-три недели кожа начинает облазить на пальцах рук и ног. Шелушение кожи – очень поздний признак синдрома Кавасаки.
- Очень часто встречается двусторонний конъюнктивит. Синдром Кавасаки не вызывает образования гноя, потому что в воспалении не участвуют бактерии. Поэтому наличие гнойного конъюнктивита свидетельствует против синдрома Кавасаки.
- Примерно у двух третей пациентов опухают лимфатические узлы на шее. Это является признаком того, что в организме протекает воспалительная реакция и активируется иммунная система.
Пораженные синдромом дети быстро замечают, что они серьезно больны. Они быстро устают, становятся малоактивными и капризными.
При синдроме Кавасаки могут быть затронуты все органы, поэтому в дополнение к вышеупомянутым пунктам, могут возникать боли в суставах, диарея, рвота, головная боль, болезненное мочеиспускание или боль в груди .
Безусловно самое опасное осложнение – воспаление сосудов сердца. При наличии дефицита снабжения миокарда кислородом может развиться сердечный приступ, типичными симптомами которого являются боль в груди с радиацией в руку, чувство стеснения в груди и одышка. Поэтому всегда необходимо интенсивный контроль состояния сердца для своевременного выявления серьезных осложнений.
Причины возникновения синдрома Гийена-Барре
Синдром Гийена-Барре (СГБ) — острое демиелинизирующее поражение различных уровней периферической нервной системы воспалительного характера, которому свойственно аутоиммунное происхождение, развитие периферических параличей и белково-клеточной диссоциации в ликворе.
В рамках синдрома Гийена-Барре выделяют четыре основных клинических варианта, из которых острая воспалительная демиелинизирующая полирадикулоневропатия отличается наибольшей частотой (85-90%) и считается классической формой СГБ. Остальные 10-15% случаев СГБ припадают на аксональные формы СГБ. Помимо основных, в последнее время также выделяют еще несколько атипичных форм заболевания — острую пандизавтономию (вегетативный синдром), острую сенсорную невропатию и острую краниальную полиневропатию. Наблюдаются они весьма редко.
Распространенность заболевания может достигать 4 случаев на 100 000 населения в год, однако обычно несколько ниже. СГБ наблюдается в любых возрастных группах, однако чаще у людей 30-50 лет, с равной частотой у мужчин и женщин.
В 80% случаев причинами возникновения синдрома Гийена-Барре становятся:
- инфекции желудочно-кишечного тракта (особенно кампилобактериоз),
- инфекции верхних дыхательных путей или другой локализации.
- инфекции, вызванные герпес-вирусами, цитомегаловирусом, вирусом Эпштейна-Барр, микоплазмами, вирусами кори, паротита, Лайм-боррелиоза и пр.
- ВИЧ-инфекции,
- вакцинация (антирабическая, противостолбнячная, против гриппа и пр.),
- оперативные вмешательства или травмы любой локализации,
- контакт с токсичными субстанциями,
- иногда аутоиммунные (системная красная волчанка) и опухолевые (лимфогранулематоз и другие лимфомы) процессы.
Обычно СГБ проявляется мышечной слабостью и/или сенсорными расстройствами в нижних конечностях (например, чувство онемения, парестезии), которые через несколько часов или суток распространяются на верхние конечности. Иногда парезы и нарушения чувствительности одновременно появляются в руках и ногах. Реже заболевание дебютирует болями в мышцах конечностей или в пояснично-крестцовой области. В редких случаях первым проявлением становятся поражения нарушения глотания и фонации, глазодвигательные расстройства.
Общая симптоматика при синдроме обычно не развивается, лихорадка нехарактерна.
Степень двигательных нарушений при СГБ весьма разнообразна — от минимальной мышечной слабости до тетраплегии. Парезам свойственна симметричность и максимальная выраженность в нижних конечностях. Иногда возможно незначительное преобладание мышечной слабости с одной стороны. Характерны гипотония и отсутствие или существенное снижение сухожильных рефлексов. У трети больных развивается дыхательная недостаточность.
В большинстве случаев имеются расстройства поверхностной чувствительности в виде легкой или умеренной гипо- или гиперестезии по полиневритическому типу, отмечаются боли в бедрах, поясничной и ягодичной областях.
Болевой синдром может оцениваться и как ноцицептивный (мышечный), и как невропатический (из-за поражения сенсорных нервов). У половины больных отмечаются грубые расстройства глубокой чувствительности (в частности вибрационной и мышечно-суставной).
У большинства больных находит место поражение черепных нервов, обычно за исключением I и II пар. В зоне наибольшего риска находятся VII, IX и X пары черепных нервов. Такая патология проявляется парезом мимических мышц и бульбарными нарушениями.
К числу вегетативных расстройств при синдроме Гийена-Барре относят:
- транзиторную или стойкую артериальную гипертензию,
- реже артериальную гипотензию,
- сердечные аритмии, в частности синусовую тахикардию,
- расстройства потоотделения (локальный или общий гипергидроз),
- нарушения функций ЖКТ (запор, диарея, в редких случаях кишечная непроходимость),
- редко нарушения функций тазовых органов (обычно задержка мочи), если и развиваются, то слабовыраженные и транзиторные.
Лікування
У разі недіагностованої хвороби Кавасакі, батьки дитини самостійно «призначають» препарати для зниження температури тіла, противірусні препарати, антибіотики. Самолікування може мати небезпечні наслідки! Тому, при підвищенні температури тіла у дитини, краще рішення – викликати лікаря додому або скористатися послугами «швидкої».
Лікування синдрому Кавасакі проводиться в стаціонарі. При діагностуванні хвороби Кавасакі обов’язкова госпіталізація з подальшим диспансерним наглядом дитини у дитячого кардіолога. Медикаментозне лікування хвороби Кавасакі має включати:
- імуноглобуліни (вводяться внутрішньовенно протягом 8-12 днів);
- прийом антикоагулянтів, аспірину.
Для більшості пацієнтів прогноз лікування (при своєчасно наданій допомозі та ранній діагностиці) – задовільний. Після одужання вони зможуть вести нормальне життя, нормально рости та розвиватися.
Возможные осложнения
Главная опасность патологи заключается в том, что в инфекционный процесс вовлечены мелкие и крупные артерии. Это чревато расширением сосудов, приводящим к серьезным сердечным заболеваниям. Синдром способен вызывать следующие осложнения:
- артрит;
- средний отит;
- вальвулит;
- миокардит;
- гемоперикард;
- закупорка желчного протока;
- периферическая гангрена;
- воспаление мягких мозговых тканей.
Иногда болезнь Кавасаки у взрослых дает о себе знать через некоторое время. Так, один человек из пяти сталкивается с трагичными последствиями со стороны сосудистой системы. Стенки артерий становятся менее эластичными, теряют упругость. У человека развивается раннее возникновение кальциноза и атеросклероза. Как следствие, образуются тромбозы, нарушается питание сердечной мышцы.
Симптоматика
Клинические признаки синдрома разнообразны и специфичны:
Лихорадка — резкой подъем температуры тела, сохраняющийся в течение двух недель и сопровождающийся признаками интоксикационного синдрома: недомоганием, ознобом, тахикардией, ломотой во всем теле. Родители жалуются на чрезмерное беспокойство, капризность, возбудимость и раздражительность своих детей. Они становятся плаксивыми и крикливыми, отказываются от еды и плохо спят. Взрослые больные не справляются с выполнением банальных повседневных дел. Они с трудом поднимаются в гору, не могут бежать и быстро идти, а также поднимать тяжести. Когда лихорадка длится дольше 14 дней, прогноз патологии существенно ухудшается.
проявления синдрома Кавасаки
- Поражение кожи проявляется появлением сыпи, элементы которой полиморфны. Они имеют вид мелких плоских красных пятен, крупных волдырей, кореподобных высыпаний без везикул и корочек. Сыпь локализуется преимущественно на туловище, конечностях, в паху. Элементы сыпи имеют тенденцию к слиянию, образуя эритематозные участки. На подошвах и ладонях кожа становится плотной и болезненной, что приводит к ограничению подвижности пальцев. Примерно через неделю сыпь начинает бледнеть и постепенно исчезает, оставляя на коже шелушащиеся очаги.
- Воспаление слизистой оболочки глаз протекает по типу конъюнктивита без выделений. У больных возникает двусторонняя инъекция сосудов склер и конъюнктивы без слезотечения и изъязвления роговицы. Во рту слизистая краснеет и сохнет, на губах появляются трещины, которые периодически кровоточат. Язык становится малиновым, миндалины увеличенными. Нередко в патологический процесс вовлекаются шейные лимфоузлы, развивается регионарный лимфаденит. Появляется одиночный болезненный узел, диаметр которого превышает 1,5 сантиметра.
-
области поражения при синдроме Кавасаки
У лиц с васкулитом нарушается работа сердца, наблюдаются серьезные изменения в функционировании всей сосудистой системы. У больных развивается миокардит, проявляющийся учащенным сердцебиением, одышкой, кардиалгией, аритмией. Болезнь неуклонно прогрессирует и часто приводит к острой сердечной недостаточности. Воспаление может распространяться на перикард. Аневризмы коронарных артерий — причина инфаркта миокарда.
- Суставной синдром возникает у каждого третьего больного. Обычно поражаются крупные суставы ног и мелкие суставы кистей.
- Воспаление органов пищеварения проявляется абдоминальной болью, диспепсическими явлениями, нарушением стула, увеличением печени.
- В отдельных случаях поражаются оболочки мозга и органы мочевыделительной системы.
Яркая симптоматика болезни сохраняется два месяца, а затем наступает выздоровление. При отсутствии своевременного лечения синдром прогрессирует, развиваются тяжелые осложнения:
- Острая коронарная недостаточность,
- Гемоперикард,
- Эндокардит с поражением митрального клапана,
- Воспаление клапанов сердца,
- Водянка желчного пузыря,
- Гепатит,
- Панкреатит,
- Миозит,
- Асептическое воспаление оболочек мозга,
- Поражение суставов,
- Воспаление среднего уха,
- Нейросенсорная глухота,
- Гангрена конечности.
Глазная инфекция: конъюнктивит
Острый геморрагический конъюнктивит (AHC) проявляется отечными веками и красными кровоизлияниями в белках глаза. Обычно инфекция распространяется и на другой глаз. Пострадавшие люди могут чувствовать, что в их глазах что-то есть, или жаловаться на жгучую боль. AHC может быть вызван вирусом Коксаки, хотя чаще он вызывается родственным вирусом. Симптомы обычно проходят примерно через неделю. Meningiti
Вирусы Коксаки, особенно из группы В, могут вызывать вирусный менингит (воспаление слизистой оболочки спинного мозга и головного мозга). Вирусный менингит также известен как «асептический менингит», потому что обычные культуры спинномозговой жидкости не показывают бактериального роста. Это потому, что обычные методы культивирования тестируют на бактерии, а не на вирусы. Пациенты с асептическим менингитом жалуются на головную боль и лихорадку с легкой ригидностью шеи. Сыпь может присутствовать. У детей симптомы могут быть менее специфичными, включая изменение личности или становление вялыми. Фебрильные судороги могут возникать у детей. Приступы менее распространены у взрослых, хотя взрослые могут жаловаться на усталость, которая длится в течение нескольких недель после того, как менингит исчезнет.
Реже вирус Коксаки может также вызывать воспаление мозговой ткани (менингоэнцефалит). Люди с менингоэнцефалитом обычно страдают от лихорадки и вялой или смущены. Менингоэнцефалит чаще встречается у маленьких детей.
Симптомы синдрома Кавасаки
По статистике, первые признаки болезни у ребенка появляются в возрасте до 5 лет, в отдельных случаях до 8. При этом синдроме можно выделить три этапа:
- острый (около недели);
- подострый (от двух недель);
- выздоровление (полтора-два года).
Симптомы синдрома Кавасаки
Родителей должна насторожить лихорадка – это первый симптом. Она может длиться около двух недель. Если этот период увеличивается, то с каждым днем прогнозы болезни ухудшаются. Помимо повышения температуры тела, существуют ярко выраженные симптомы на коже:
- Макулярная сыпь – маленькие плоские пятнышки на коже, которые очень похожи на проявление кори или скарлатины. Сыпь в основном проявляется на теле и проксимальных конечностях (те, которые находятся ближе к корпусу), а также в паховой области.
- Через какое-то время сыпь сходит, а вместо неё появляется шелушение на разных частях тела.
- Кожа на ладонях и ступнях уплотняется, краснеет и увеличивается.
- Конъюнктивит обоих глаз проявляется уже в первую неделю болезни.
- Поражаются слизистые – на губах появляются трещинки, наблюдается «клубничный язык», увеличиваются лимфоузлы.
- Поражаются сердечные сосуды и сердце. Это может проявляться в качестве тахикардии, одышки или аритмии. Коронарные сосуды сердца расширяются, что может привести к инфаркту миокарда.
Для выявления болезни проводят:
- общий анализ крови;
- биохимический анализ;
Для диагностики этого недуга , нужно сдать биохимический анализ крови
- иммунологический анализ;
- ЭКГ;
- ЭхоКГ;
- коронарную ангиографию;
- анализ мочи.
Как развивается?
Для развития заболевания характерно образование большого количества Т- лимфоцитов. В норме эти иммунные клетки помогают устранять из организма различных возбудителей инфекционных заболеваний.
При попадании микробов запускается сильный иммунный каскад реакций. В ходе этого процесса образуется большое количество различных цитокинов. Эти вещества обладают воспалительным действием.
Попадая во внутренние стенки кровеносных сосудов, провоспалительные цитокины вызывают в них сильнейшее воспаление. По мере развития воспалительного процесса повреждаются все слои артерий и вен послойно.
В результате такого повреждения стенки сосудов начинают расслаиваться и истончаться. В конечном итоге это приводит к появлению патологических расширений — аневризм.
Наиболее подвержены данной болезни коронарные сосуды. Они созданы природой для того, чтобы обеспечивать кровью сердечную мышцу. При любых повреждениях коронарных сосудов может возникать гибель сердечной ткани — некроз, приводящий к инфаркту.
Спустя некоторое время, в стенки воспаленных сосудов начинают проникать фибробласты. Эти клетки способны запускать в организме образование соединительной ткани.
При избыточном количестве они способствуют формированию слишком плотных сосудов, которые не могут полноценно сужаться и расширяться.
Симптомы
Болезнь Кавасаки характеризуется наличием нескольких специфичных симптомов. Диагностика заболевания преимущественно основывается на обнаружении данных клинических признаков.
Появление только одного симптома не является диагностически значимым. Для установления диагноза потребуется обнаружение не менее 4 признаков.
К наиболее специфическим симптомам относят:
Появление сыпных элементов на теле. Практически все туловище, включая конечности и даже паховую область, покрывается сыпью. Она напоминает внешне коревую. Элементы могут быть настолько многочисленными, что кожные покровы приобретают равномерный красный, «пылающий» цвет. В ряде случаев сыпь появляется только на ногах.
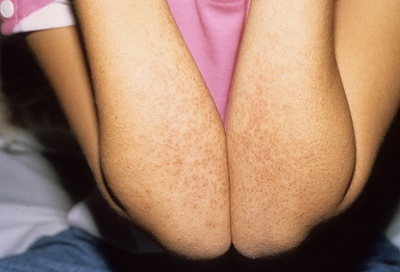
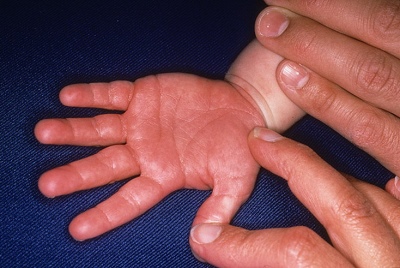
- Изменения в ротоглотке и зеве. Ротовая полость становится ярко-красного или даже малинового цвета. На языке могут образовываться пупырышки и различные воспаления. Губы растрескиваются. На красной кайме рта и слизистых оболочках появляются корочки.
- Развитие конъюнктивита. Склеры становятся инъецированными. Усиливается слезотечение и светобоязнь. Глаза сильно краснеют. В некоторых случаях появляется отек век. Часто малыши стараются находиться в полутемных помещениях, так как это приносит им выраженное улучшение самочувствия.
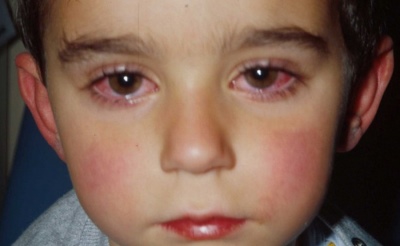
Все течение заболевания проходит в своем развитии несколько последовательных стадий:
Острой лихорадки. Обычно развивается в первые 7-10 дней с момента начала болезни. Сопровождается появлением высокой лихорадки — более 39-40 градусов. Она плохо поддается снижению, даже несмотря на использование жаропонижающих средств. К концу данного периода появляется конъюнктивит, а также специфичные изменения со стороны полости рта и на кожных покровах.
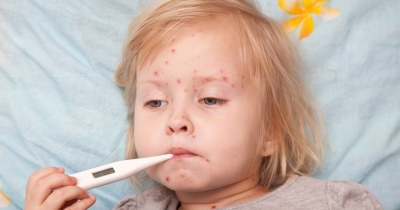
- Подострый период. Длится около 6 недель. Характеризуется нормализацией температуры тела и появлением первых аневризм в кровеносных сосудах. Сопровождается стойкими кожными проявлениями. Если во время данного периода температура тела резко нарастает вновь, то это может быть весьма неприятным предвестником нового рецидива заболевания.
- Период выздоровления. Постепенно проходят все неблагоприятные симптомы. Самыми последними видимыми изменениями становятся лишь поперечные полоски на ногтях. Возникшие аневризмы кровеносных сосудов постепенно проходят. Это происходит только при своевременно назначенной интерферонотерапии.
- Если заболевание было выявлено достаточно поздно, что привело к развитию у ребенка осложнений, то в таком случае говорят о переходе болезни в хроническую форму. Она сопровождается развитием отдаленных неблагоприятных последствий. Такие детки требуют постоянного наблюдения у инфекциониста и врача-кардиолога.

Лечебный процесс
Лечение больных с синдромом Кавасаки проводится в стационаре под наблюдением медперсонала. Этиотропной терапии болезни не существует. Симптоматическое лечение направлено на снятие неприятных симптомов и улучшение общего самочувствия больных. Обычно врачи ограничиваются применением консервативных методов. Чтобы снизить летальность, необходимо предотвратить развитие аневризм коронарных артерий. Хирургическое вмешательство показано в запущенных случаях при наличии тяжелых сердечно-сосудистых дисфункций.
Лекарственные препараты, используемые для лечения синдрома:
- Иммуноглобулин вводят парентерально сразу после поступления больного в стационар. Он уменьшает выраженность воспалительных явлений в сосудах, оказывает жаропонижающее действие, препятствует образованию аневризм.
- НПВС обладают противовоспалительным и жаропонижающим эффектами, снимают боль в суставах, уменьшают отек и выраженность кожных высыпаний – «Пироксикам», «Ортофен».
- Антиагрегантные препараты предупреждают слипание тромбоцитов, способствуют разжижению крови, снижают ее свертываемость, предотвращают тромбообразование – «Аспирин», «Курантил».
- Антикоагулянтные средства замедляют свертывание крови, превращение фибриногена в фибрин и образование кровяных сгустков – «Клопидогрел», «Варфарин».
- Глюкокортикостероидные средства устраняют признаки воспаления, но не влияют на процесс образования аневризм коронарных сосудов. Их эффективность в целом вызывает сомнения у специалистов, поскольку стероидные гормоны имеют побочный эффект в виде сгущения крови и образования тромбов.
Когда консервативная терапия не дает положительных результатов, а патологические процессы в коронарных сосудах прогрессируют, переходят к оперативному лечению. Чтобы избавиться от аневризмы, пациентам выполняют ангиопластику и коронарное шунтирование. При наличии стеноза коронарных артерий проводят стентирование, катетеризацию и ротационную абляцию.
Лечение
Дети с болезнью Кавасаки нуждаются в обязательной госпитализации. Лечение необходимо начинать сразу же, чтобы предотвратить повреждение коронарных артерий и сердечной мышцы. Если лечение было начато в течение 10 дней после начала заболевания, это значительно снижает риск осложнений.
Стандартной схемой лечения является внутривенное введение высоких доз иммуноглобулина – белка, участвующего в борьбе с воспалением. Состояние ребенка обычно заметно улучшается в течение 24 часов с момента начала лечения. Совместно с внутривенным введением иммуноглобулина часто назначаются высокие дозы ацетилсалициловой кислоты.
Однако даже при стандартной терапии у одного из четырех детей могут возникать проблемы в коронарных артериях. Поэтому стандартные схемы лечения всегда требуют индивидуальной коррекции, а при необходимости и дополнительного лечения.
Первым днем заболевания считается первый день повышения температуры.
Выразите Свою Реакцию
Другие заболевания из группы Болезни костно-мышечной системы и соединительной ткани:
| Cиндром Шарпа |
| Алкаптонурия и охронотическая артропатия |
| Аллергический (эозинофильный) гранулематозный ангиит (синдром Черджа-Штрауса) |
| Артриты при хронических заболеваниях кишечника (неспецифическом язвенном колите и болезни Крона) |
| Артропатия при гемохроматозе |
| Болезнь Бехтерева (анкилозирующии спондилоартрит) |
| Болезнь Кашина-Бека |
| Болезнь Такаясу |
| Болезнь Уипла |
| Бруцеллезный артрит |
| Внесуставный ревматизм |
| Геморрагический васкулит |
| Геморрагический васкулит (болезнь Шенлейна — Геноха) |
| Гигантоклеточный артериит |
| Гидроксиапатитная артропатия |
| Гипертрофическая легочная остеоартропатия (болезнь Мари — Бамбергера) |
| Гонококковый артрит |
| Гранулематоз Вегенера |
| Дерматомиозит (ПМ) |
| Дерматомиозит (полимиозит) |
| Дисплазия тазобедренного сустава |
| Дисплазия тазобедренных суставов |
| Диффузный (эозинофильный) фасциит |
| Зоб |
| Иерсиниозный артрит |
| Интермиттирующий гидрартроз (перемежающаяся водянка сустава) |
| Инфекционный (пиогенный) артрит |
| Иценко — Кушинга болезнь |
| Лаймовская болезнь |
| Локтевой стилоидит |
| Межпозвонковый остеохондроз и спондилез |
| Миотендинит |
| Множественные дизостозы |
| Множественный ретикулогистиоцитоз |
| Мраморная болезнь |
| Невралгия позвоночного нерва |
| Нейроэндокринная акромегалия |
| Облитерирующий тромбангиит (болезнь Бюргера) |
| Опухоль верхушки легкого |
| Остеоартроз |
| Остеопойкилия |
| Острый инфекционный артрит |
| Палиндромный ревматизм |
| Периартрит |
| Периодическая болезнь |
| Пигментный виллезанодулярный синовит (синовит геморрагический) |
| Пирофосфатная артропатия |
| Плексит плечевого сустава |
| Пневмокониоз |
| Подагра |
| Пояснично-крестцовый плексит |
| Псориатический артрит |
| Реактивный артрит (артропатия) |
| Ревматизм |
| Ревматическая полимиалгия |
| Ревматоидный артрит |
| Рецидивирующий полихондрит |
| Саркоидоз |
| Синдром (болезнь) Рейтера |
| Синдром Барре — Льеу |
| Синдром Бехчета |
| Синдром Гудпасчера |
| Синдром запястного канала |
| Синдром Марфана |
| Синдром тарзального канала |
| Синдром Титце |
| Синдром Фелти |
| Синдром Шегрена |
| Синдром Элерса — Данло |
| Синовиома |
| Сирингомиелия |
| Системная красная волчанка |
| Системная красная волчанка (СКВ) |
| Системная склеродермия |
| Сифилитический артрит |
| Смешанная криоглобулинемия (криоглобулинемическая пурпура) |
| Смешанное заболевание соединительной ткани |
| Сывороточная и лекарственная болезнь |
| Тендовагинит |
| Туберкулез позвоночника |
| Туберкулезный полиартрит |
| Узелковый полиартериит |
| Фиброзит (фасцииты и апоневрозиты) |
| Хондродисплазия |
| Хондроматоз суставов |
| Шейный плексит |
Диагностика
Так как при болезни Кавасаки могут возникать опасные для жизни осложнения, то врачи пришли к выводу о том, чтобы диагностика была наиболее простой и быстрой.
Выходом из ситуации послужила Американская классификация, позволяющая заподозрить заболевание на раннем этапе. Для этого совсем не нужны специальные тесты и анализы.
Лабораторные и инструментальные методы диагностики носят в этом случае вспомогательный характер. В основном они нужны для того, что вовремя обнаружить опасные осложнения.
Для того чтобы подтвердить диагноз болезни Кавасаки и выявить осложнения, доктора назначают:
Общий анализ крови. Многократное увеличение СОЭ свидетельствует о наличии аутоиммуного воспаления. Изменения в лейкоцитарной формуле могут показать присутствие вирусной или бактериальной инфекции в организме.
- Биохимическое исследование. Превышение С-реактивного белка свидетельствует о развитии системного иммунного воспаления. Во всем остром периоде болезни данный показатель значительно превышает норму. Также повышается уровень альфа1 — антитрипсина.
- Эхокардиография сердца. Проводится несколько раз: в момент первого установления диагноза, спустя 14 дней с начала болезни и по прошествии двух месяцев. Такая последовательность позволяет докторам не пропустить начало развития осложнений заболевания.
- ЭКГ. Выявляет скрытые нарушения сердечного ритма. При болезни Кавасаки могут развиваться различные аритмии или тахикардия. Обнаружить эти изменения очень легко, используя ЭКГ. Детям, которые перенесли данное заболевание, исследование сердца проводится регулярно.
- Рентгенография органов грудной клетки. Дает описание анатомического строения сердца и крупных сосудов. Позволяет выявить аневризмы, возникшие в крупных кровеносных сосудах. Данный метод также применяется для выявления скрытых и отдаленных последствий болезни.
Клиническая картина
Больные синдромом Кавасаки проходят через 3 стадии:
- Острый фебрильный – от 7 до 10 дней.
- Подострый – со 2-й по 3-ю неделю.
- Период выздоровления – от месяца до нескольких лет.
Симптомы болезни Кавасаки у детей — фото:
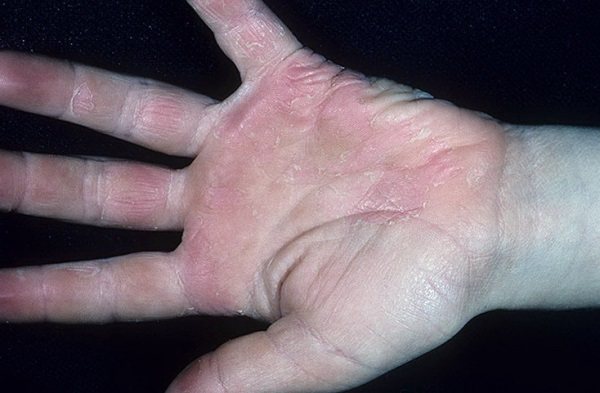
Сперва у больного подымается температура тела, как при обычном ОРВИ, и начинается лихорадка. При отсутствии лечения лихорадка продолжается до 2-х недель. Чем дольше длится этот период, тем меньше шансов на выздоровление.
Далее возникают проблемы с кожными покровами: красные пятна, вздутия кожи, волдыри, сыпь и др. Возможно уплотнение кожи на подошвах ног и ладонях, при этом снижается подвижность пальцев. Данные симптомы сохраняются около 2-3 недель, затем кожа шелушится.
Также происходит поражение слизистой оболочки ротовой полости и глаз. В первую неделю у больных появляется конъюнктивит обоих глаз без выделений.
Слизистая оболочка страдает от сухости и кровотечения, например из десен, губы лопаются и трескаются, язык приобретает малиновый оттенок, а миндалины увеличиваются в размерах. В половине случаев наблюдается значительное увеличение в размерах шейных лимфоузлов.
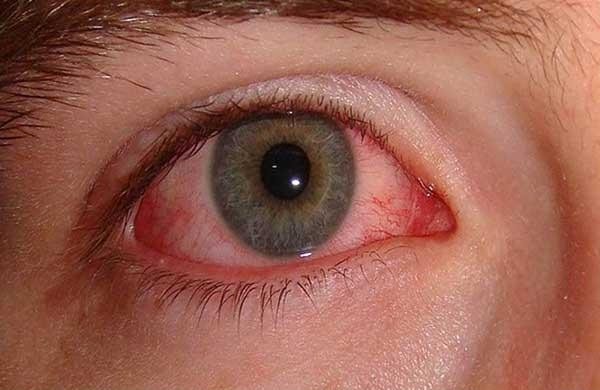
Со стороны сердца и коронарной системы появляются следующие симптомы:
- миокардит;
- сердечная недостаточность;
- аритмия;
- тахикардия;
- боли в груди;
- аневризмы сосудов;
- инфаркт миокарда;
- перикардит;
- митральная недостаточность.
В каждом третьем случае заболевания у больных происходит поражение суставов в области голеностопа, коленей, кистей рук.
Также возможны диарея, боли в животе, тошнота, рвота, а иногда менингит или уретрит.
Прогнозы синдрома
Синдром Кавасаки у взрослых не проявляется, но отголоски этой болезни могут принести много неприятных последствий. Само заболевание имеет крайне благоприятные прогнозы, в особенности, когда оно было выявлено на первых этапах. Уже в юности наблюдаются одышка и боли в сердце при беге или другой физической активности.
В будущем, у людей, которые перенесли синдром, могут появиться признаки атеросклероза артерий или ишемии сердца. Из-за этого таким людям крайне не рекомендуется курить или употреблять алкоголь, так как велик риск сердечно-сосудистых заболеваний. Более того, врачи советуют постоянно проходить обследования в больнице, полный осмотр сердца и эхокардиографию раз в несколько лет.
Лечение синдрома Кавасаки
Смертность при этой болезни составляет всего 1%. Основной причиной летального исхода является разрыв коронарных артерий и инфаркт миокарда. Перед началом лечения необходимо провести полный анализ тела, в том числе электрокардиологическое исследование. Все лечение должно быть направлено на предотвращение развития аневризм. Для этого назначают:
- «Ацетилсалициловую кислоту»;
- кортикостероидные гормоны;
- гамма-глобулин.
При лечении этой болезни очень важно постоянно наблюдать пациента методиками таких исследований как: УЗИ сердца, ЭКГ и ангиография коронарных артерий. Иммуноглобулин успешно купирует воспалительные процессы в сосудах
Если изменений не наблюдается (высокая температура и воспаление еще присутствуют), то назначают повторное внутривенное введение препарата
Иммуноглобулин успешно купирует воспалительные процессы в сосудах. Если изменений не наблюдается (высокая температура и воспаление еще присутствуют), то назначают повторное внутривенное введение препарата.
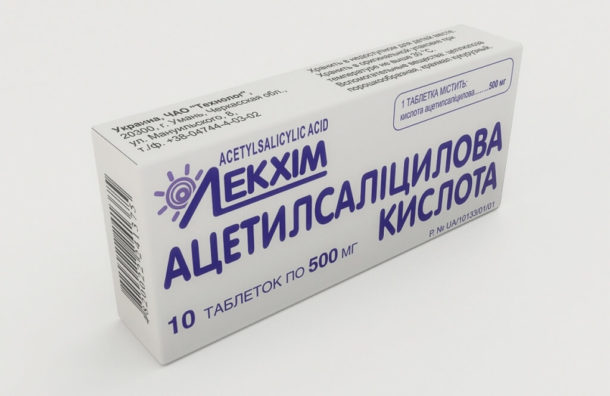
Ацетилсалициловая кислота при лечении этой болезни
В условиях использования иммуноглобулина еще не доказана польза салицилатов, так как «Аспирин» не влияет на длительность лихорадки.
При оперативном лечении синдрома, когда уже не удается спасти сосуды, проводят коронарное шунтирование или стентирование, чтобы избавиться от аневризмы.
К каким докторам следует обращаться если у Вас Болезнь Кавасаки (слизистокожножелезистыи синдром):
Ревматолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Болезни Кавасаки (слизистокожножелезистого синдрома), ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Что такое вирус Коксаки?
Коксаки вирусы являются частой причиной инфекции у взрослых и детей. Спектр заболеваний, вызываемых этими вирусами, варьируется от очень легких до угрожающих жизни. Нет вакцины, и нет лекарства, которое убивает вирус. Инфекция Коксаки является вирусной инфекцией от человека к человеку. Ключом к профилактике коксовой инфекции является хорошее мытье рук и прикрывание рта при кашле или чихании.
Нахождение в местах, где существует высокий риск заражения, увеличивает риск развития как вирусных, так и бактериальных заболеваний. Дети, посещающие детские сады, дошкольные учреждения и гимназии, могут распространять инфекцию среди своих сверстников. Новорожденные, вследствие ограниченного иммунного ответа, чрезвычайно уязвимы, чтобы страдать от существенных осложнений (включая смерть), если у них разовьется вирус Коксаки. Другие пожилые люди с основной слабостью иммунной системы (например, те, кто получает химиотерапию рака), также с большей вероятностью будут испытывать серьезные последствия, если у них разовьется вирус Коксаки.
Вирус присутствует в секретах и жидкостях организма инфицированных людей. Вирус может распространяться при контакте с дыхательными секретами от инфицированных пациентов. Если инфицированные люди протирают насморк и затем касаются поверхности, эта поверхность может содержать вирус и стать источником инфекции. Инфекция распространяется, когда другой человек касается загрязненной поверхности, а затем касается своего рта или носа.
Люди с зараженными глазами (конъюнктивит) могут распространять вирус, касаясь их глаз и касаясь других людей или касаясь поверхности. Конъюнктивит может быстро распространяться и появляться в течение одного дня после заражения вирусом. Коксаки вирусов также проливают в кале, который может быть источником передачи среди маленьких детей. Вирус может распространяться, если немытые руки загрязняются фекалиями, а затем касаются лица
Это особенно важно для распространения в детских садах или детских садах, где обрабатывают подгузники. Диарея является наиболее распространенным признаком кишечной инфекции Коксаки
Подобно многим инфекционным респираторным или кишечным заболеваниям, как только вирус Коксаки попадает в организм, для развития симптомов требуется в среднем один-два дня (инкубационный период). Люди наиболее заразны в первую неделю болезни, но вирус может присутствовать вплоть до одной недели после исчезновения симптомов. Вирус может дольше проживать у детей и у тех, у кого слабая иммунная система.
Синдром Кавасаки: лечение
За последние годы лечение синдрома Кавасаки стало значительно эффективнее. Стандартом на сегодня является терапия антителами (иммуноглобулинами). Это искусственно продуцируемые белки, которые могут уменьшать воспалительный ответ и восстанавливать иммунную систему. При своевременном лечении значительно сокращаются сосудистые повреждения сердца, что значительно снижает вероятность возникновения осложнений.
Для снижения температуры и подавления повышенного свертывания крови обычно используют ацетилсалициловую кислоту (АСК). Считается, что это помогает снизить количество сердечных приступов.
Если ребенку не становится лучше через один-два дня после начала лечения, нужно вводить в дополнение к иммуноглобулинам и АСК так называемые стероиды. Стероиды, такие как кортизон, подавляют иммунную систему, тем самым останавливают воспалительные реакции в организме.
Если заболевание все же привело к разрыву или закупорке коронарных сосудов, может потребоваться восстановление кровоснабжения сердца с помощью катетера или хирургическим путем. Для этого проводится имплантация здоровых срезов сосудов или сосудистых протезов, а также стентов – это маленькие сетчатые трубки, которые поддерживают пораженную артерию изнутри.
Даже после хорошо вылеченного синдрома Кавасаки, сердце должно быть осмотрено на предмет повреждений. В некоторых случаях снижение свертываемости крови может потребоваться в течение нескольких месяцев путем использовании АСК, чтобы избежать поздних сердечных осложнений.
Что такое Болезнь Кавасаки (слизистокожножелезистыи синдром) —
Болезнь Кавасаки (БК) — системное острое заболевание преимущественно новорожденных и детей младшего возраста, характеризующееся стойкой лихорадкой, двусторонним конъюнктивитом, поражением слизистых оболочек полости рта и губ, кожных покровов конечностей, экзантемой на туловище и острым негнойным лимфаденитом. Описано впервые Т. Kawasaki и соавт. в качестве новой детской болезни-лихорадочного сли зистокожнолимфожелезистого синдрома.
Эпидемиология
БК распространена преимущественно в Японии, где зарегистрировано несколько тысяч случаев, и в меньшей мере в США. В Японии средний возраст больных составляет 1 год, в США — 3,8 лет. Мальчики заболевают несколько чаще девочек.
Патоморфология
Характеризуется симптоматикой панангиита коронарных артерий с лимфогистиоцитарной инфильтрацией, разрывами эластической мембраны, зонами некроза и формированием аневризм. Выраженный панангиит обнаруживается также в подвздошных артериях, реже в других крупных сосудах. Одновременно можно выявить эндокардит, миокардит, лимфаденит с некрозами.