Тромбофлебит. причины, симптомы, диагностика и лечение острого тромбофлебита
Содержание:
- Диагностика и лечение тромбофлебита и тромбоза в «МедикСити»
- Методы лечения тромбофлебита
- Причины тромбоза рук
- Лечение геморроя, осложненного тромбозом
- Классификация тромбоза прямокишечных синусов
- Осложнения тромбоза
- Классификация флеботромбоза зависит от:
- Тромбэктомия: способы проведения и ход операции
- Наши врачи
- Реабилитационный период после тромбэктомии
- Основные причины возникновения
- Как лечить?
- Этиология. Факторы риска тромбофлебита
- Лечение ПТБ
- Острый тромбофлебит нижних конечностей, лечение
- Тромбоз нижних конечностей после коронавируса
- Тромб в руке: симптомы (первые признаки)
- Восстановление после инсульта
- Классификация антикоагулянтных препаратов
- Признаки тромба в организме: симптомы у женщин
Диагностика и лечение тромбофлебита и тромбоза в «МедикСити»
В клинике «МедикСити» Вам помогут при любых имеющихся у Вас проблемах с сосудами-венами и артериями. Наши специалисты владеют всеми консервативными и хирургическими методиками для лечения сосудистых заболеваний, мы работаем на лучшем в своем классе оборудовании.
1
МРТ в МедикСити
2
УЗИ сосудов в МедикСити
3
Консультация флеболога в МедикСити
«Золотым стандартом» диагностики тромбофлебита являются ультразвуковые методы диагностики (допплерография и дуплексное ангиосканирование вен). При необходимости могут быть назначены МРТ или рентгенография сосудов, а также другие исследования. Программу обследования индивидуально подбирает врач-флеболог во время консультации.
Способ лечения тромбофлебита, в зависимости от состояния пациента, определяет врач-флеболог. Лечение может быть как консервативным (применяется в большинстве случаев), так и хирургическим.
Консервативное лечение включает в себя особый двигательный режим (с бинтованием пораженной конечности с помощью эластичных бинтов), прием антикоагулянтов, сосудистых препаратов, антибиотиков и др. Обязательный пункт в схеме лечения – компрессионная терапия (причем компрессионное белье должно быть качественным, подобранным индивидуально).
Хирургическое лечение (флебэктомия) позволяет сократить сроки лечения и, как правило, оказывается наиболее результативным. Назначают его не всем и только по данным комплексного обследования.
Поскольку в большинстве случаев тромбофлебит — это следствие запущенного варикоза, то после операции потребуется комплексное лечение варикозного расширения вен.
Методы лечения тромбофлебита
Лечение тромбофлебита поверхностных вен
В этом случае специалист может рекомендовать лечение в амбулаторных условиях. В список рекомендаций могут входить препараты:
- оказывающие противовоспалительное действие (нестероидные противовоспалительные средства например: Нимесил, Ибупрофен, Диклофенак, Найз и пр.);
- местные средства (компрессы и мази);
- методы компрессионного воздействия (эластичные бинты или компрессионный трикотаж и пр.);
- флеботонические средства (Детралекс, Флебодия, Антистакс, Вазокет и пр.).
При тромбофлебите поверхностных вен пациент редко нуждается в госпитализации и, при правильном лечении, а также тщательном соблюдении врачебных рекомендаций обычно быстро наступает облегчение.
При прогрессировании поверхностного тромбофлебита (роста границы тромба) может потребоваться хирургическая профилактика тромбоэмболии (отрыва и миграции тромботических масс в сосуды легких) и распространения тромбоза на систему глубоких вен. Оперативное вмешательство в таком случае выполняется по срочным показаниям и чаще всего заключается в перевязке тромбированной поверхностной вены (большой или малой подкожной вены) в месте её впадения в систему глубоких вен и, при такой возможности, удалении варикозных (тромбированных и нетромбированных) вен.
1. Лекарственная терапия
Инъекции разжижающих кровь препаратов — антикоагулянтов (гепарин или его современные аналоги: клексан, фраксипарин, фрагмин). После терапии гепарином может быть назначен длительный прием таблетированной формы другого разжижающего кровь препарата — варфарина. Лечение антикоагулянтами проводится с целью предотвращения роста тромба и профилактики рецидива венозного тромбоза.
Если доктор назначил вам варфарин, строго следуйте рекомендациям по приему препарата и контролю за свертыванием крови.
Варфарин — сильное лекарственное средство, которое может вызвать ряд опасных побочных эффектов в случае несоблюдения врачебных рекомендаций.
2. Компрессионная терапия
Применение эластичных бинтов и подобора индивидуально компрессионного трикотажа — один из основных инструментов лечебного воздействия, а также профилактики при тромбозе глубоких вен. Проконсультируйтесь у специалиста о возможных, в вашем случае, методах компрессионной терапии.
3. Имплантация кава-фильтра
В некоторых случаях, особенно при наличии противопоказаний к разжижающим кровь препаратам или их неэффективности, приспособление кава-фильтр может быть установлено в главной вене тела пациента (нижней полой) для предотвращения миграции оторвавшихся фрагментов тромбов из вен нижних конечностей в сосуды легких. Кава-фильтр действует как ловушка для оторвавшихся тромбов. Фильтр может быть установлен на определенный период времени (3-4 недели) или постоянно. Эта процедура чаще всего выполняется под местной анестезией и не требует длительного пребывания пациента в стационаре.
4. Хирургическое лечение
Тромбэктомия, венозная ангиопластика и венозное шунтирование.
В некоторых случаях может потребоваться выполнение хирургического вмешательства направленного на удаление тромботических масс крупных венозных стволов (тромбэктомия) в области нижних конечностей, таза или живота. Для лечения длительно существующей закупорки иногда выполняется шунтирование или малотравматичное вмешательство (стентирование) пораженного сегмента магистральной вены.
Объем и характер оперативного вмешательства при тромбозе глубоких вен определяется сосудистым хирургом индивидуально.
5. Тромболизис
Растворение тромботических масс с помощью особых препаратов —тромболитиков (урокиназа, актилизе и пр.). Эта процедура может быть выполнена только на ранних стадиях заболевания и имеет ряд особых противопоказаний.
Причины тромбоза рук
Существует немало причин и предрасполагающих факторов к развитию тромбоза на руке, но в 80% случаев болезнь развивается на фоне неправильной катетеризации вены, после инъекций, при длительной инфузионной терапии или у наркозависимых людей. Причины развития тромбофлебита на руках также могут проявляться в результате следующих факторов:
- аллергическая реакция на длительный прием некоторых лекарственных препаратов;
- местные травмы рук с выраженным повреждением вен;
- укус кровососущих насекомых;
- длительная иммобилизация верхней конечности при переломах;
- заболевания гнойного происхождения, поражающие кисти рук: флегмона, септические состояния;
- повышенная свертываемость крови;
- наследственная тромбофилия;
- патологии сердечно-сосудистой системы;
- пожилой возраст;
- гиподинамия;
- нарушение обменных процессов: сахарный диабет, ожирение.
Рекомендуем обратить внимание также на статью: Симптомы и лечение тромба в сердце
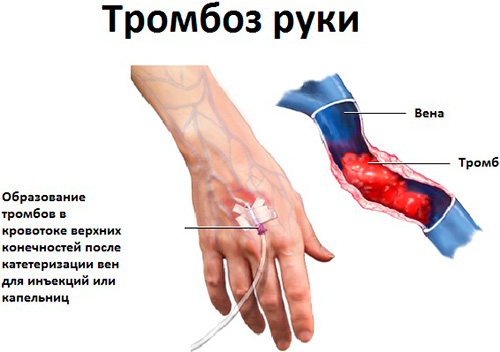
Учитывая особенность человеческого организма, это далеко не все причины, которые могут спровоцировать нарушение кровообращения в верхних конечностях с последующим образованием тромба.
Лечение геморроя, осложненного тромбозом
Консервативная терапия – временная мера, позволяющая устранить симптомы. Она применяется в нашей клинике, в случае если пациент не может выполнить операцию (например, предстоит вылет на самолете).
Гораздо более эффективный метод – операция по дезартеризации геморроидальных узлов на аппарате A.M.I. HAL-Doppler II. Дезартеризация комбинируется с иссечением тромбированного узла.
Почему стоит выполнить операцию по дезартеризации в «МедикСити»?
- Мы выбираем операцию как наиболее эффективный способ решения проблемы. Вы забудете о геморрое!
- После проведения операции на ранних стадиях (1 и 2 стадии) риск рецидивов равен нулю. На более поздних стадиях (2 и 3 стадии) — не более 1,5%.
- Выполняется без боли, под внутривенной седацией (медикаментозный сон) и местной анестезией;
- Максимально щадящая, малотравматичная;
- Выполняется амбулаторно, за 1 день, не требует госпитализации. В тот же день вы можете вернуться домой.
О технике дезартеризации геморроидальных узлов под ультразвуковым контролем в программе «Врачи» (ТВЦ) рассказывает Рустам Абдуллаев, врач-хирург, проктолог «МедикСити».
Пациент в течение месяца должен соблюдать рекомендации врача-проктолога:
- не посещать бани и сауны (3 недели);
- исключить алкоголь (1 месяц);
- не поднимать тяжести от 10-12 кг (1 месяц);
- сохранять половой покой (это необходимо в большинстве случаев);
- исключить острую и сильно соленую пищу.
Также необходимо придерживаться диеты! Врач-колопроктолог даст вам памятку, в которой все будет подробно расписано.
Записывайтесь на операцию! Вас подробно проконсультируют по телефону +7 (495) 604-12-12 и на консультации.
Материал подготовлен при участии специалиста:
Классификация тромбоза прямокишечных синусов
Тяжесть клинических проявлений определяется степенью процесса. Выделяют следующие периоды в развитии данного заболевания:
- Первый период. Характерна незначительная болезненность при пальпации выпавших узлов, плотность их умеренная, но несколько повышена. Пациент, как правило, знает о наличии у него геморроя, но предъявляет жалобы на усиление болей в момент дефекации и учащение выделения крови;
- Второй период. Эта стадия протекает на фоне присоединения вторичной бактериальной инфекции и развития воспалительного процесса. Область вокруг ануса резко отечна и гиперемирована. Пальпация узлов и пальцеректальное исследование очень болезненны для пациента;
- Третий период. Развивается в результате отсутствия лечения. Воспаление из геморроидальных синусов распространяется на окружающие ткани. При осмотре визуализируются темно-синие выпавшие узлы, гиперемия области вокруг анального отверстия. Пальцеректальное исследование невозможно в результате нестерпимой боли пациента.
Осложнения тромбоза
Тромбоз может вызвать хроническую венозную недостаточность. Она вызывает серьезные неудобства:
- Руки начинают неметь, отекать, ночью могут возникать судороги.
- Появляется боли в руках при смене погодных условий.
- Больному становится труднее удерживать предметы в руках.
Венозная недостаточность, при всех проблемах, которые она создает, не смертельна. Гораздо большую опасность представляет отрыв тромба или его части. Двигаясь по сосудам, кровяной сгусток рискует попасть в легочную артерию и перекрыть движение крови по ней. Результат – острая сердечная или дыхательная недостаточность с большой вероятностью смерти больного.
 Тромб может выглядеть в виде подкожного бугорка
Тромб может выглядеть в виде подкожного бугорка
Классификация флеботромбоза зависит от:
1. Локализации патологического процесса:
- — Флеботромбоз в системе верхней полой вены;
- — Флеботромбоз в системе нижней полой вены, наиболее часто встречаются:
- • илеофеморальный флеботромбоз;
- • феморальный флеботромбоз;
- • флеботромбоз в области подколенных вен и вен голени.
2. Стадии заболевания:
- Острый флеботромбоз имеет наиболее опасное и непредсказуемое течение, потому что развивается достаточно быстро и образованный в результате этого тромб имеет нестабильную структуру, а так же плохо держится на стенке сосуда, в следствие чего может легко оторваться и вызвать ТЭЛА. Заболевание возникает внезапно и длится около 2 недель.
- Подострый флеботромбоз имеет умеренное течение и длительность данного вида заболевания составляет порядка от 2 недель до 2 месяцев, отличительной особенностью является не только время течения болезни, но и меньший болевой синдром, однако стоит заметить, что симптомы проявления флеботромбоза более значительные и выражаются в большей отечности и нарушении функции пораженной конечности.
- Посттромбофлебитический синдром (ПТФС) на этой стадии воспалительный процесс полностью затухает, но появляются признаки хронической венозной недостаточности.
3. Этиологии:
- наследственное или приобретенное нарушение свертывающей системы крови;
- инфекционные заболевания;
- долгосрочное вынужденное пребывание в малоподвижном горизонтальном положении (после травм, операций);
- вынашивание беременности, тяжелые роды и послеродовый период;
- прием гормональных (как правило, эстрогенных) препаратов;
- варикозная болезнь нижних конечностей;
- тяжелые расстройства сердечно-сосудистой системы (сердечная декомпенсация, окклюзии магистральных артерий);
- онкологические заболевания;
- обезвоживание;
- тяжелые физические нагрузки.
4. Характера прикрепления тромба:
- флотирующий — прикрепляются только небольшим участком к стенке сосуда, подвижные – являются самыми опасными, т.к. эмбологенные;
- окклюзивный — тромбы распространенные, закупривающие просвет пораженного сосуда полностью;
- пристеночный – тромбы простирающиеся вдоль стенки венозного сосуда и перекрывающие его просвет частично.
Тромбэктомия: способы проведения и ход операции
Как уже упоминалось, цель проведения тромбэктомии нижних конечностей или геморроидального узла заключается в удалении тромба из сосудов посредством его вырезания. Правильно проведённое вмешательство обуславливает восстановление нормального кровообращения. Для этого применяются две основные техники:
- Традиционная тромбэктомия – предусматривает удаление части сосуда, в которой находится тромб. В процессе его надрезают, вырезают кровяной сгусток и осуществляют зашивание;
- Эндоваскулярная тромбэктомия – не требует удаления части сосуда, поэтому является щадящей. Она предусматривает создание небольшого надреза в области закупорки, введение катетера и аспирацию тромба с последующим зашиванием надреза.
Способ проведения тромбэктомии определяет врач, руководствуясь следующими данными:
- Локализация тромба;
- Причины его формирования;
- Состояние кровеносных сосудов пациента.
Перед началом операции пациента просят расположиться на операционной кушетке и применяют анестезию. После этого дезинфицируют операционное поле и далее действуют исходя из выбранного способа проведения тромбэктомии.
Наши врачи

Константинова Галина Дмитриевна
Врач сердечно-сосудистый хирург, флеболог, доктор медицинских наук, профессор
Записаться на прием

Малахов Юрий Станиславович
Врач — сердечно-сосудистый хирург, флеболог, Заслуженный врач РФ, доктор медицинских наук, врач высшей категории
Стаж 36 лет
Записаться на прием

Дроздов Сергей Александрович
Врач сердечно-сосудистый хирург, флеболог, доктор медицинских наук
Стаж 47 лет
Записаться на прием
Реабилитационный период после тромбэктомии
В период восстановления пациенту важно в точности следовать рекомендациям врача, которые заключаются в следующем:
- Приём антикоагулянтов и препаратов для укрепления венозных стенок;
- Использование мазей и гелей, предупреждающих формирование кровяных сгустков;
- Обеспечение умеренной двигательной активности для исключения развития осложнений тромбоэмболического характера;
- Ношение компрессионного трикотажа;
- Прохождение физиотерапевтических процедур.
В среднем тромбэктомия занимает около пятнадцати минут и позволяет восстановить правильное кровоснабжение. Задействование эндоваскулярных методик позволяет свести к минимуму травматичность и обуславливает быстрое восстановление.
В отделении флебологии ЦЭЛТ ведут приём специалисты с многолетним опытом научной и практической работы. Вы можете записаться к ним на приём онлайн на нашем сайте или связавшись с нашими операторами: +7 (495) 788-33-88.
- Подбор и коррекция антикоагулянтной терапии
- Удаление сосудистой сетки
Основные причины возникновения

Известно, что тромбозу в сосудах ног способствует влияние земного притяжения, а также то, что на них ложится полная «ответственность» как за переноску тела самого человека, так и за поднятие и перемещение тяжестей. Нагрузка на руки в целом значительно меньше, поэтому тромбофлебит верхних конечностей встречается достаточно редко. Но и здесь возможны условия, весьма благоприятные для данного недуга. Причем если в нижних конечностях страдает в основном венозная система, то в данном случае может возникнуть не только тромбоз вен руки, но и тромбоз артерий. Наиболее распространенное место локализации патологии — область подключичной артерии или продольные вены на руках.
Спровоцировать развитие болезни могут следующие обстоятельства:
- Повышенные нагрузки на руки.
- Беременность и роды.
- Различные инфекции.
- Заболевания, повышающие вязкость крови и вызывающие нарушение кровообращения.
- Наследственная предрасположенность к тромбообразованию.
- Хирургические операции: при любой из них происходит резкое усиление процесса образования сгустков крови как автоматическая реакция организма на значительную кровопотерю.
- Переломы рук, особенно сложные и требующие длительного периода восстановления.
- Частые внутривенные инъекции, повреждающие сосудистую стенку.
- Длительное нахождение катетера в сосуде.
Как лечить?
Лечение тромбоза на руке проводится врачом флебологом и включает комплекс лечебных мероприятий, направленных на устранение симптомов болезни, проходимость сосудов, восстановление кровообращения в венах и сосудах.
Комплексное лечение состоит из постельного режима, диеты, приема лекарственных препаратов. Из рациона больного нужно исключить жаренные, острые, жирные продукты питания, также стоит воздержаться от употребления алкоголя. В питательном рационе должны присутствовать растительные жиры, молочные продукты, свежие овощи и другие полезные продукты питания.
Медикаментозное лечение позволит улучшить состояние больного, снять симптомы болезни. Лекарственная терапия включает прием антибактериальных препаратов, также противопротозойные средства, которые помогут снять воспаление, предотвратить дальнейшее прогрессирование болезни.
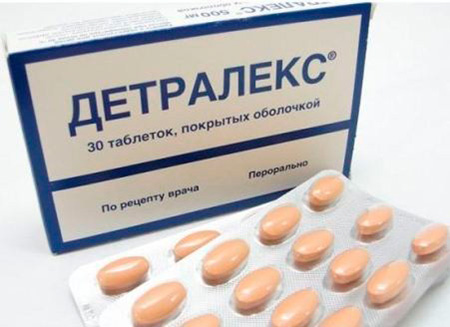
Важным в лечении считается применение антикоагулянтных препаратов: например, Гепарина, который позволит снизить свертываемость крови, предотвратить повторное образование тромбов. Лечение включает назначение венотонизирующих средств: это Троксевазин, Детралекс, Венарус, а также препарат Варфарин. При выраженном болевом синдроме назначаются противовоспалительные лекарства: Диклофенак, Мовалис.
Для местного применения назначаются мази, гели: Лиотон, Гепариновая мазь, Троксевазин. Обязательным в лечебном процессе считается эластичное бинтование больной руки.

В случае, когда консервативное лечение не дает нужных результатов, больному проводят операцию по удалению поврежденной тромбом вены.
Прогноз при тромбозе кисти руки в основном благоприятный, но только в том случае, если больной вовремя обратился к врачу. Своевременная диагностика и правильное лечение поможет избежать всевозможных последствий, тем самым улучшить качество жизни человека.
Источники
Этиология. Факторы риска тромбофлебита
Наиболее строгим фактором риска венозного тромбоза является перенесенный ранее подкожный тромбофлебит или другие проявления венозных тромботических осложнений, таких как тромбоз глубоких вен и тромбоэмболия легочных артерий. Другими провоцирующими тромбоз факторами являются перенесенные хирургические вмешательства, варикозная болезнь, длительная иммобилизация, онкологические заболевания, ваксулит (болезнь Бюргера).
БЕРЕМЕННОСТЬ Повышенная вероятность возникновения тромбофлебита наблюдается на протяжении большей части беременности, и также примерно 6 недель после родов. Это отчасти связано с повышенной адгезивностью тромбоцитов и частично из-за снижения фибринолитической активности. Вероятность тромбофлебита во время беременности потенцируется при наличии других факторов риска, например такими как наследственная тромбофилия.
ЭСТРОГЕННАЯ ТЕРАПИЯ Еще одним потенциальным фактором риска тромбофлебита является применение эстрогенов в терапевтических целях или прием гормональных контрацептивов. Исследования показывают, что при использовании пероральных контрацептивов с высоким эстрогеном риск тромбофлебита увеличивается в 3-12 раз.
Лечение ПТБ
В основном лечение данного заболевания проводится с применением терапевтических методик. Операции при посттромоботической болезни проводятся только при запущенных формах. Консервативная терапия включает в себя следующее:
Ангиопластика и стентирование артерий
- Стоимость: 100 000 — 250 000 руб.
- Продолжительность: 40 минут
- Госпитализация: 1-2 дня в стационаре
Подробнее
- ношение компрессионного трикотажа;
- проведение местного лечения венозной экземы и язвенных дефектов;
- сведение к минимуму статических нагрузок;
- меры по снижению избыточного веса пациентов;
- проведение мероприятий физиотерапевтической направленности;
- введение антикоагулянтов;
- курс лечения венотоническими препаратами;
- лечебная гимнастика и физкультура.
Обратите внимание: вышеперечисленные лекарственные препараты не устраняют причины развития заболевания, а необходимость их применения определяется лечащим врачом. Хирургическое лечение предусматривает следующее:
Хирургическое лечение предусматривает следующее:
- удаление или перевязка несостоятельных перфорантных вен;
- проведение вальвулопластики, направленной на восстановление несостоятельных клапанов;
- проведение вен, позволяющего восстановить проходимость поражённой вены;
- проведение шунтирования поражённых вен.
Острый тромбофлебит нижних конечностей, лечение
Острый тромбофлебит, операция по которому может быть срочной, очень опасен. В этом методе лечения нужно дождаться пока покраснение и воспаление кожных покровов станут минимальными.
Цель лечения — устранение тромбов или в тяжелых случаях всего участка пораженной вены. Острый тромбофлебит поверхностных вен требует немедленной помощи.
Острый восходящий тромбофлебит большой подкожной вены считается распространенным заболеванием сосудистой системы. Развитие такого заболевание несет за собой серьезную угрозу для жизни, так как воспаление и образование тромбов переходит от нижней части тела (голени) верх (паховая складка).
Тромбоз нижних конечностей после коронавируса
Так называется заболевание венозной системы ног, при котором в сосудах образуются плотные сгустки крови.
Эта патология развивается по следующим причинам:
- Повышение свёртываемости крови
- Замедление кровотока
- Ожирение
- Повреждение венозных стенок во время травмы или операции
- Приём некоторых противозачаточных препаратов
Болезнь поражает поверхностные или глубокие вены. При коронавирусе наиболее опасным считается тромбоз глубоких вен нижних конечностей, поскольку его осложнения иногда приводят к смерти.
Сгусток крови формируется на стенках сосудов. Из-за этого в них нарушается кровообращение, отчего иногда возникает боль, отёки и другие симптомы. Впрочем, патология часто протекает без видимых признаков.
Порой тромбы отрываются от вен. Эти плотные сгустки крови попадают в кровоток и нередко доплывают до сердца, лёгких или мозга. Если они застревают в сосудах лёгких, то у человека может остановиться дыхание. Такое явление называется тромбоэмболией.
После тромбоза ног при коронавирусе у некоторых развивается посттромботическая болезнь. Тромб повреждает сосуды, из-за чего в них нарушается кровообращение. Это провоцирует отёки и боль. Без своевременного лечения кожа над поражённым участком темнеет, а потом на ней образуются язвы. Это снижает качество жизни и облегчает проникновение бактерий в организм. В редких случаях трофические язвы вызывают гангрену.
Тромб в руке: симптомы (первые признаки)
Осложнения, которыми чреват тромбоз, требуют самого внимательного отношения к этой патологии
В этом контексте людям важно знать признаки болезни. Сгусток крови в сосуде можно в ряде случаев просто увидеть
Тромб — симптомы, первые признаки на вене руки – как он выглядит? Он не столь нагляден как тромб в сосуде ноги, но все же четко просматривается как подкожный бугорок.
Тромбоз глубоких вен руки имеет другие симптомы:
- Чувство жара, жжения, покраснение кожи, сыпь в поврежденном месте могут говорить о тромбозе.
- Болевые ощущения распирающего характера также сигнализируют о тромбозе руки. Боль усиливается при прощупывании и надавливании на пораженный участок.
- Отекание руки и посинение кожи тоже относятся к проявлениям тромбоза.
Но тромбоз вен рук не всегда имеет четко выраженные симптомы. Он может протекать бессимптомно, когда еще нет серьезного нарушения кровообращения. Поэтому особое значение приобретает своевременная диагностика тромбоза.
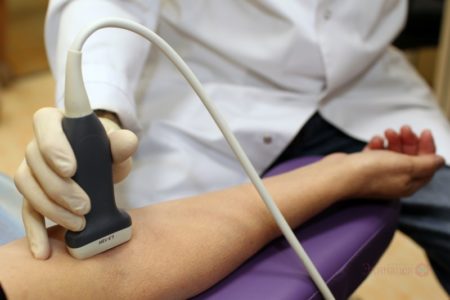 Современные методы диагностики сосудов включают в себя ультразвуковое исследование
Современные методы диагностики сосудов включают в себя ультразвуковое исследование
Восстановление после инсульта
Первые дни
Первые несколько дней после инсульта больной находится в нейрореанимации или в отделении интенсивной неврологии, где врачи занимаются:
- поддержанием жизненно важных функций организма
- противовоспалительным и противоотечным лечением, направленным на улучшение кровоснабжения областей мозга, прилежащих к зоне инсульта
- контролем и коррекцией свойств крови (вязкости и свертываемости)
- поддержанием оптимальной деятельности сердечно-сосудистой системы
- проведением терапии в зависимости от типа инсульта
Больному предписывают строгий постельный режим
Первые недели
В этот период наилучшим для больного будет пребывание в специализированном стационаре.
В первые недели после инсульта больному надо придать правильное положение и начать занятия лечебной гимнастикой. Физические упражнения будут стимулировать способность нервных клеток брать на себя функции погибших, компенсировать их бездействие. Назначаются лекарства активизирующие нарушенную передачу передачу импульсов с одних нервных клеток на другие.
В физических тренировках главное- наращивать нагрузки постепенно. В первые две недели следует делать общеукрепляющие и дыхательные упражнения. При отсутствии противопоказаний рекомендуется делать легкий массаж и электростимуляцию мышц специальными аппаратами. Также на этом этапе начинаются занятия по восстановлению речи. Их следует проводить, когда пациент уже без вреда для здоровья может переносить дополнительную эмоциональную и физическую нагрузку.
При раннем начале реабилитационной терапии у пациента повышается способность к самообслуживанию и активизируется функционирование пораженных конечностей. После выписки из стационара реабилитация продолжается под наблюдением невролога.
Первые месяцы
Если не начать реабилитацию в это время, то у больных может сохраниться стойкая утрата мозговых функций. На ранних стадиях организм восстанавливается практически полностью. В первые месяц после инсульта реабилитационная деятельность проводится в санаториях или специализированных центрах.
Для восстановления чувствительности рекомендуются следующие процедуры: массаж, грязевые и радоновые ванны, иглорефлексотерапия.
Для повышения двигательной активности применяются утренняя гимнастика, ЛФК, прогулки на свежем воздухе, индивидуальные физические занятия. Если есть нарушения речи проводятся занятия с логопедом.
1-2 года
В этот период необходимо сохранить восстановленную на ранних стадиях двигательную активность. А также компенсировать утраченные функции путем тренировки не пораженных инсультом групп мышц.
Лечебная гимнастика и занятия по нормализации речи должны проводится длительно и обязательно систематически.
Не менее важна психологическая и социальная реабилитация, включающая не только возможность не нуждаться в постороннем уходе, но и восстановлении трудоспособности.
Классификация антикоагулянтных препаратов
Низкомолекулярные гепарины
- Бемипарин (Цибор)
- Далтепарин (Фрагмин)
- Надропарин (Фраксипарин)
- Парнапарин (Флюксум)
- Эноксапарин (Клексан, Гемопаксан, Анфибра, Эниксум)
Новые оральные антикоагулянты (НОАК)
- Ривароксабан, анти Xa («Ксарелто», Bayer) •
- Апиксабан, анти Xa («Эликвис», Pfizer & Bristol-Myers) •
- Дабигатран, прямой ингибитор тромбина, («Прадакса», Boehringer Ingelheim)
Антагонисты витамина К (Варфарин)
Нефракционированный гепарин
Фондапаринукс (Арикстра)
Низкомолекулярные гепарины (НМГ) или фондпаринукс считаются препаратами выбора при тромбофлебите. Американский колледж врачей-специалистов по заболеваниям грудной клетки (American College of chest physician) рекомендует проводить антикоагулянтную терапию на протяжении сорока пяти дней.
Только лишь местное лечение тромбофлебита не является адекватным. Использование НМГ у пациентов с тромбофлебитом препятствуют экстравазации нейтрофилов, что способствуют снижению воспаления. Таким образом, низкомолекулярные гепарины обладают противовоспалительными действием в дополнение к противотромботическому.
Метаанализ 24 исследований, в которое вошли около 2500 пациентов, показал, что использование низкомолекулярных гепаринов снижает вероятность прогрессирования тромбофлебита примерно на 70%.
Альтернативной схемой лечения рецидивирующего тромбофлебита является применение прямого перорального антикоагулянтного препарата ривароксабана (ксарелто).
В случае распространенного варикотромбофлебита, проксимального расположения верхушки тромба, близости тромба к сафено-феморальному соустью, необходимым является проведение антикоагулянтной терапии. При распространении тромба на глубокие вены или в случае конкурирующего тромбоза глубоких вен минимальная длительность антикоагулянтной терапии составляет 3 месяца
Роль местных противовоспалительных препаратов не вполне очевидна, так как данных в настоящее время не достаточно что бы уверенно говорить о целесообразности их применения. НПВС могут быть полезны для уменьшения боли и воспаления. Гель эссавен, по мнению многих флебологов способствует купированию местных проявлений тромбофлебита.
Экстренные хирургические вмешательства при тромбофлебите могут быть эффективными для предотвращения осложнений. Хирургические вмешательства направлены на то, что бы минимизировать риск распространения тромбов в глубокую венозную систему. Если выполнена эвакуация тромбов, то, как правило, процесс восстановления, стихания воспалительного процесса протекает быстрее
Признаки тромба в организме: симптомы у женщин
Сгустки крови – это первая помощь организма против кровотечения. Кровь превращается из жидкости в гель, защищая поток крови и закупоривая кровотечение.Без свертывания крови небольшие сосуды внутри тела продолжали бы кровоточить, а умереть можно было бы даже от небольшого пореза.
Есть два разных типа сгустков:
- Артериальные – это те, которые образуются в артериях. Сразу же после их возникновения начинают проявляться симптомы. Поскольку они препятствуют проникновению кислорода к жизненно важным органам, это может привести к различным осложнениям (инсульт, инфаркт, паралич и сильная боль).
Венозные сгустки образуются в венах. Процесс протекает медленно в течение определенного периода времени, но со временем симптомы постепенно становятся более заметными.
Эти сгустки становятся смертельно опасными, особенно когда они образуются непосредственно в артериях:
- Сердечный приступ – когда сердечная мышца теряет кровоснабжение.
- Инсульт – где часть мозга теряет кровоснабжение.
- Тромбоз глубоких вен – сгусток, возникающий, как правило, в нижней части ноги – это одна из основных причин легочной эмболии.
Общие симптомы тромба у женщин
В целом симптомы тромба у женщин мало отличаются от мужских и зависят от места его локализации.Наиболее распространенным местом для образования тромба являются ноги. В этом случае симптомы могут включать: 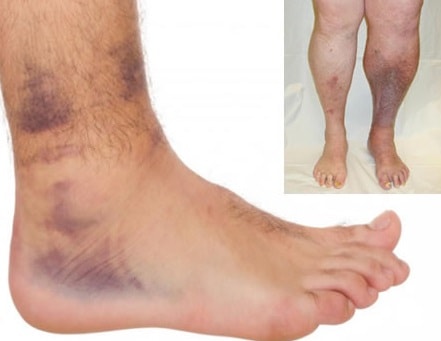
- боль,
- припухлость,
- жар,
- покраснение,
- боль в стопе при растяжении пальцев вверх.
Сгустки крови дают разные симптомы в зависимости от того, где они находятся в организме:
- Сгусток крови в сердце – боль и ощущение тяжести в груди; помутнение сознания, тяжело дышать.
- Сгусток крови в животе – рвота, сильная боль в животе.
- Сгусток крови в мозге – внезапная и сильная головная боль. Когнитивные изменения, такие как трудность речи.
Таблица симптомов в зависимости от места локализации
| Место локализации | Симптомы |
|---|---|
| Рука и нога | Симптомы тромба в ногах и руках могут включать боль или спазмы, отеки, гарячую на ощупь синюшную или красную кожу.Сгустки, возникающие в крупных венах, называются тромбозом глубоких вен (ТГВ).Сгустки крови также могут возникать в более мелких, более поверхностных (ближе к коже) венах. |
| Сердце | Общие симптомы тромбов в сердце включают боль в груди и левой руке, потоотделение и затрудненное дыхание. |
| Легкие | Наиболее распространенные симптомы включают одышку или затруднение дыхания, боль в груди и кашель. Другими симптомами, которые могут появиться или не появиться, являются потоотделение, обесцвеченная кожа, отек ног, нерегулярное сердцебиение и / или пульс и головокружение. |
| Мозг | Могут возникнуть проблемы со зрением или речью, судороги и общая слабость. |
| Живот | Симптомы сгустков брюшной полости могут включать сильную боль в животе, тошноту, рвоту и диарею и / или кровавый стул. |