Туннельный синдром запястья
Содержание:
- Диагностика проблемы
- Как предотвратить синдром?
- Патогенез
- Признаки туннельного синдрома запястья
- Клинические проявления
- Причины варикозного расширения вен и факторы риска?
- Почему возникает синдром запястного канала?
- Причины и симптомы (локтевой туннельный синдром)
- Туннельный синдром – симптомы, причины, профилактика, диагностика и лечение в клинике «Парацельс», Сергиев Посад
- Причины
- Лечение
- Диагностика заболевания
- Методы лечения
- 4.Лечение
Диагностика проблемы
Перед операцией каждый пациент проходит комплексное медицинское обследование, в том числе:
- осмотр и опрос пациента, в процессе которых врач уточняет характер симптомов и выявляет проблему;
- исследование крови;
- проверка нервной проводимости, то есть изучение способности нервов передавать импульсы;
- магнитно-резонансная томография, которая позволяет визуализировать структуру области запястья;
- ультразвуковое исследование — может применяться в процессе предварительной диагностики патологии, а также для контроля процедуры при инъекциях в область запястного канала;
- электромиография — проверка электрической активности мышц пораженной конечности.
Кроме того, для выявления болезней, способных спровоцировать развитие карпального синдрома, могут быть назначены дополнительные обследования. К таким заболеваниям относятся:
- сахарный диабет — проводятся специфические исследования крови и мочи;
- гипотиреоз — устанавливается уровень гормонов для определения функциональности щитовидной железы, а также выполняется УЗИ данного органа;
- поражение почек (хроническая почечная недостаточность, нефросклероз) — проводятся анализ крови и мочи, биохимическое исследование крови, другие исследования;
- аутоиммунные патологии — выполняются ревмопробы и т.д.
Как предотвратить синдром?
Не стоит дожидаться, пока боль заявит о себе, чтобы потом выискивать время на процедуры и перебирать препараты в поисках подходящего.
Опасность синдрома в том, что, начинаясь с быстро проходящих неприятных ощущений в кисти, он способен быстро обездвижить всю руку и привести к инвалидности. Высвобождение срединного нерва на обширном участке потребует более серьезного нейрохирургического вмешательства и тяжелого реабилитационного периода без надежды на поправку и полноценную жизнь.
Помимо повседневной бытовой заботы о себе, важно проходить профилактические осмотры у надежных специалистов. Но синдром невозможно предсказать, нереально обследовать каждую живую клетку и обнаружить патологические изменения в карпальном канале
Периодические же визиты к остеопату, даже если ничего не беспокоит, позволят заблаговременно вычислить незначительные сбои и исправить положение, не позволив недомоганию развиться
Но синдром невозможно предсказать, нереально обследовать каждую живую клетку и обнаружить патологические изменения в карпальном канале. Периодические же визиты к остеопату, даже если ничего не беспокоит, позволят заблаговременно вычислить незначительные сбои и исправить положение, не позволив недомоганию развиться.
Нужен ли остеопат ребенку? Обязательно. Короткий профилактический сеанс направит энергию растущего организма в верном направлении
Особенно важно это в периоды повышенного стресса — в начале школьного обучения, в выпускных классах. Многие дефекты развития исходят из дородового и родового периодов
Неисправленные, они провоцируют множественные патологии во взрослом возрасте. А судьбу человека мог изменить 20-минутный безболезненный прием.
Патогенез
Туннельные синдромы формируются при остром или хроническом сдавлении нерва в зоне его естественного залегания, как правило, в мышечно-фиброзном или мышечно-костном ложе (или туннеле). На участке сдавления нерва наблюдается локальная демиелинизация, возможны варианты Валлеровского перерождения. Значительную роль в этих процессах играет и ишемия нервного ствола. При хроническом сдавлении нерва присоединяется его невроматозное утолщение за счет разрастания соединительной ткани. Основную роль в развитии компрессионно-ишемических невропатий играет длительная микротравматизация нерва, связанная, как правило, с профессиональной деятельностью.
Карпальный канал, как показано на рис. 1, ограничивается:
- с латеральной стороны – ладьевидной костью (os scaphoideum);
- с медиальной стороны – гороховидной костью (os pisiforme);
- с дорсальной стороны – карпальными костями: полулунной костью (os lunatum), трехгранной костью (os triquetrum), гороховидной костью (os pisiforme),крючковидной костью (os hamatum), головчатой костью (os capitatum), трапециевидной костью (os trapezoideoum), многоугольной костью (os trapezium), ладьевидной костью (os scaphoideoum) и межкостными межзапястными связками (ligamenta intercarpea interossea);
- с вентральной стороны – поперечной связкой (retinaculum lexorum). Через канал проходят срединный нерв и 9 сухожилий-сгибателей: m. flexor digitorum superficialis, m. flexor digitorum profundus, m. flexor pollicis longus.
Границами канала Гийона являются:
- дно – гороховидно-крючковидная и гороховидно-пястная связки, удерживающая связка сгибателей и мышца, противопоставляющая мизинец;
- крыша – ладонная карпальная связка и короткая ладонная мышца;
- медиальная стенка – гороховидная кость, локтевой сгибатель запястья и мышца, отводящая мизинец;
- латеральная стенка – сгибатель мизинца, крючок крючковидной кости и удерживающая связка сгибателей;
- проксимальная граница – удерживающая связка сгибателей;
- дистальная граница – фиброзная арка мышц гипотенара.
Рис.1 Мягкие ткани кисти, запястный канал, канал Гийона (схема) а – ладонная поверхность левой кисти, б – поперечный срез левого запястья; а: 1 – ладонная артериальная дуга; 2 – поперечная связка запястья; 3 – лучевая артерия; 4 – запястный канал; 5 – срединный нерв; 6 – локтевая артерия; 7 – канал Гийона; 8 – локтевой нерв; 9 – сухожилия сгибателей; б: 1 – поперечная связка запястья; 2 – локтевая артерия; 3 – локтевой нерв; 4 – канал Гийона; 5 – гороховидная кость; 6 – синовиальная оболочка; 7 – трехгранная кость; 8 – головчатая кость; 9 – ладьевидная кость; 10 – запястный канал; 11 – срединный нерв
Рис.2 Анатомические структуры карпального канала: 1 – срединный нерв; 2 – поперечная связка; 3 – сухожилия сгибателей кисти; 4 – крючковидная кость, 5 – головчатая кость, 6 – трапециевидная кость, 7 – кость-трапеция, 8 – мышцы тенара, 9 – мышцы гипотенара
Рис.3. МР-изображение запястья на уровне карпального канала в аксиальной плоскости, Т1-ВИ: 1, 2 – локтевая артерия и нерв в канале Гийона, 3 – локтевой сгибатель запястья, 4 – гороховидная кость, 5 – трехгранная кость, 6 – локтевой разгибатель запястья, 7 – крючковидная кость, 8 – сухожилия мышц-разгибателей пальцев и большого пальца, 9 – полулунная кость, 10 – короткий лучевой разгибатель запястья, 11 – длинный разгибатель большого пальца, 12 – ладьевидная кость, 13 – сухожилия глубокого сгибателя пальцев, 14 – длинная мышца, отводящая большой палец, 15 – сухожилие длинного сгибателя большого пальца, 16 – сухожилие поверхностного сгибателя пальцев, 17 – срединный нерв, 18 – общий удерживатель сгибателей
Признаки туннельного синдрома запястья
К характерным признакам развития патологии специалисты относят:
- болезненные покалывания в области кистей, особенно часто возникающие ночью и приводящие к нарушениям сна;
- чувство онемения в пальцах пораженной руки;
- ощущение отечности в пальцах;
- мышечная слабость;
- «прострелы» в пальцах, напоминающие воздействие электрического тока.
Указанные симптомы возникают или усиливаются в следующих случаях:
- продолжительная нагрузка на руку, особенно повторяющиеся монотонные движения;
- неудобное положение конечности;
- работа с упором на запястье;
- повышенная температура тела;
- вибрации (например, в случае длительной поездки на автомобиле);
- длительное удерживание конечности на весу (в том числе при работе за компьютером).
Нередко онемение кисти происходит в ночное время. В течение дня неприятные ощущения могут появиться, если больной что-то удерживает в больной руке или сжимает кистью какой-то предмет (например, руль транспортного средства). При этом симптомы становятся менее выраженными, если больную руку встряхнуть или дать ей непродолжительный отдых.
Клинические проявления
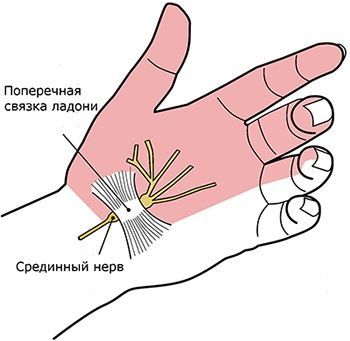
Самые первые признаки карпального синдрома заключаются в ощущении дискомфорта в областях, за иннервацию которых «отвечает» срединный нерв: ладонь, запястье, пальцы, в особенности указательный и большой. По мере развития заболевания появляется ощущение онемения и тяжести в области кисти, которые не прекращаются ни днём ни ночью.
При отсутствии лечения синдром продолжает развиваться, а его симптоматика проявляется в следующем:
- слабость в пальцах;
- болевые ощущения при попытках поднять тот или иной предмет;
- невозможность выполнять тонкие, точные движения пальцами;
- распространение болевой симптоматики вверх по верхней конечности, вплоть до плеча.
Изначально симптомы не проявляются ярко и исчезают после встряхивания кистями — однако, по мере развития заболевания, они приобретают постоянный характер. В дальнейшем будут наблюдаться ослабление и атрофия большого пальца, которая ещё больше затруднит совершение тех или иных действий кистью. Прикосновение подушечкой большого пальца до кончиков других пальцев станет невозможным, точно так же как и удерживание разных предметов.
Причины варикозного расширения вен и факторы риска?
Кровеносные сосуды в организме обеспечивают канал для потока крови. С точки зрения кровеносных сосудов нижних конечностей, артерии несут кровь высокого давления, обогащенную кислородом от сердца к нижним конечностям. Вены, следовательно, имеют более тонкие и менее эластичные стенки, чем артерии. Если в венах поднимается давление по любой причине в течение длительного периода времени – это может стать основной причиной варикозного расширения вен нижних конечностей. Также заболеванию способствует нарушение работы или повреждение клапанов, которые помогают проталкивать кровь вверх.
Работа венозных клапанов в норме и при варикозном расширении вен
Около 30% взрослых во всем мире страдают от болезни. Риск сильно зависит от возраста и пола. Ниже перечислены факторы риска:
- Ожирение. Ожирение является основным фактором риска развития варикозного расширения вен нижних конечностей. Чрезмерный вес повышает давление в венах и усугубляет их состояние.
- Наследственность. Наследственность играет важную роль в определении восприимчивости к расширению вен, но конкретные факторы, ответственные за это не были идентифицированы.
- Бездействие. Длительное бездействие или наоборот повышенная активность увеличивают давление в венах.
- Пол. Женщины особенно подвержены варикозному расширению вен нижних конечностей из-за влияния прогестерона на вены, а также последствия беременности. Женщины имеют в 3 раза выше риск к заболеванию.
- Беременность. Варикозное расширение вен нижних конечностей при беременности возникает вследствие гормонального влияния. Однако часто увеличенные вены возвращаются к норме в течение одного года после родов. Также может наблюдаться варикоз малого таза.
- Возраст. Варикозное расширение вен нижних конечностей обычно влияет на людей в возрасте от 30 до 70 лет. С возрастом, эластичная оболочка вены начинает ослабевать, что повышает шансы для увеличения вен.
Фактором риска является все, что может увеличить шансы человека к развитию болезни. Это может быть деятельность, например, курение, диета и многие другие причины.
Почему возникает синдром запястного канала?
Срединный нерв проходит между костями запястья и связкой. Защемление может происходить в нескольких случаях: когда
- сухожилия, которые идут через тот же канал, воспаляются;
- ткани, окружающие связки, уплотняются;
- человек держит руки в позиции, в которой канал сужается.
Известно, что у женщин синдром запястного канала возникает чаще из-за того, что пространство, где проходит срединный нерв, у них уже. Также факторы риска — это, по всей видимости, лишний вес, беременность, сахарный диабет, ревматоидный артрит и генетическая предрасположенность.
Чем раньше вы обратитесь за медицинской помощью, тем меньше риск, что срединный нерв будет повреждён, и тем проще будет справиться с синдромом запястного канала.
Причины и симптомы (локтевой туннельный синдром)
Локтевой туннельный синдром — также известный, как локтевая невропатия, вызван избыточным давлением на локтевой нерв, который проходит близко к поверхности кожи в области локтя. Больше вероятности к развитию локтевого туннельного синдрома, если есть следующие факторы:
- Многократная опора на локоть, особенно на твердую поверхность.
- Нахождение локтя длительно в согнутом положении, например во время разговора по сотовому телефону или сон на согнутой в локте руке.
- Иногда, локтевой туннельный синдром развивается в результате аномального роста костной ткани в локте или интенсивной физической активности, которая увеличивает давление на локтевой нерв. Игроки бейсбола, например, имеют повышенный риск развития локтевого туннельного синдрома, потому, что совершаются вращательные движение необходимые для удара по мячу, что может приводить к повреждению локтевых связок и травмированию нерва.
Ранние симптомы локтевого туннельного синдрома включают:
- Боль и онемение в локте.
- Покалывание, особенно в безымянном пальце и мизинце.
Более тяжелые симптомы локтевого туннельного синдрома включают:
- Слабость в безымянном пальце и мизинце
- Снижение способности сжимать пальцы (большой и мизинец)
- Снижение силы в кисти
- Атрофия мышц руки
- Деформация кисти руки
Если есть любой из этих симптомов, врач может диагностировать локтевой туннельный синдром на основании только физикального обследования. Кроме того, возможно использование специальных нейрофизиологических тестов (таких как ЭМГ), которые позволяют определить степень нарушения проводимости по нервному волокну или мышце.
Туннельный синдром – симптомы, причины, профилактика, диагностика и лечение в клинике «Парацельс», Сергиев Посад
ВНИМАНИЕ: Доступны онлайн-консультации врачей (более 18 специальностей). Туннельный синдром (синдром карпального канала или карпальный синдром) – это патология, при которой происходит защемление нервов между мышцами, сухожилиями и костями запястья
Синдром туннельного нерва проявляется болью в кисти рук, запястье. Кроме того туннельный синдром запястья сопровождается покалыванием в кистях рук, онемением в руках. Осложнением заболевания может стать локтевой туннельный синдром.
Туннельный синдром (синдром карпального канала или карпальный синдром) – это патология, при которой происходит защемление нервов между мышцами, сухожилиями и костями запястья. Синдром туннельного нерва проявляется болью в кисти рук, запястье. Кроме того туннельный синдром запястья сопровождается покалыванием в кистях рук, онемением в руках. Осложнением заболевания может стать локтевой туннельный синдром.

Причины
Любое состояние, уменьшающее объем запястного канала или увеличивающее размер тканей внутри канала, может привести к появлению симптомов синдрома карпального канала (СКК). Например, травма запястья может вызвать отек и появление избыточного давления в запястном канале. Внутренний объем канала может быть уменьшен после перелома запястья или его смещения, если кость попадает в канал.
Появление симптомов СКК могут вызвать и другие состояния организма. Во время беременности в организме может задерживаться жидкость, что приводит к появлению избыточного давления в запястном канале. Симптомы СКК могут развиваться у лиц, страдающих диабетом, они могут возникнуть при поражении нерва (нейропатии) или вследствие сдавливания срединного нерва. Симптомам СКК часто подвержены пациенты со сниженной функцией щитовидной железы, гипотиреозом.
Способ выполнения людьми своих задач может относить их к группе повышенного риска СКК.
К этим рискам относятся:
- применение силы;
- положение тела;
- расположение запястья;
- повторение действия;
- температура;
- вибрация.
Один из этих рисков не может создать проблему. Но способ работы, который включает в себя несколько факторов, может вызвать больший риск. А чем дольше человек подвержен одному или более рискам, тем очевиднее возможность появления состояния СКК. Однако ученые считают, что другие факторы, такие как курение, ожирение и прием кофеина, могут быть более важными при определении степени предрасположенности человека к развитию СКК.
Кроме того, СКК может появиться при уплотнении синовиальной оболочки вследствие раздражения или воспаления. Это уплотнение вызывает возникновение давления внутри запястного канала. Но канал не может удлиняться или расширяться, поэтому поперечная связка запястья начинает сдавливать срединный нерв. Если давление продолжает расти, нерв перестает нормально функционировать.
Любое состояние, вызывающее аномальное давление в канале, может способствовать появлению симптомов СКК. Различные виды артритов могут вызвать отек и сдавливание в запястном канале. Перелом кости запястья впоследствии может вызвать СКК, если костные фрагменты приведут к появлению аномального положения сухожилий сгибателей.
При сдавливании срединного нерва замедляется кровоснабжение внешней оболочки нерва, туда может перестать поступать кровь. Это состояние называется ишемия. Сначала поражается только внешняя оболочка нерва. Но если давление продолжает нарастать, внутренняя часть нерва начинает утолщаться. Внутри нерва образуются новые клетки, называемые фибробластами, появляется рубцовая ткань. Это вызывает чувство боли и онемения в кисти руки. Если сразу же снять давление, симптомы быстро ослабеют. Давление, не устраненное сразу же, может привести к уменьшению или даже потере шансов на выздоровление.
Лечение
Лечение синдрома запястного канала необходимо начинать как можно раньше и под наблюдением врача. В первую очередь следует лечить первопричины, такие как диабет или артрит. Без лечения, течение заболевания, как правило, имеет тенденцию к прогрессированию.
Лекарственная терапия
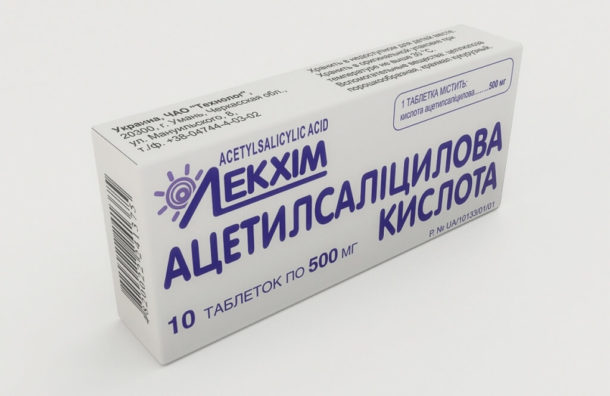
В ряде случаев различные лекарственные средства могут облегчить боль и воспаление, связанные с синдромом запястного канала. Нестероидные противовоспалительные средства, такие как аспирин, ибупрофен и другие безрецептурные препараты-болеутолители могут облегчить симптомы, которые появились недавно или вызваны напряжённой деятельностью. Мочегонные для приёма внутрь помогают снизить отёк. Возможно введение кортикостероидов (преднизон, гидрокортизон) или лидокаина (местный анестетик) путем инъекции непосредственно в запястье или (для кортикостероидов) приёма внутрь с целью снижения сдавления срединного нерва и обеспечения быстрого временного облегчения у лиц со слабыми или непостоянными симптомами.
Физические упражнения
У тех пациентов, у которых симптомы ослабли, могут оказаться полезными упражнения, направленные на растяжение и укрепление. Такие упражнения можно проводить под контролем физиотерапевта, который имеет подготовку по применению упражнений для лечения физических повреждений, либо специалиста по профессиональным заболеваниям, имеющего подготовку в обследовании пациентов с физическими повреждениями и оказании им помощи в приобретении навыков улучшения собственного здоровья и самочувствия.
Хирургическое лечение
Операция раскрытия запястного канала (англ. «carpal tunnel release») является одним из наиболее распространённых хирургических вмешательств, выполняемых в Соединённых Штатах Америки. Обычно оперативное вмешательство рекомендуется, если симптомы длятся более 6 месяцев, и операция заключается в разделении пучков соединительной ткани, окружающих запястье, для снижения давления на срединный нерв. Операция выполняется под местной анестезией и не требует длительного нахождения в стационаре (в США она выполняется амбулаторно). Многим пациентам требуется операция на обеих кистях. Выделяют два типа операции раскрытия запястного канала:
1. Открытая операция, традиционное вмешательство, используемое при лечении синдрома запястного канала. Состоит в выполнении разреза длиной до 5 см на запястье, после чего пересекают связку запястья для увеличения объёма запястного канала. Как правило, операцию проводят под местной анестезией в амбулаторных условиях, если только нет исключительных медицинских обстоятельств.
2. Считается, что эндоскопическое вмешательство позволяет достичь более быстрого восстановления функции и меньшего послеоперационного дискомфорта по сравнению с традиционной открытой операцией раскрытия канала. Хирург выполняет два разреза (около 1-1,5 см каждый) на запястье и ладони, вводит подключенную к специальной трубке камеру, и осматривает ткани на экране, после чего рассекает связку запястья. Эта эндоскопическая операция, выполняемая через два прокола, обычно проводится под местной анестезией, эффективна и сопровождается минимальным образованим рубцов и малой болезненностью в области рубца, либо эти нежелательные явления отсутствуют. Также существуют методики проведения эндоскопического вмешательства по поводу синдрома запястного канала через один прокол.
Хотя облегчение симптомов может наступить сразу после операции, полное восстановление после вмешательства на запястном канале может длиться месяцами. Иногда из-за рассечения связки запястья происходит утрата силы. Для восстановления силы пациенты должны проходить физиотерапию в послеоперационном периоде. Некоторым пациентам требуется изменение вида трудовой деятельности или даже смена места работы на время восстановления после операции.
Рецидив синдрома запястного канала после лечения встречается редко. Обычно, 80-90% пациентов полностью избавляются от симптомов заболевания после рассечения поперечной связки запястья. В некоторых случаях во время операции проводится невролиз — иссечение рубцовых и измененных тканей вокруг нерва, а также частичное иссечение сухожильных влагалищ.
Иногда при длительной и выраженной компрессии нерва происходит его необратимое повреждение. В этих случаях симптомы болезни могут сохраняться и даже усиливаться после операции. В некоторых случаях досаждающая боль может быть обусловлена наличием тендовагинита или артрита суставов.
Диагностика заболевания
В легких случаях ни сами больные, ни врач обычно не утруждают себя доскональным обследованием. Стоит задача облегчить симптоматику и сохранить трудоспособность. Как правило, страдающий и вовсе не обращается за помощью, пока ситуация не станет критичной.
Определить характер туннельного синдрома необходимо для назначения эффективного лечебного курса и исключения тяжелых патологий (онкологии, инфаркта и др.), поскольку симптомы могут пересекаться
При наличии хронических расстройств, провоцирующих сужение запястного канала, следует уделить внимание им наравне с местом поражения
Непосредственно запястный синдром исследуется рядом тестов: Тинеля, Дуркана и Фалена — на уточнение локализации боли и обстоятельств ее возникновения (в покое, в движении). Недуг диагностируется и с помощью максимально накачанной манжетки тонометра и поднятия рук: если в течение минуты появляется дискомфорт в них, диагноз подтверждается.
Проводимость нервных сигналов определяется электронейромиографией, сократительная способность мышц — электромиографией, а состояние тканей запястья или другого участка — посредством УЗИ.
Дополнительно назначаются анализы:
- на содержание сахара (при подозрении на сахарный диабет);
- на гормоны щитовидной железы плюс ее ультразвуковое изучение;
- на ревмопробы с целью выявления аутоиммунных расстройств вроде артрита;
- на оценку функции почек.
Методы лечения
Как будет идти лечение, зависит от стадии заболевания.
- Если изредка возникают неприятные, но слабые ощущения, особенно в процессе или сразу после нагрузки, нужно снизить напряжение, почаще делать перерывы в труде, оптимизировать рабочее пространство, не забывать о суставной гимнастике.
- О второй стадии говорят, когда симптомы уже причиняют серьезные неудобства: покалывание и боль будят среди ночи, а в трудовой деятельности конечность периодически «выходит из строя», вынуждая своего обладателя брать больничный. Именно при таком развитии событий врач прописывает противовоспалительные препараты либо инъекции, физиотерапевтические мероприятия и фиксирует область поражения. Назначаются и болеснимающие, расслабляющие средства.
- Крайняя степень характеризуется практически абсолютной потерей подвижности и невыносимыми прострелами и жжением, которые удается лишь ненадолго купировать медикаментозно. Единственным спасением становится операция по расширению туннельного канала.
Оперативное вмешательство и вышеуказанная терапия способны помочь и облегчить проявления вплоть до ощущения полного выздоровления. Однако стоит помнить, что лекарства не оказывают локального влияния на пораженный участок, поэтому возможные нежелательные реакции.
Если же туннельный симптомокомплекс возник как следствие внутреннего заболевания или сохраняются провоцирующие факторы и вредные привычки, скорее всего очень скоро он снова даст о себе знать.
Рецидивы имеют худшие прогнозы, чем впервые диагностированный синдром.
Так ли легко во время и после лечения резко и надолго отказаться от курения и алкоголя, заняться физкультурой на регулярной основе и контролировать минуты и часы, проведенные за занятием, перегружающим уязвимое место? А постараться устранить глубинные поломки в здоровье? Или вовсе не доводить до хирургического вмешательства, ведь результаты его по сути непредсказуемы.
Какой бы ни была щадящей операция — это нарушение целостности тканей, а последующий рубец — травма, порождающая в будущем цепь новых сбоев.
Комплексное лечение требует участия различных узких специалистов, каждый из них отвечает лишь за «свои» органы и системы. А пациент пришел просто с дискомфортностью в запястье. Сложно представить, что ради его диагноза соберется консилиум и рассмотрит проблему с позиции единства тела. Видимо, ему будут просто лечить источник страданий.
Остеопатическая медицина предлагает мягкие процедуры коррекции синдрома через реабилитацию всех систем жизнедеятельности.
4.Лечение
Говорить о какой бы то ни было терапии бессмысленно, если пациент не готов пересмотреть и внести коррективы в привычный образ жизни и работы. В зависимости от выявленных особенностей индивидуального анамнеза, врач обязательно назначит и разъяснит особый режим и гимнастику, позволяющие снимать избыточное застойное напряжение в кисти; возможно, потребуется надевать на ночь особую манжету, фиксирующую кисть в наиболее безопасном положении, или принимать НПВС (нестероидные противовоспалительные средства). Все факторы риска, которые принципиально могут быть исключены, – в частности, вредные привычки, – должны исключаться.