Зуд в носу
Содержание:
- Лечение различных видов хейлита
- Жжение в носу — причины
- Клиническая картина болезни Шёгрена
- Причины
- Лечение болезни Шёгрена
- Причины сухости в носу
- О зуде в носу
- Полная потеря запаха
- Взаимосвязь между болью в носу и голове
- О сухости в носу
- Наиболее частые причины боли средней части спины (в грудном отделе позвоночника)
- Причины развития
- Лечение боли в голове и носу
Лечение различных видов хейлита
Хейлит требует разного лечения в зависимости от его разновидности. Обычно правильную форму заболевания устанавливает терапевт – он назначает анализы и отличает хейлит от других похожих болезней. Дальнейшим лечением могут заниматься разные врачи: аллергологи, стоматологи, а иногда и дерматовенерологи.
Лечение эксфолиативной формы
Чтобы вылечить эксфолиативный хейлит нужно в первую очередь воздействовать на психоэмоциональную сферу. Для этого психоневролог или невропатолог прописывает транквилизаторы и успокаивающие средства, либо проводит психотерапию.
Лечение эксфолиативного хейлита основано на воздействии на психоэмоциональную сферу. С этой целью невропатологом или психоневрологом назначаются успокаивающие средства, транквилизаторы, проводят психотерапию.
Местно при этом назначается лазеротерапия, лучевая терапия и ультразвуковое введение разных гормональных средств. Смазывать губы можно гигиенической помадой, наиболее эффективно использовать средства с витаминами группы С и В.
Чтоб повысить реактивность организма, можно принимать такие препараты, как продигиозан или пирогенал, также хороший эффект дает аутогемотерапия.
Лечение гландулярного хейлита
Для лечения грандулярного хейлита в основном применяют различные противовоспалительные мази, например, оксолиновую или тетрациклиновую. Однако наилучший эффект дает электрокоагуляция увеличенных слюнных желез, либо их вылущивание хирургическим путем.
Также можно использовать лазерную абляцию с применением хирургического лазера. В качестве профилактики рекомендуется провести санацию полости рта, а также устранить сухости и мокнутия губ и нормализовать микробный пейзаж полости рта.
Лечение атопических хейлитов
При лечении атопического хейлита нужно в первую очередь установить и устранить основной раздражитель. Местно применяются гормональные мази с противовоспалительным, противозудным и противоаллергическим действием, например, фторокорт или флуцинар.
Также активно проводится противоаллергическая терапия, внутрь назначают тавегил, кларитин, фенкорол и другие препараты.
При этом важно соблюдать особую диету – полностью исключить все продукты, провоцирующие аллергию, такие как цитрусовые, шоколад, клубнику, икру, а также пряную и острую пищу. каталог стоматологий
и стоматологов России
80 000
отзывов
1,5 млн
визитов
20 000
клиник
30 000
врачей
каталог стоматологий
и стоматологов России
80 000
отзывов
1,5 млн
визитов
20 000
клиник
30 000
врачей
Лечение метеорологической формы
Метеорологический хейлит в первую очередь требует немедленно прекратить неблагоприятное воздействие солнечного облучения. После этого можно применять мази с гормонами, а также различные защитные крема, защищающие от ультрафиолета. Внутрь прописываются витамины группы РР, В и другие.
ВАЖНО: Самая частая причина хейлитов – это различные дерматозы. Губы легко могут быть вовлеченя в воспалительный процесс при псориазе, сифилисе, туберкулезе, красном плоском лишае и прочих заболеваниях кожи
Лечение макрохейлита
Чтобы вылечить макрохейлит, требуется совместить иммунокоррегирующую, десенсибилизирующую и противовирусную терапию. Для этого назначаются:
- Гормоны, например, дексаметазон;
- Окситетрациклин;
- Витамины С, РР и В;
- Противоаллергические средства (супрастин, тавегил);
- Иммунокорректирующие средства, например, ликопид;
- Противовирусные средства: лейринферон, зовиракс, ацикловир и бонафтон.
Неплохой эффект дает лазеротерапия на область губ и зону, пораженную невритом лицевого нерва.
Если форма макрохейлита очень стойкая, то во время ремиссии показана стимулирующая терапия продигиозаном, пирогеналом и другими средствами.
Также необходимо лечение неврита с применением токов Бернара, ультразвука и физических факторов. Специалисты говорят о полезности электрофореза гепариновой мази.
Если же выявляется повышенная чувствительность к бактериальным аллергенам, то показана специфическая гипосенсибилизация бактериальными аллергенами.
Чтобы улучшить внешний вид губ, иногда применяется хирургическое иссечение части губы. К сожалению, этот способ не предотвращает рецидивов.
Жжение в носу — причины
Аллергический ринит
Ринит — воспаление слизистой оболочки носа. У человека с аллергическим ринитом иммунная система ошибочно интерпретирует безвредное вещество, такое как пыль или пыльца, как угрозу и атакует его, приводя к воспалению.
Аллергический ринит очень распространен, поражая 10-30% людей во всем мире. Когда аллергеном является пыльца или что-то другое, врач может диагностировать сезонный аллергический ринит, который более известен как сенная лихорадка .
Симптомы сенной лихорадки
- зуд или жжение в носу, рту, горле и глазах
- заложенный нос
- головные боли
- насморк
- темные круги вокруг глаз
- чихание
Самый лучший способ облегчить симптомы аллергического ринита — это избегать аллергена. Например, люди с аллергией на пыльцу должны ограничить пребывание на открытом воздухе. Антигистаминные препараты и назальные кортикостероиды также могут облегчить симптомы.
Другой метод лечения — иммунотерапия аллергии, которая включает в себя воздействие на человека крошечных доз аллергена, «обучая» иммунную систему не реагировать на него. Для человека это может включать в себя ежедневное применение таблетки под язык или регулярные инъекции.
Неаллергический ринит
Примерно 1 из 3 случаев ринита не вызван аллергической реакцией.
В этом случае состояние называется неаллергическим ринитом, обладающим тенденцией поражать взрослых и вызывать симптомы в течение всего года, в том числе :
- чихание
- насморк
- заложенный нос
- насморк
- ощущение жжения в носу
В отличие от аллергического ринита, данное состояние обычно не вызывает зуд или симптомы, которые раздражают глаза или горло.
Человек с не аллергическим ринитом может иметь чувствительность к загрязнению воздуха, определенным запахам и химическим веществам, или изменениям погоды. Некоторые лекарственные препараты и проблемы со здоровьем, такие как вирусные инфекции, могут вызвать воспаление в носу.
Избегание триггеров может облегчить симптомы неаллергического ринита. Хотя нет никакого лечения, физиологические назальные и лекарственные спреи или полоскания могут уменьшить воспаление.
Синусит
Синусит — это инфекция придаточных пазух носа. Носовые синусы (пазухи) — это небольшие пустые пространства за щеками и лбом. Причиной синусита может быть вирусная или бактериальная инфекция. Воспаление гайморовых пазух называется гайморитом.
Симптомы гайморита
- насморк или заложенность носа
- боль в области щек и лба
- головные боли
- боль в горле
- стекание слизи по горлу
- кашель
- лихорадка
Большинство случаев синусита возникают в результате вирусных инфекций, которые проходят сами по себе без лечения. Если причина бактериальная, врач может назначить антибиотики.
Ежегодно в мире отмечаются миллиарды простудных заболеваний, большинство из которых вызваны риновирусными инфекциями. Симптомы могут включать в себя:
- боль в горле
- насморк или заложенность носа, которые могут вызвать ощущение жжения
- кашель
- головные боли
- боль в теле
- потеря вкуса и запаха
- лихорадка
Обычно симптомы простуды проходят без лечения, хотя некоторые препараты и домашние средства могут облегчить симптомы. Например, противоотечные препараты могут очистить заложенный нос.
Грипп
Грипп является еще одной распространенной инфекцией дыхательных путей. Грипп может вызывать легкие и тяжелые симптомы, которые включают в себя:
- усталость
- головные боли
- боль в теле
- кашель
- боль в горле
- лихорадку
- насморк или заложенность носа, иногда с ощущением жжения
Некоторые люди также имеют рвоту и понос. Симптомы гриппа часто развиваются внезапно
Большинство людей выздоравливают без лечения, но некоторые имеют высокий риск и может потребоваться дополнительный уход и меры предосторожности для:
- взрослых старше 65 лет
- беременных женщин
- детей в возрасте до 5 лет
- людей с хроническими заболеваниями
Клиническая картина болезни Шёгрена
Все симптомы болезни Шёгрена можно условно разделить на железистые и внежелезистые.
Железистые симптомы болезни Шёгрена
Железистые симптомы болезни проявляются в снижении выработки секретов желез.
Одним из основных признаков болезни Шёгрена является воспаление глаз, связанное с уменьшением секреции глазной жидкости. Больных беспокоит чувство дискомфорта: жжение, царапанье, «песок» в глазах. Вместе с этим люди часто ощущают отек век, покраснение, скопление в углах глаз белой вязкой жидкости. На следующем этапе заболевания пациенты начинают жаловаться на светобоязнь, ухудшение остроты зрения.
Второй постоянный признак болезни Шёгрена — воспаление слюнных желез, которое переходит в хроническую форму. Больной жалуется на сухость во рту и увеличение слюнных желез. В начале болезни отмечается небольшая или непостоянная сухость во рту, которая появляется только в результате волнения или физической нагрузки. Затем сухость во рту становится постоянной, слизистая оболочка и язык чрезмерно сохнут, приобретают ярко розовый цвет и часто воспаляются, быстро прогрессирует зубной кариес.
Иногда до появления этих признаков у больного может появиться «беспричинное» увеличение лимфатических узлов.
Поздняя стадия болезни характеризуется сильной сухостью во рту, человеку становится очень сложно разговаривать, проглатывать твердую пищу, не запивая ее водой. На губах появляются трещины. Может появиться хронический атрофический гастрит с недостаточностью секреции, которая сопровождается отрыжкой, тошнотой, снижением аппетита. У каждого третьего больного на поздней стадии отмечается увеличение околоушных желез.
Наблюдается поражение желчных путей (холецистит), печени (гепатит), поджелудочной железы (панкреатит).
На поздней стадии заболевания становится очень сухой носоглотка, в носу образуются сухие корочки, может развиться отит и снижение слуха. Из-за сухости в гортани появляется осиплость голоса.
Появляются вторичные инфекции: часто рецидивирующие синуситы, трахеобронхиты, пневмонии. У каждой третьей больной наблюдается воспаление половых органов. Слизистая оболочка красная, воспаленная.
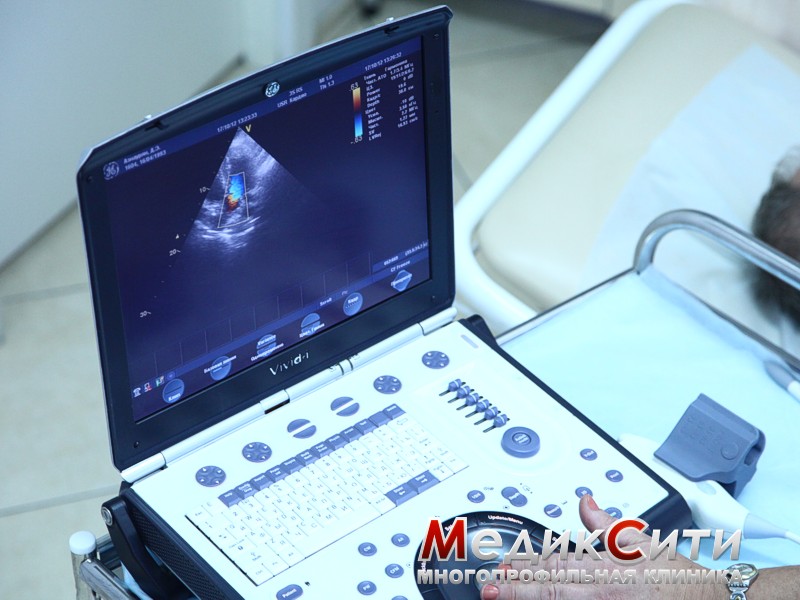
1
ЭХО-КГ
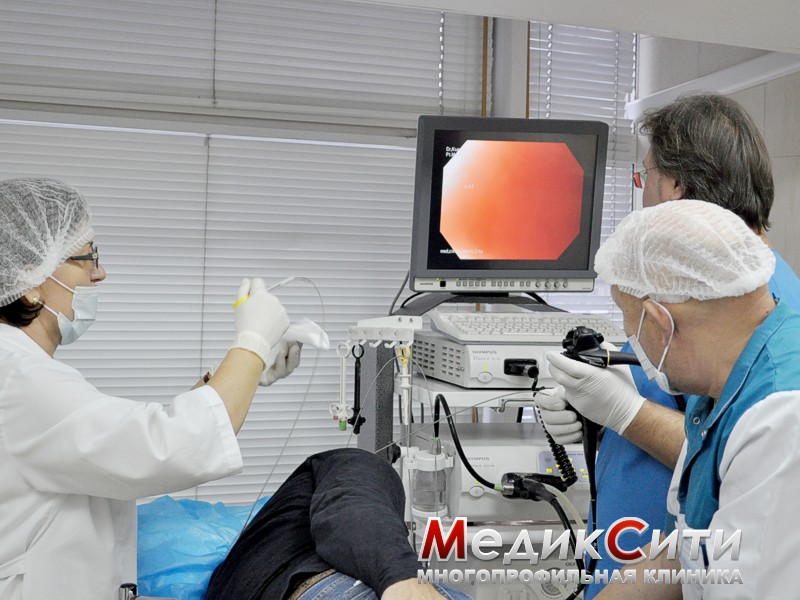
2
Гастроскопия

3
Рентген органов грудной клетки
Внежелезистые симтомы
Внежелезистые симптомы болезни Шёгрена достаточно разнообразны, имеют системный характер. Это боли в суставах, скованность по утрам, боли в мышцах, мышечная слабость.
Большая часть пациентов отмечает увеличение подчелюстных, шейных, затылочных, надключичных лимфатических узлов.
У половины пациентов наблюдается воспаление дыхательных путей: сухость в горле, першение, царапание, сухой кашель и одышка.
Болезнь Шёгрена может проявляться кожным васкулитом, высыпаниями на коже голени, затем на коже живота, бедер, ягодиц. Это сопровождается раздражением кожи, чувством жжения и повышенной температурой.
У каждого третьего больного возникают аллергические реакции на некоторые антибиотики, витамины группы В, на стиральный порошок, пищевые продукты.
При болезни Шёгрена возможно развитие лимфом. Ситуация усугубляется тем, что болезнь Шёгрена нередко развивается на фоне других (в первую очередь, ревматических) заболеваний.
Причины
Физиологические причины покраснения глаз
К физиологическим причинам покраснения глаз относят:
- усталость глаз в результате длительного зрительного напряжения, в том числе при неправильно подобранных очках;
- усталость глаз на фоне нервного напряжения;
- недостаток сна;
- сильные физические нагрузки;
- длительный плач;
- продолжительный кашель или чихание.
Покраснение глаз при физиологическом происхождении не приводит к развитию воспаления. Как только фактор, вызвавший покраснение, исчезает, покраснение проходит без каких-либо последствий для организма. Усталость глаз, как правило, проявляется покраснением склер к концу рабочего дня или вечером. При этом покраснение может сопровождаться ощущением жжения или рези в глазах.
Физическое или химическое воздействие
Причиной покраснения глаз может быть воздействие различных раздражителей. Наиболее типичны следующие ситуации:
- попадание в глаза воды;
- попадание в глаза средств бытовой химии (моющих и чистящих средств, дезодорантов, репеллентов и т.п.);
- попадание в глаза дыма (в том числе сигаретного);
- воздействие солнечного излучения (нахождение на ярком солнце без светозащитных очков);
- длительное пребывание на холоде или на сильном ветре;
- попадание в глаза инородных предметов (пыли, соринок и т.п.);
- раздражение глаз контактными линзами.
Если глаза будут довольно часто испытывать химическое или физическое
раздражение, это может привести к развитию различных заболеваний глаз, одним из
симптомов которых будет покраснение, проявляющееся в периоды
обострений.
Офтальмологические заболевания
Покраснение глаз может быть симптомом следующих заболеваний:
- конъюнктивит
(воспаление слизистой глаза); - кератит
(воспаление роговицы); - воспаление слёзной железы (дакриоаденит);
- воспаление слёзного мешка (дакриоцистит);
- каналикулит (воспаление слёзных канальцев);
-
блефарит
(воспаление век); - увеит (воспаление сосудистой оболочки глаза);
- ячмень на глазу;
- синдром сухого глаза;
- глаукома;
- неврит
зрительного нерва; - а также других, более редких глазных заболеваний.
Другие заболевания, проявляющиеся покраснением глаз
Различные заболевания могут проявляться покраснением глаз. Прежде всего, это:
- ветряная оспа. При активном протекании ветряной оспы, вирус может проникнуть в камеру глаза, вызвав воспаление роговицы и покраснение склеры;
- гипертоническая болезнь;
- аллергические заболевания;
- сахарный диабет,
- а также ряд других заболеваний.
Лечение болезни Шёгрена
Основной специалист, проводящий диагностику и лечение болезни Шёгрена — это ревматолог. Однако в процессе лечения нередко требуется помощь других узких специалистов, таких как стоматолог, офтальмолог, гинеколог, нефролог, пульмонолог и др.
В лечении болезни Шёгрена основное место занимает терапия гормональными и цитостатическими препаратами иммуносупрессивного действия.
При язвенно-некротическом васкулите, гломерулонефрите, полиневрите и других системных поражениях при лечении болезни Шёгрена эффективен плазмаферез.
Рекомендуется проводить профилактику вторичных инфекций. Для устранения сухости глаз применяются искусственная слеза, промывание глаз растворами с антисептиками.
Также назначаются местные лекарственные аппликации для снятия воспаления околоушных желез и др.
Для уменьшения сухости рта можно применять искусственную слюну. Также хорошо помогают аппликации с облепиховым и шиповниковым маслами, которые способствуют регенерации слизистых полости рта. Для профилактики кариеса нужно наблюдение у стоматолога.
Также пациентам с болезнью Шёгрена может потребоваться консультация врача-гастроэнтеролога. Пациентам с секреторной недостаточностью желудка назначают длительную заместительную терапию соляной кислотой, натуральным желудочным соком, пациентам с недостаточностью поджелудочной железы показана ферментная терапия.
При отсутствии лечения Болезнь Шёгрена существенно снижает качество жизни. Оставленные без внимания патологические процессы могут вызвать осложнения, которые нередко приводят к инвалидности.
Причины сухости в носу
Сухость в носу может появиться по некоторым причинам. Самая распространённая из них — это побочное влияние определённых медицинских препаратов. В первую очередь это капли от насморка и антигистаминные средства.
Другим общераспространенным фактором для развития сухости в носу является сухой климат. В средних полосах такое явление встречается зимой, когда слишком сухой воздух, в отапливаемых помещениях воздействуя на слизистую оболочку носа, высушивает её. Аналогичная ситуация происходит и в случаях запылённости воздуха на ряде производств, где источником загрязнения выступает цемент, химические вещества и прочее.
Самая распространённая причина, при которой возникает повышенная сухость в носу, является побочное воздействие медицинских препаратов, обычно эта проблема напрямую связана со средствами антигистаминного характера, применяемыми при . На деле получается, что вы пытаетесь лечить одни расстройства и заболевания, а процесс поворачивается нежелательным образом, и возникают другие заболевания с новыми симптомами.
Промывания для носа, определённые расширяющие бронхи средства, которые содержат атропин (капли для глаз, утоляющие боль лекарства, использующиеся при сердечнососудистых заболеваниях) также могут быть причиной формирования сухости в носу.
Сухость в носу является симптомом двух заболеваний, встречающихся довольно редко. Одно из таких заболеваний сухой кератоконъюнктивит, проявляется не только сухостью в носу, но и хроническим недостатком влаги в слизистой рта и глаз. Второе заболевание имеет название синдром Сьегрена и относится к группе ревматоидного артрита, проявляется заболевание поражением слизистой оболочки и слюнных желез.
К сухости в носу могут привести часто прогрессирующие насморки с использованием назальных и сосудосуживающих капель, гипотензивных препаратов. Инициатором возникновения сухости в носу можно считать различные инфекционные заболевания, всевозможные травмы. Особую роль играет запыленность воздуха, что напрямую связано с производством. А с наступлением преклонного возраста происходит атрофия слизистой оболочки, а как следствие такого процесса — снижение формирования слизи, что и вызывает сухость в носу.
Ни при каких обстоятельствах не отдирайте образовавшиеся корки — это, в первую очередь, может вызвать кровотечение. Во-вторых, это нанесёт травмы слизистой оболочке носовых ходов и приведёт к ещё большей сухости в носу.
О зуде в носу
 Зуд в носу обычно не возникаеткак отдельный симптом
Зуд в носу обычно не возникаеткак отдельный симптом
Зуд в носу — это состояние, возникающее при раздражении слизистой оболочки носа. Такое раздражение слизистой может быть при аллергии на патогенные компоненты шерсти животных, пыльцы и т.д., а также при простуде, насморке и банальном попадании в полость носа раздражающих факторов, например, пыли. Зуд в носу обычно не возникает как отдельный симптом, а сопровождается и другими проявлениями, которые свидетельствуют о раздражении слизистой оболочки носа. Так ему сопутствует насморк, заложенность носа, снижение обоняния, а порой и чихание, конъюнктивит, головная боль и т.д. Зуд в носу причиняет не только местный дискомфорт, заставляющий человека постоянно и навязчиво потирать нос, но и негативно влияет на общее состояние человека, приводя к быстрой усталости, повышенной утомляемости и снижению работоспособности.
Устранить зуд в носу чаще всего человек пытается самостоятельно, не обращаясь к лор-врачу. Самолечение далеко не всегда оказывается эффективным, т.к. чаще всего используя капли в нос и другие аналогичные средства больной лишь приглушает зуд как симптом, не ликвидируя первопричину, которая привела к данному недугу. Без устранения причины зуда в носу не удается исключить и тогда он продолжает навязчиво беспокоить больного.
Только квалифицированное лечение позволяет навсегда ликвидировать зуд в носу и причину его появления. Обращайтесь в нашу специализированную и современную клинику, где Вам всегда рады помочь устранить зуд в носу, применяя эффективные и безопасные методы лечения!
Полная потеря запаха
При вышеописанных заболеваниях и состояниях возможна и полная потеря обоняния (временная или постоянная). В данном случае все зависит от чувствительности обонятельного эпителия и интенсивности повреждающего фактора. Другими словами, при простуде у одного человека запах может пропадать полностью, а у другого — лишь частично. У одного и того же человека возможна как частичная, так и полная потеря запах при одном и том же заболевании.
Примечательно, что в большинстве случаев люди с аносмией также страдают и от нарушения вкусового восприятия. Такие люди могут отличить горькую, соленую, кислую или сладкую пищу. Однако при этом они не чувствуют разницы между вкусами. То есть, для такого человека соленый огурец и соленая рыба по вкусу будут идентичны, как и мороженое с тортом. Это связано с тем, что способность различать вкусы во многом зависит от обоняния, а не только вкусовых рецепторов языка.
В некоторых случаях аносмия носит врожденный характер. В таком случае патология связана с аномалиями развития носовых ходов или же генетическими нарушениями, вследствие которых у человека теряется способность ощущать запахи.
Как уже было сказано выше, обоняние — это слаженная работа как рецепторов обонятельного эпителия, так и проводящих нервных волокон и нервных клеток центра обоняния коры головного мозга. В этом смысле аносмия может быть связана как с нарушением обработки сигнала, так и с нарушениями восприятия химических веществ. В первом случае говорят о центральной форме заболевания, связанной с тяжелыми патологиями центральной нервной системы или черепно-мозговых травм. Если нарушение обоняния связано с проблемами в носовой полости, то это периферическая аносмия.
Важно: обоняние и возраст. С возрастом у людей снижается способность ощущать запахи
Заметные ухудшения возникают вследствие структурных изменений в головном мозге после 60 лет. К 70-75 годам обоняние может исчезнуть полностью.
Взаимосвязь между болью в носу и голове
Нос – это один из отделов дыхательной системы. Он состоит их нескольких отделов, взаимосвязанных между собой. Если болезни возникают на видимой части носа, их легко диагностировать. Однако, боли в носу могут вызваны поражением внутренних отделов, которые находятся внутри черепа. Чтобы понимать, почему болит нос и отдает в голову, стоит ознакомиться со его строением.
- Наружный нос – видимая часть. Его форма образована хрящами и несколькими костями, а также мимическими мышцами. Это первый отдел, в который проникает вдыхаемый воздух, поэтому здесь происходит его начальная очистка от мелких частиц и микроорганизмов.
- Носовая полость – расширение, образованное костями и хрящами. Ее задняя часть сужается и переходит в носоглотку.
- Околоносовые пазухи (параназальные синусы) – дополнительные полости, которые находятся по разные стороны от носовой полости. Различают передние и задние синусы.
Все отделы носа покрыты слизистой оболочкой. Она непрерывная, содержит нервы и сосуды, соединяется с эпителиальным слоем ротоглотки. Слизистая носа имеет отличительную особенность – на ней находятся обонятельные рецепторы, с помощью которых нервная система способна различать запахи. Кроме того, она является первым барьером против вирусов и бактерий, которые проникают в организм со вдыхаемым воздухом и могут вызывать инфекционные заболевания дыхательной системы.
Болезни, которые вызывают заложенность носа и дискомфорт, уменьшают поступление кислорода к нижним отделам дыхательной системы. Это становится причиной недостаточного питания тканей, особенно клеток головного мозга. Большинство простудных заболеваний сопровождаются головной болью, которая возникает вследствие недостаточности дыхания. Кроме того, простудные заболевания сопровождаются отечностью слизистой оболочки, воспалительными процессами, усиленным образованием экссудата.
О сухости в носу
 Быть может, многим из нас приходилось ощущать неприятное состояние, которое в медицине известно как сухость слизистой оболочки в носовой полости. Такое состояние характеризуется заложенностью носа с последующим чередованием стороны заложенности. При сухости в носу может отмечаться жжение и зуд, возникать корки, не исключением является появление носовых кровотечений и головной боли.
Быть может, многим из нас приходилось ощущать неприятное состояние, которое в медицине известно как сухость слизистой оболочки в носовой полости. Такое состояние характеризуется заложенностью носа с последующим чередованием стороны заложенности. При сухости в носу может отмечаться жжение и зуд, возникать корки, не исключением является появление носовых кровотечений и головной боли.
Сухость слизистой оболочки носа создаёт дискомфорт в полости носа, затрудняя дыхание носом и мешая спокойно спать по ночам. Помимо всех проблем, которые создаёт сухая слизистая оболочка носовой полости, она не выполняет свою главную задачу: фильтрацию воздуха, попадающего в лёгкие в процессе дыхания.
Наиболее частые причины боли средней части спины (в грудном отделе позвоночника)
Спондилоартроз
Наиболее часто встречаемая причина боли в грудном отделе позвоночника – это патология суставов: межпозвонковых и реберно-позвонковых. Чаще – это спондилоартроз. Спондилоартроз – это дегенеративный процесс в суставах позвоночника.
Старение суставов, уменьшение высоты хрящевой ткани в суставах грудного отдела позвоночника ведет к воспалению этих суставов. Это так называемый болевой фасеточный синдром. Эта патология встречается часто и сопровождается жгучей болью межу лопатками или жжением между лопатками.
Мышечный спазм
Боль между лопаток и в грудной клетке моет усилена за счет вторичного перенапряжения околопозвоночных. Изучая состояние околопозвоночных мышц при фасеточном синдроме, нам удалось обнаружить закономерности как изменяются эти мышцы со временем.
Оказалось, если т.н. мышечный спазм не лечить вовремя, мышцы из состояния спазма переходят в состояние длительной контрактуры, а затем постепенно перерождаются в длинные тяжи. Эти «мышечные тяжи» болезненные при пальпации и могут быть источником самостоятельной боли.
Такой спазм мышц бает боль в области ребер и в позвоночнике чаще между лопатками.
Другие мышечные проблемы, от которых болит спина в области лопаток и шеи
Боли могут возникать при перегрузке позвоночника от длительного сидения. Это происходит, когда человек сидит с невыставленной ровно спиной. Согнувшись, как на фото снизу. При отсутствии собственного мышечного корсета человек не может долго удерживать спину ровно. Мышцы перерастягиваются, возникает их спонтанная длительная активность и возникает мышечная боль в спине.
При нарушении осанки
Боль в спине и области лопаток при сколиозе
Боли в грудном отделе позвоночника бывают при сколиозе. Они чаще начинаются после полового созревания, когда увеличивается вес и становится больше подвижность позвоночника. Эти боли вызваны перегрузкой суставов позвоночника и околопозвоночных мышц.
Нестабильность позвоночника
Повышенная подвижность позвоночника называется нестабильностью.
Нестабильность позвоночника приводит к боли чаще при осевой (вертикальной) нагрузке, когда происходит стойкое смещение в суставах и перенапрягаются околопозвоночные мышцы.
Остеопороз
У немолодых людей жгучая боль между лопатками и в грудном отделе позвоночника могут быть вызваны остеопорозом, компрессионным переломом тел позвонков.
При остеопорозе могут болеть переломы ребер, которые тоже могут давать боль между лопаток и в околопозвоночных областях.
Опухоли грудного уровня
Возможны опухоли в грудном отделе позвоночника (см. МРТ ниже).
При болях в грудном отделе позвоночника обязательно рекомендуют МРТ для исключения опухолей и метастазов (снимок МРТ ниже).
Отраженные боли в спине
У немолодых людей боль в позвоночнике возможна при атеросклерозе и инфаркте миокарда. Это отраженные боли, которые можно первоначально принять за боль в спине.
Боли в спине могут быть следствием патологии органов грудной полости: сердца, легких, пищевода. Также боли в области грудного отдела позвоночника и в грудной клетке могут возникать при заболеваниях желудка, поджелудочной железы, тонкого кишечника и некоторых участков толстого. Например, язва желудка или рак желудка как правило дают отраженные боли в спине. Приблизительно зоны локализации этих болей приведены на рисунке ниже:
- Легкие, сердце
- Печень и желчный пузырь
- Сердце и тонкий кишечник
- Диафрагма
- Поджелудочная железа и желудок
К боли в спине и между лопатками нужно относиться серьезно, тщательно собирать анамнез, проводить ортопедические тесты и аппаратную диагностику для установления диагноза.
Причины развития
Одним из главных факторов, «запускающих» болезнь, является аутоиммунный сбой. При данном нарушении иммунная система начинает уничтожать клетки желез внешней секреции человека. Почему это происходит? Этот механизм при болезни Шёгрена еще нуждается в уточнении.
Другим фактором появления заболевания является генетическая предрасположенность. Иногда, если эта болезнь есть у матери, то она может быть выявлена и у дочери. Изменения в гормональном фоне женщины тоже могут спровоцировать болезнь.
Синдром Шёгрена обычно развивается на фоне других системных заболеваний (напр., при ревматоидном артрите и системной красной волчанке).
Лечение боли в голове и носу
Тактика лечения подбирается индивидуально, в зависимости от точного диагноза и характера течения болезни. Большинство заболеваний поддаются лечению медикаментами, но в некоторых случаях необходимо хирургическое вмешательство. Курс может включать следующие этапы:
- прием антибиотиков – обязательное мероприятие при бактериальных заболеваниях, гнойном воспалении, травмах, синуситах;
- поддерживающее лечение, которое включает противовоспалительные и сосудосуживающие препараты, жаропонижающие средства и анальгетики;
- противовирусные препараты;
- хирургическое лечение – заключается во вскрытии и промывании абсцессов, фурункулов, а также в санации околоносовых пазух при синуситах.










