Язвенная болезнь желудка и двенадцатиперстной кишки
Содержание:
- 2.Диагностика язвы желудка
- Симптомы, характерные для язвенной болезни
- Признаки обострения
- Этиология язвы желудка
- Стадии развития и симптомы
- Почему возникает перфорация желудка
- 4.Лечение
- Симптомы, которыми проявляется язвенная болезнь при наличии язвы
- 2.Причины
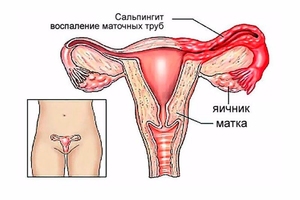
- Что такое язва желудка?
- Жалобы
- Фармакологические свойства
- Почему возникает язвенная болезнь
- После операции
- Тест риска возникновения язвенной болезни
- Классификация
- Лечение
- 1.Что такое язвенная болезнь или язва желудка и ее симптомы
2.Диагностика язвы желудка
Для диагностики язвы желудка и язвы двенадцатиперстной кишки обычно применяются специальные методы исследования, такие как эндоскопия или обследование верхних отделов желудочно-кишечного тракта с помощью флюороскопа. Принцип исследования таков. Пациент принимает растворенное в воде вещество барий, которое играет роль радиоиндикатора. Затем врач оценивает прохождение бария через пищевод, желудок и начало тонкой кишки при помощи аппарата, называемого флюороскоп. Флюороскоп подключается к монитору и отображает на нем сделанные в ходе исследования рентгеновские снимки. Этот метод помогает обнаружить расположение язвы.
Вообще, при появлении характерных для язвы симптомов необходима консультация хорошего гастроэнтеролога. Чем раньше будет диагностирована язва, тем выше вероятность ее скорейшего лечения и возможность предотвратить серьезный вред здоровью.
Симптомы, характерные для язвенной болезни
Очень редко язвенная болезнь протекает без каких-либо симптомов, преимущественно симптомы выражены настолько, что не заметить их просто невозможно:
- Боль сезонного характера. Весной и осенью, в периоды обострений, больной жалуется на схваткообразную или ноющую боль в эпигастрии, связанную с приемом пищи. Боль появляется через полчаса-час после приема еды при язве желудка, и через два-три часа при язве двенадцатиперстной кишки (ранние и поздние боли). Также могут возникать голодные и ночные боли. Боль может возникнуть слева или справа от срединной линии живота, иногда отдает в область грудной клетки, область левой лопатки, в спину. Локализация болевых ощущений зависит от того, в каком месте возникла язва.
- Дискомфортные ощущения в ЖКТ. Это может быть изжога, тошнота, кислая отрыжка, рвота. Эти проявления называют диспепсическим синдромом. К диспепсии относят и запор, один из характерных признаков, сопутствующих язвенной болезни.
Признаки обострения
При язвенной болезни периоды ремиссии сменяются обострениями. У них есть ряд типичных признаков:
- боли в животе, которые появляются вместе с тошнотой, запорами, изжогой;
- возможна рвота содержимым желудка. После неё состояние часто улучшается;
- потеря веса. Даже если аппетит не нарушается при обострении, люди, страдающие от язвы желудка, стараются меньше есть, чтобы боли появлялись реже.
Важно! Если обострения повторяются часто, но человек не идёт к врачу и не лечится, симптомы могут постепенно слабеть и пропадать. При этом воспаление будет продолжаться, а язва увеличиваться
Это опасно серьёзными осложнениями: внутренними кровотечениями, перфорацией стенок желудка.
Этиология язвы желудка
Основной причиной развития язвы является инфицирование бактерией Helicobacter pylori. Если количество этих микроорганизмов преобладает, то в желудке создается агрессивная среда, вызывающая воспаление и разрушение целостности участка слизистой.
Есть и другие причины язвы желудка:
- нерегулярное питание;
- злоупотребление газированными напитками, полуфабрикатами, жареной, кислой, острой, соленой, копченой, слишком холодной или горячей пищей;
- острые или частые стрессы;
- вредные привычки (курение, прием алкоголя);
- прием некоторых лекарственных препаратов (нестероидных противовоспалительных, стероидных гормонов);
- наследственная предрасположенность.
В некоторых случаях развитие язвенного дефекта вызывается сразу несколькими факторами.
Стадии развития и симптомы
Тяжелые патологические изменения в организме никогда не появляются внезапно. Трофическая язва развивается постепенно, ей предшествует множество симптомов, которые могут оставаться незамеченными долгое время. Заболевание на самых первых стадиях развития больше похоже на небольшое темное пятно в области щиколотки, голени. Больные объясняют несущественные болевые ощущения усталостью или длительным хождением.
Лечение трофических язв нижних конечностей венозного происхождения важно начинать на первых этапах развития
- Начальная стадия трофической язвы (предъязва). Первые предпосылки связаны с ощущением жжения и зуда в области икр и голени. Пациент наблюдает уплотнение на ногах, иногда отмечаются ярковыраженные венозные образования, которые заметны невооруженным глазом. Такие симптомы обычно остаются незамеченными, т.к. сильного дискомфорта болезнь не доставляет. С течением времени пораженные участки кожи приобретают красный или багровый оттенок, пятна обычно соединятся в единое целое. Самих язв не наблюдается, но все готово к их образованию.
- Стадия экссудации. Этот этап развития болезни продолжается до 14 дней и характеризуется перифокальным отеком, воспалением и некрозом тканей в центре воспаленного участка. Если пораженный участок ноги характеризовался наличием большого количества лимфатических сосудов, то возможны осложнения: лимфагиит, тромбирование вен. Из раны обычно выделяется жидкость неприятного запаха, что говорит о скоплении микробов. Если заболевание не остановить, то постепенно образуется стойкий отек и инвалидизация.
- Стадия грануляции. В следующие 2-3 недели начинается этап репарации, то есть постепенное очищение раны от некроза, отек спадает.
- Стадия эпителизации. Это поздний этап развития, поверхность покрывается эпителием там, где это возможно. Наиболее сильно пострадавшие участки рубцуются.
Трофическая язва – коварное заболевание, которое длительное время не причиняет больному сильного дискомфорта, из-за чего пациенты обращаются в клинику на запущенном этапе. Заниматься самостоятельной постановкой диагноза и ожидать перехода болезни на новую стадию не стоит. Симптомы для каждого человека могут носить индивидуальный характер, поэтому лучше сразу отправиться на консультацию к врачу.
Почему возникает перфорация желудка
Самая частая причина прободения желудочной стенки — язва, острая или хроническая. Перфорация желудка возникает примерно в 10% случаев язвенной болезни. По статистике в России это осложнение возникает в среднем у 1 человека на 5 тысяч населения.
У мужчин перфорация язвы желудка возникает в 10 -20 раз чаще, чем у женщин. Это объясняется тем, что женщин от прободения желудочной стенки защищают эстрогены.
Эстрогены ограничивают секреторную функцию слизистой оболочки желудка и не дают кислотности повыситься до угрожающей концентрации. У мужчин такого защитного механизма нет.
Чаще всего перфорация язвы желудка поражает молодых мужчин в возрасте 30 — 50 лет.
Другая возможная причина прободения — раковая опухоль. Перфорация желудка возникает примерно в 7% случаев рака этого органа.
4.Лечение
Все варианты развития язвенной болезни и, соответственно, назначаемого в разных случаях лечения перечислить невозможно – они зависят от многих клинических и индивидуальных факторов. В наиболее сложных ситуациях методом выбора является хирургическая операция, которую порой приходится выполнять по экстренному или неотложному протоколу. В других случаях ключевое значение приобретает нормализация всех факторов и условий, связанных с образом жизни, рационом питания и состоянием психики. Большая роль отводится санаторно-курортному лечению, в частности, у источников наиболее эффективных для данного больного минеральных вод.
В плане медикаментозного лечения наиболее часто назначаются антацидные и антибактериальные средства, противовоспалительные препараты, регуляторы метаболизма и нейрогуморального баланса, по показаниям – анальгетики, фитотерапия и др.
Симптомы, которыми проявляется язвенная болезнь при наличии язвы
Симптомы недуга обычно проявляются достаточно ярко, что дает возможность своевременно выявить заболевание и начать соответствующее лечение. Главным симптомом является боль, в зависимости от характера боли можно понять, где именно локализуется язва
Время возникновения болевых ощущений также важно. Для язвенной болезни с локализацией язвы в желудке характерны так называемые “голодные боли”, которые появляются натощак, а также через несколько часов после еды.
Если поражен кардиальный отдел желудка (он примыкает к пищеводу), то болевые ощущения возникают ближе к солнечному сплетению спустя 20 минут после еды
Нередко боль распространяется и на грудную клетку в области сердца, что может сбить с толку и стать причиной для постановки такого ошибочного диагноза как сердечный приступ при попытке самодиагностики. Подобная локализация язвенной болезни никогда не сопровождается болевым синдромом после физической нагрузки.
Поражение язвой пилорического отдела желудка (ближе к 12-перстной кишке) вызывает длительную острую боль, проявляющуюся в приступах. Иногда продолжительность одного приступа может составлять более 40 минут. Боль развивается через час после еды. Может возникать ночью. Часто возникают диспептические симптомы: тошнота, чувство вздутия, рвота. Язва этой локализации 5-10% озлокачествляется. Также частыми бывают осложнения, пенетрация, прободение, кровотечение, стеноз привратника за счет рубцовой деформации.
10-15 % язв локализуются в антральным отделе, расположенном между пилорическим и кардиальным. При этом, если дефектное образование находится в малой кривизне желудка, пациент будет ощущать сильную боль в левом подреберье спустя 1-1,5 часа после еды. Стабилизация состояния наступает после того, как содержимое желудка переварено. Большинство таких больных испытывают боль вечером.
Локализованный в большой кривизне желудка язвенный дефект характеризуется менее выраженной клиникой, встречаются реже, чаще у пожилых, и в 50% случаев имеют злокачественный характер, причем, обнаружить такую язву достаточно трудно.
Непрекращающаяся ноющая боль, испытываемая преимущественно вечером и ночью, может свидетельствовать о расположении дефектного образования в антральном отделе. В этом случае болевой синдром не соотносится с приемом пищи.
Характер боли при язве 12-перстной кишки характеризуется тем, что она появляется через 1,5-2 часа после еды, часто ночью. Эта локализация язвы чаще встречается у мужчин до 40 лет. Более значим для этой категории больных генетический фактор. Диспептические расстройства реже, чем при локализации в желудке, но довольно часто пациентов беспокоят запоры.
2.Причины
Во второй половине ХХ века был получен ряд исследовательских результатов, возымевших революционное влияние на формирование современных представлений о механизмах запуска и закономерностях развития язвенной болезни. На сегодняшний день основными этиопатогенетическими факторами считаются:
- нездоровый рацион и образ жизни (во всех смыслах этих понятий);
- отягощенная наследственность;
- присутствие и патогенная жизнедеятельность Helicobacter Pylory (эта бактерия, выделенная в 1979 году и обладающая уникальной устойчивостью к кислотных средам, обнаруживается у подавляющего большинства пациентов с гастродуоденальной язвой, выступая одной из главных ее причин);
- нарушение психофизиологической гармонии (язвенная болезнь желудка и двенадцатиперстной кишки является одним из классических психосоматических заболеваний, обусловленных ситуациями острого или хронического стресса, невротическими расстройствами и т.д.);
- эндокринно-метаболический дисбаланс, хронические заболевания ЖКТ и других систем организма.
Что такое язва желудка?
При этом хроническом заболевании на слизистых органов пищеварения образуются язвенные дефекты. Они могут появляться не только на стенках желудка. Например, язвы образуются даже чаще на слизистой оболочке двенадцатиперстной кишки. По симптомам, причинам появления, подходам к лечению язва желудка и язва двенадцатиперстной кишки схожи, поэтому часто о них говорят как об одном и том же заболевании — язвенной болезни.
Язвенная болезнь возникает, если в пищеварительной системе нарушается баланс между защитой слизистой и действием агрессивных факторов. «Агрессоры» — это пепсин и соляная кислота. Они выделяются для переваривания пищи. В норме слизистая оболочка защищена от их действия барьером из защитной слизи и щелочей. Даже если клетки разрушаются, быстро происходит их восстановление. Это защищает слизистые от повреждения. Если действие агрессивного фактора усиливается (кислота и пепсин вырабатываются в избытке), баланс нарушается, и поверхность слизистой повреждается — со временем образуется язва.
Риск заболеть язвенной болезнью повышается при наличии следующих факторов:
- инфекционное поражение. Возникновение язвы желудка связывают заражением бактериями Helibacter Pylori. Они выделяют цитотоксины и ряд ферментов с агрессивным действием, из-за чего травмируется защитный барьер слизистой. Хеликобактерную инфекцию выявляют более чем в 30% наблюдений язвенной болезни;
- постоянный приём нестероидных противовоспалительных, некоторых обезболивающих, гормональных препаратов;
- влияние стресса, депрессии или нервного истощения;
- неправильное питание. Риск увеличивается при нерегулярном приёме пищи, частом употреблении продуктов с высокой кислотностью, жареных, острых, жирных блюд, для переваривания которых в желудке выделяется больше кислоты;
- наследственность. У 20% пациентов с язвенной болезнью в семье уже были случаи этого же заболевания;
- курение.
К другим факторам относят действие вирусных инфекций, появление злокачественных новообразований, связанные с лучевой и химиотерапией побочные эффекты, а также состояния, которые провоцируют избыточную выработку соляной кислоты и пепсина.
Жалобы
Самый частая жалоба — боль в животе. Боль возникает в середине живота («под ложечкой»), никуда, как правило, не отдает. При язве двенадцатиперстной кишки боль обычно возникает через 2—3 часа после еды и проходит после приема пищи или антацидов. Часто больные просыпаются от боли спустя несколько часов после засыпания. Считается, что при язве желудка боль, напротив, усиливается после еды, хотя этот признак не позволяет с уверенностью отличить язву желудка от язвы двенадцатиперстной кишки. Кроме того, большинство больных, особенно с язвой желудка, жалуются на тошноту и рвоту.
Нередко, однако, язвенная болезнь протекает бессимптомно. Кроме того, уменьшение боли еще не означает, что лечение подействовало, так как она может сохраняться, несмотря на заживление язвы, или уменьшаться, хотя язва не зарубцевалась. Первым проявлением язвенной болезни может стать и перфорация (разрыв стенки) или кровотечение, особенно у тех, кто принимает нестероидные противовоспалительные средства.
Фармакологические свойства
Механизм действия
Омепразол является слабым основанием. Концентрируется в кислой среде секреторных канальцев париетальных клеток слизистой оболочки желудка, активируется и ингибирует протонный насос — фермент Н+, К+-АТФазу. Влияние омепразола на последнюю стадию процесса образования соляной кислоты в желудке является дозозависимым и обеспечивает высокоэффективное ингибирование базальной и стимулированной секреции соляной кислоты независимо от стимулирующего фактора.
Влияние на секрецию желудочного сока
Омепразол при ежедневном пероральном применении обеспечивает быстрое и эффективное ингибирование дневной и ночной секреции соляной кислоты. Максимальный эффект достигается в течение 4 дней лечения. У пациентов с язвой двенадцатиперстной кишки омепразол 20 мг вызывает устойчивое снижение 24-часовой желудочной кислотности не менее чем на 80 %. При этом достигается снижение средней максимальной концентрации соляной кислоты после стимуляции пентагастрином на 70 % в течение 24 часов.
У пациентов с язвой двенадцатиперстной кишки омепразол 20 мг при ежедневном пероральном применении поддерживает во внутрижелудочной среде значение кислотности на уровне pH ≥ 3, в среднем, в течение 17 часов в сутки.
Ингибирование секреции соляной кислоты зависит от площади под кривой концентрация- время (AUC) омепразола, а не от концентрации препарата в плазме в данный момент времени.
Действие на Helicobacter pylori
Омепразол обладает бактерицидным эффектом на Helicobacter pylori in vitro. Эрадикация Helicobacter pylori при применении омепразола совместно с антибактериальными средствами сопровождается быстрым устранением симптомов, высокой степенью заживления дефектов слизистой оболочки желудочно-кишечного тракта и длительной ремиссией язвенной болезни, что снижает вероятность таких осложнений, как кровотечения, так же эффективно, как и постоянная поддерживающая терапия.
Другие эффекты, связанные с ингибированием секреции соляной кислоты
У пациентов, принимающих препараты, понижающие секрецию желёз желудка, в течение длительного промежутка времени, чаще отмечается образование железистых кист в желудке; кисты доброкачественные и проходят самостоятельно на фоне продолжения терапии. Эти явления обусловлены физиологическими изменениями в результате ингибирования секреции соляной кислоты.
Снижение секреции соляной кислоты в желудке под действием ингибиторов протонного насоса или других снижающих кислотность желудка средств приводит к повышению роста нормальной микрофлоры кишечника, что в свою очередь, может приводить к незначительному увеличению риска развития кишечных инфекций, вызванных бактериями рода Salmonella spp. и Campylobacter spp., а у госпитализированных пациентов, вероятно, также бактерией Clostridium difficile.
Во время лечения препаратами, понижающими секрецию желёз желудка, концентрация гастрина в сыворотке крови повышается. Вследствие снижения секреции соляной кислоты повышается концентрация хромогранина A (CgA). Повышение концентрации CgA может оказывать влияние на результаты обследований для выявления нейроэндокринных опухолей (см. раздел «Особые указания»). Для предотвращения данного влияния терапию ингибиторами протонного насоса необходимо приостановить, как минимум, за 5 дней до проведения исследования концентрации CgA. Если за это время концентрации CgA и гастрина не вернулись к нормальному значению, исследование следует повторить через 14 дней после прекращения приёма омепразола.
У детей и взрослых пациентов, длительно принимавших омепразол, отмечалось увеличение количества энтерохромаффиноподобных клеток, вероятно, связанное с увеличением концентрации гастрина в сыворотке крови. Клинической значимости данное явление не имеет.
Почему возникает язвенная болезнь
1. Заражение бактерией Helicobacter pylori (H. pylori)
С H. pylori сосуществует примерно половина населения Земли. Подхватить бактерию очень просто, ведь инфекция передается не только через воду, еду и столовые приборы, но даже через невинные поцелуи — так что большинство людей заражаются еще в детстве.
Попадая в желудок, бактерия начинает вырабатывать вещества, которые повреждают слизистую. В ответ на вторжение клетки организма человека могут запустить иммунный ответ. Если это происходит, начинается воспаление. Это может привести к расстройству желудка, гастриту, язвенной болезни и даже увеличить вероятность развития рака желудка.
При этом у большинства людей, заразившихся H. pylori, проблем не возникает — за тысячелетия эволюции организм человека приспособился нейтрализовывать вред, который бактерия может причинить слизистым. Механизм сдерживания дает сбой только у некоторых людей, причем точные причины, из-за которых бактерия выходит из-под контроля, пока неизвестны.
По статистике, язвенной болезнью заболевает около 1% носителей H. pylori — это в 6–10 раз выше, чем у незараженных людей. А если учесть, что бактерия живёт примерно у половины населения земного шара, получается, что шанс заполучить язвенную болезнь из-за бактерий есть у каждого двухсотого человека в мире.
2. Нестероидные противовоспалительные средства (НПВС)
Популярные обезболивающие продаются без рецепта: аспирин, ибупрофен и напроксен. НПВС блокируют работу двух ферментов — циклооксигеназ (ЦОГ 1 и ЦОГ 2). Оба фермента отвечают за синтез химических веществ — простагландинов, которые принимают участие в воспалительной реакции. Однако помимо «воспалительных» простагландинов ЦОГ 1 создает еще и «защитные» простагландины, которые помогают поддерживать целостность слизистой оболочки желудка. А поскольку обезболивающие блокируют и ЦОГ 1, и ЦОГ 2, НПВС одновременно лечат воспаление и калечат слизистую желудка.
Необходимость принимать НПВС длительно или на постоянной основе возникает, например у людей с больной спиной или суставами, при артритах, заболеваниях сердца или после инфарктов. В таком случае необходимо защищать желудок, принимая дополнительные лекарства (предварительно проконсультируйтесь с врачом). Кроме того, не следует забывать и про хеликобактер, потому что вместе с НПВС она повреждает желудок сильнее.
Главная подлость таких препаратов заключается в том, что они немного обезболивают желудок, и язва в нем может не давать никаких симптомов. Но позже риск получить опасное осложнение — кровотечение — повышается.
Тем, кто не имеет серьезных проблем со здоровьем, требующих постоянного приема обезболивающих и противовоспалительных, нужно помнить о жаропонижающих — они относятся к той же группе лекарств. Проблема в желудке может возникнуть, если вы в течение длительнго времени сбиваете температуру при помощи таблеток.
Как правило, обезболивающие провоцируют язву (желудка или кишки) у тех людей, которые вынуждены принимать их каждый день. Кроме того, в группу риска попадают люди:
- старше 70 лет,
- принимающие несколько безрецептурных обезболивающих одновременно,
- с одним или несколькими хроническими заболеваниями — например с диабетом и сердечно-сосудистыми болезнями, и те, кто раньше страдал язвенной болезнью,
- курящие и употребляющие алкоголь.
Есть и еще одна причина развития язвенной болезни — синдром Золлингера-Эллисона, при котором на стенке двенадцатиперстной кишки образуется множество крохотных опухолей — гастрином, выделяющих большое количество кислот, постепенно растворяющих стенку кишки. К счастью, болезнь очень редкая — встречается у одного человека на миллион. Ситается, что риск развития заболевания связан с генетической предрасположенностью.
Причиной развития язвенной болезни могут также стать тревожность и депрессия. Последние исследования свидетельствуют, что чем больше стаж или длительность депрессии, тем выше вероятность появления язвы.
После операции
До полного отхождения наркоза пациент помещается в послеоперационную палату, где его состояние находится под постоянным мониторингом.
После отхождения наркоза, при нормальном самочувствии пациент переводится в общую палату стационара клиники «Медицина 24/7». Назначаются антибактериальные, обезболивающие и иные препараты по показаниям.
Первые сутки прием пищи запрещен. Питание возможно только парентеральным способом.
На 2 сутки разрешается питье. Швы снимаются обычно через 7–8 дней, дренаж брюшной полости — через 3 дня.
Далее назначается диета, состоящая из жидкой или полужидкой пищи (супов, каш, овощных пюре).
Постепенно, по мере восстановления после операции (в течение 1 — 2 месяцев) диета становится все менее строгой.
Рекомендуется дробное питание (небольшими порциями 5 — 6 раз в день), употребление паровых, отварных, тушеных продуктов с минимальным количеством соли (она стимулирует выработку соляной кислоты, повышает кислотность желудка).
Более подробные рекомендации о питании после лечения перфорации желудка (прободной язвы) даст врач-гастроэнтеролог нашей клиники. Это поможет не только более быстрому восстановлению после операции, но и профилактики рецидивов.
Материал подготовлен врачом-онкологом, главным хирургом клиники «Медицина 24/7» Рябовым Константином Юрьевичем.
Тест риска возникновения язвенной болезни
Потратьте несколько минут, чтобы ответить на приведенные ниже вопросы. Постарайтесь быть честными. Отвечайте на вопросы: «да» или «нет».
- Есть ли у Вас и/или у ваших родственников заболевания желудочно-кишечного тракта?
- У кого-то из ваших родственников обнаруживали Хеликобактер пилори?
- Вы курите?
- Вы соблюдаете режим питания?
- Вас беспокоит изжога, отрыжка кислым, отвращение от еды?
- Замечали ли Вы снижение массы тела в последнее время?
- Беспокоит ли вас дискомфорт или боль в желудке?
- Замечали ли Вы, что ночью просыпаетесь от того, что болит желудок?
- У Вас I группа крови?
- Часто ли Вы принимаете обезболивающие препараты?
- Часто ли Вы находитесь в стрессовых ситуациях?
- Часто ли Вы посещаете места общего питания (фаст-фуд, столовая, кафе, ресторан)?
Результаты теста: Если вы ответили «ДА» хотя бы на 2-3 вопроса, вы подвержены риску заболеваемости по язвенной болезни. Если вы хотите предотвратить прогрессирование заболевания и снизить риск осложнений и инвалидизации, следует обратиться к врачу гастроэнтерологу. Помните, что язвенная болезнь может протекать бессимптомно, как у вас, так и у ваших близких. Прислушайтесь к своему организму, попробуйте проанализировать ваш быт, привычки, питание, а также уровень здоровья в семье. На все возникшие вопросы сможет ответить специалист Клиники ЭКСПЕРТ.
Классификация
Основная классификация антацидных средств построена на том, всасываются ли они в пищеварительном тракте и попадают в системное кровообращение, или нет. В этих двух групп медикаментов существуют отличия в фармакодинамике и побочных эффектах, о которых пойдет речь далее.
Всасывающие антацидные лекарства
К ним относятся:
- пищевую соду (гидрокарбонат Натрия);
- смесь «Бурже» (гидрокарбонатная, сульфатная и фосфатная соли Натрия);
- комбинированные препараты карбонатов Кальция и Магния («Ренни», «Тамс», «Эндрюс антацид»).
При использовании этих средств образуются растворимые вещества, которые частично всасываются слизистой оболочкой кишечника. Преимуществом этой группы является быстрота действия. Положительный клинический эффект отмечается уже через 3-5 минут после приема лекарства. Поэтому они идеально подходят для купирования изжоги, которая возникла после еды. Длительность действия не превышает 1,5 часа.
Из организма всасывающие антациды выводятся путем почечной фильтрации.
Побочные эффекты
При использовании всасывающих антацидов были зафиксированы нежелательные эффекты:
- аллергические реакции (появление красной сыпи с выраженным зудом, анафилактический шок, отек Квинке);
- электролитные нарушения у пациентов с хроническими почечными патологиями (гипермагниемия, гиперкальциемия).
Наибольшим недостатком всасывающих антацидов является синдром «кислотного рикошета». Резкое снижение желудочной кислотности влияет на механизмы авторегуляции, которые запускают усиленную продукцию соляной кислоты париетальными клетками. Одновременно образуется достаточно большой объем углекислого газа, который растягивает стенки желудка и провоцирует гастроэзофагеальный рефлюкс. Совокупность этих двух факторов приводит к возобновлению симптомов заболевания.
Противопоказания
Из-за наличия системного действия, всасывающееся антацидные средства имеют достаточно широкий список противопоказаний:
- возраст ребенка до 12 лет;
- хронические заболевания почек (гломерулонефриты или пиелонефриты), которые сопровождаются нарушением процессов фильтрации;
- индивидуальная непереносимость;
- нарушения электролитного баланса (гиперкальциемия, гипофосфатемия).
Невсасывающиеся антацидные средства
Названия основных препаратов этой группы антацидов:
- фосфат Алюминия («Фосфалюгель», «Альфогель»);
- гидроксид Алюминия в комбинации с солями Магния («Альмагель», «Маалокс», «Гастрацид»);
- комбинированные медикаменты альгината Натрия, бикарбоната Натрия и карбоната Кальция («Гавискон»);
- антациды с местным анестетиком («Палмагель А», «Альмагель А»);
- антациды с симетиконом для подавления газообразования («Релцер», «Альмагель Нео»).
Их действие начинается более медленно (от 3 минут до получаса), но продолжается до 4 часов. Благодаря этому синдром «кислотного рикошета» встречается гораздо реже. В системный кровоток невсасывающиеся антациды не попадают, а образуют нерастворимые соли и выходят из организма вместе с калом.
Обратите внимание
Именно невсасывающиеся(несистемные) антациды используют для лечения гастрита и язвенной болезни желудка. При этих патологиях необходимо давать по дозе препарата через 10 минут после каждого приема еды и перед сном
Такой характер приема антацидов объясняется тем, что именно после питания, и в ночной час наиболее часто пациентов беспокоит боль в желудке.
Между приемом антацида и других медикаментов должен быть промежуток не менее 1,5 часа. Это обусловлено тем, что антацидные средства могут мешать всасыванию остальных препаратов, если их принять одновременно. Из-за чего снижается их фармакологический эффект, что очень нежелательно при хронических заболеваниях.
Обратите внимание
Воду и другие напитки нельзя пить 15 минут после приема антацида.
Побочные эффекты и противопоказания
Среди нежелательных эффектов встречаются аллергические реакции, развитие запоров и метеоризма. Единственные противопоказания к назначению – индивидуальная непереносимость лекарства и детский возраст до 6-10 лет (зависимо от препарата).
Лечение
После того как было обнаружено, что частота рецидивов язвы значительно снижается после уничтожения Helicobacter pylori, язвенную болезнь стали лечить совсем по-другому. Если применять только классические противоязвенные (антисекреторные) средства, то ежегодно рецидивирует 50—80% заживших язв. Нельзя лечить язвенную болезнь, не установив, инфицирован ли больной Helicobacter pylori. Если возбудитель не обнаружен, следует подумать о других причинах язвенной болезни.
Традиционно при язвенной болезни предписывались постельный режим и диета. Считалось, что больному необходимы щадящая диета и побольше молока; рекомендовали также дробное питание, чтобы уменьшить растяжение желудка и тем самым снизить секрецию кислоты. Выяснилось, однако, что рекомендации эти бесполезны, и больной может есть пищу, к которой он привык, исключив лишь продукты, вызывающие изжогу и другие неприятные ощущения. Рекомендуют также бросить курить, не употреблять спиртных напитков и по возможности отменить нестероидные противовоспалительные средства.
Основные препараты, применяющиеся для лечения язвенной болезни — это антисекреторные средства и препараты, нейтрализующие соляную кислоту. К ним относятся антациды (гидроксид магния, гидроксид алюминия), H2-блокаторы (циметидин, ранитидин, фамотидин, низатидин), сукральфат, аналоги простагландина E1 (мизопростол, арбапростил, энпростил), ингибиторы «протонной помпы» (омепразол, лансопразол, рабепразол, пантопразол). Последние наиболее активно подавляют секрецию соляной кислоты. Более того, поскольку ингибиторы «протонной помпы» входят во многие схемы антибактериальной терапии, применяемые для уничтожения Helicobacter pylori, и эффективны даже у больных, продолжающих принимать аспирин, они стали основой терапии язвенной болезни.
Лечение инфекции, вызванной Helicobacter pylori, уменьшает частоту рецидивов язвы двенадцатиперстной кишки независимо от того, на какой стадии язвенной болезни оно проведено. Helicobacter pylori, выявленный у больного с язвой желудка, также должен быть уничтожен, даже если причиной язвы послужил прием нестероидных противовоспалительных средств. Часто применяют трехкомпонентную схему лечения, в которую входят кларитромицин, ингибитор «протонной помпы», а также метронидазол или амоксициллин.
Осложнения язвенной болезни — такие, как перфорация язвы, желудочно-кишечное кровотечение, стеноз привратника желудка — требуют немедленной госпитализации и, часто, хирургического лечения.
1.Что такое язвенная болезнь или язва желудка и ее симптомы
Язвенная болезнь, или язва – это заболевание, сопровождающееся болью, которая возникает, когда пищеварительные соки, вырабатываемые желудком, разъедают или разрушают слизистую оболочку пищеварительного тракта. Язва может образовываться в слизистой оболочке желудка (язва желудка) или чуть ниже живота, в начале тонкой кишки (язва двенадцатиперстной кишки).
Наиболее распространенная причина язвенной болезни – это инфицирование бактерией Helicobacter Pylori и частое употребление аспирина или других нестероидных противовоспалительных препаратов.
Общие симптомы язвы включают в себя:
- Жжение, боль, в том числе ноющая боль, между пупком и грудиной (боли в эпигастральной области). Боль может распространяться и в область спины;
- Периодические боли. Например, длящаяся недели боль может проходить, и некоторое время никакие неприятные симптомы не будут ощущаться. Затем боль появляется снова;
- Отсутствие аппетита и потеря веса;
- Вздутие живота, тошнота или рвота после еды. Рвота может быть с кровью, ярко-красной или частично переваренной кровью, похожей на кофейную гущу.
- Черный, дегтеобразный стул, в котором могут быть сгустки крови.
Эти симптомы одинаковы как для язвы желудка, так и для язвы двенадцатиперстной кишки. Отличаться признаки язвы желудка и двенадцатиперстной кишки будут только по времени, когда возникает боль:
- Боль от язвы желудка часто начинается, когда пища все еще находится в желудке, т.е. вскоре после еды;
- Боль от язвы двенадцатиперстной кишки обычно происходит, когда желудок пуст, через несколько часов после приема пищи, и интенсивность боли может уменьшиться после еды. Нередко приступ боли случается по ночам.
Этот критерий сам по себе не может быть использован для того, чтобы отличить язву желудка о язвы двенадцатиперстной кишки.