Контактная информация
Содержание:
- Что такое синдром диабетической стопы?
- Классификация микроангиопатии
- Виды ангиографии
- Когда нужно пойти к врачу?
- Причины
- Лечение
- Общие сведения о заболевании
- Анатомия сосудов
- Клиническая картина
- Клиническая картина на II-III стадии
- Сахарный диабет
- К ведению сосудистой хирургии относятся:
- Как измеряется уровень сахара и какой уровень глюкозы считается нормальным?
- Облитерирующий эндартериит
- Диагностика диабетической макроангиопатии
Что такое синдром диабетической стопы?
Синдром диабетической стопы собирательное понятие, объединяющее группу поздних осложнений сахарного диабета, при которых развиваются патологические изменения стоп больного в виде гнойно-некротических процессов, язв и костно-суставных поражений, возникающие на фоне специфических изменений периферических нервов, сосудов, кожи и мягких тканей, костей и суставов.
Синдром диабетической стопы бывает двух видов. При нейропатической форме деструктивные процессы на стопе появляются из-за поражения нервов (полиневропатии), при нейроишемической форме основной фактор это диабетическая ангиопатия (диабетическое поражение сосудов).
Классификация микроангиопатии
На первой стадии компенсации периферического кровообращения происходит скованность движений, особенно утром, частая утомляемость, потливость стоп и рук, переменная хромота.
Вторая стадия субкомпенсации проявляется острым восприятием холода и чувством онемения стоп, также появляются изменения ногтевых пластин и бледность кожи. Наблюдается выпадение волос в области голени. Также на второй стадии могут наблюдаться переменная хромота, региональное систолическое давление.
Третья стадия характеризуется болями в суставах и судорогами в мышцах, сухостью кожи и отмечена плантарная ишемия. Наблюдается гипостатический отек стоп и голени, плохая подвижность суставов стопы, появляются некротические язвы на пальцах.
Четвертая стадия проявляется гангренами на пальцах и стопах, появлением больших некротических участков ткани на голени.
У пациентов с сахарным диабетом часто обнаруживаются изменения соматической нервной системы и уже на ранних стадиях возможны изменения ее в разной степени выраженности.
При диабетической микроангиопатии часто появляются жалобы на повышенную утомляемость при ходьбе, острое восприятие холода — парестезии в виде жжения, чувство онемения ног и голени. Такие симптомы часто возникают при сахарном диабете в период декомпенсации при физических нагрузках.
Парестезии появляются и в состоянии покоя, они сигнализируют о развитии органического поражения сосудов. При появлении парестезии в определенной области стопы или голени и сопутствующих симптомов и болей, можно судить о степени сосудистых изменений.
Также область локализации и характер болей может характеризовать степень поражения сосудов и вовлечение соседних нервов.
Частичные маловыраженные боли в области стоп или голени при отсутствии трофических нарушений могут свидетельствовать о начальной ангиоспастической стадии. Ярко выраженные болевые симптомы в ногах при длительной ходьбе или переохлаждении, при трофических нарушениях могут говорить об органических поражениях и начальной стадии облитерации. Ишемические боли также свидетельствуют об облитерации участков сосудов, такие боли носят постоянный характер и прекращаются лишь при нагревании конечностей.
При сахарном диабете нередки и икроножные судороги, возникающие не только при ходьбе. Достаточно часто судороги появляются ночью по причине повышенного выделения калия вместе с мочой. При таком положении принимаются соли калия и судороги прекращаются в короткий срок.
Клинические исследования помогают определить степень трофических нарушений и перепады пульса. В начальной стадии характерных признаков трофических нарушений можно и не наблюдать. Наиболее ранние признаки диабетической микроангиопатии проявляются изменениями цвета и температуры кожи, она становится белой и некоторые участки холодными на ощупь. С появлением органических изменений сосудов наблюдается ярко выраженная бледность кожи вокруг пальцев и стоп, с синюшным оттенком. Далее начинают появляться трофические изменения, кожа теряет былую эластичность, становится сухой и дряблой, начинается шелушение кожного покрова. Также начинают выпадать волосы на нижних конечностях и значительно замедляется рост ногтей. Ногтевая пластина деформируется и становится толстой и крошащейся.
Быстро прогрессирующее заболевание сосудов нижних конечностей вероятно может закончиться развитием язв и гангрен. Развитие и особенности течения гангрен могут отличаться и определяются формой сосудистых поражений.
Вот несколько разновидностей развития гангрен:
- атеросклеротическая;
- осложняющая развитие диабетической микроангиопатии;
- появившаяся при сочетании разных поражений сосудов;
- развивающаяся при облитерирующем эндартериите;
- развивающаяся при гнойном воспалительном процессе у пациентов с сахарным диабетом, которые не страдают поражением сосудов.
Такое развитие может быть при низкой сопротивляемости тканей. Диабетическая гангрена разделяется на сухой и влажный тип. Сухой тип возникает спонтанно и сопутствует ей геморрагический пузырек на пальце, образовавшийся при механической или термической травме. Появляется отечность и нарушается питание тканей. Начало гангрены может лежать в области мозоли или ороговения, что также понижает кровообращение тканей, происходит сдавливание соседних мелких сосудов.
Влажная гангрена чаще всего будет развиваться при облитерирующем атеросклерозе и эндартериите.
Виды ангиографии
На сегодняшний день существует три варианта ангиографии:
- рентгеноконтрастная;
- компьютерно-томографическая;
- магнитно-резонансная.
Рассмотрим каждый из них подробнее.
Цифровая рентгеноконтрастная ангиография
Позволяет получить снимки высокой четкости, что в ряде случаев повышает информативность исследования.
Однако имеет и ряд недостатков:
- не всегда контрастируются коллатерали и участки артерии ниже места окклюзии;
- о состоянии сосудистой стенки врач может судить лишь косвенно, прямой ее визуализации нет;
- возможно искажение изображения подвздошных артерий при движениях пациента во время исследования или активной перистальтике кишечника;
- при съемке спереди (во фронтальной проекции) плохо видны расположенные по задней стенке артерий атеросклеротические бляшки и стенозы начального сегмента глубокой артерии бедра.
Исходя из этого, можно сделать вывод, что рентгеноконтрастная ангиография сегодня не является предпочтительным методом исследования сосудов нижних конечностей, уступая по информативности КТ- или МРТ-ангиографии.
КТ-ангиография
Перед началом исследования в вену пациенту вводят КТ-контраст – йодсодержащий препарат, который улучшает визуализацию артерий, при этом он заполняет все коллатерали вокруг места сужения сосуда, контрастируя артерии и ниже него.
Исследование дает врачу возможность изучить патологию сосудов в разных плоскостях, вращать 3D-изображение, чтобы обнаружить сложные анастомозы и стенозы, локализованные нетипично. Также оно позволяет оценить состояние тканей вокруг кровеносных сосудов
Это важно, поскольку окклюзия может быть вызвана аневризмой или сдавливанием артерии кистой ее внешней оболочки
Преимущества метода:
- разрешено обследовать больных с дефибрилляторами, кардиостимуляторами, стентами, металлическими протезами;
- можно обследовать пациентов с клаустрофобией (они легче переносят КТ-, нежели МРТ-ангиографию);
- хорошо визуализируется кальциноз артерий.
Недостатки:
- применение йодсодержащих контрастных веществ ограничивает назначение этого метода диагностики у лиц с аллергией на йод, страдающих нефропатией, тяжелой почечной недостаточностью, азотемией;
- диагностика связана с применением рентгеновского излучения, хоть и в допустимых дозах;
- изображение артерий может быть искажено попаданием контраста в венозную систему;
- иногда контраст распространяется по сосудам асимметрично, из-за чего плохо визуализируются даже вполне проходимые артерии.
Магнитно-резонансная ангиография
В основе метода лежит принцип различий магнитных характеристик крови и неподвижных тканей конечностей. Исследование позволяет врачу оценить качество кровотока, его скорость и направление, обнаружить сужение сосуда, определить его локализацию и степень. Современные компьютерные программы обеспечивают передачу изображения на монитор в виде томографических срезов тканей и визуализацию сосуда на его значительном протяжении.
Некоторые варианты МРТ-ангиографии подразумевают контрастное усиление препаратами на основе гадолиния.
Недостатки метода:
- из-за турбулентности потока крови может иметь место гипердиагностика – завышение степени стеноза;
- стенты, металлические структуры могут искажать МР-картину, имитируя участок закупорки сосуда;
- исследование не может быть проведено пациентам и имплантированными водителями ритма и дефибрилляторами;
- контрастное вещество на основе гадолиния может оказать токсическое воздействие на почки.
Каждый из этих методов имеет как преимущества перед другими, так и недостатки, поэтому оптимальный вариант – применение их комбинации.
Когда нужно пойти к врачу?
Показаниями для консультации могут быть следующие состояния:
- болезненность или потеря чувствительности на определенных участках стопы;
- порез, волдырь, ранки, которые не заживают в течение несколько дней;
- кожа на ноге стала красной и горячей на ощупь;
- неприятный запах от стоп;
- признаки инфекции, воспаление, выделение гноя;
- формирование язвы;
- появление подошвенных бородавок;
- припухлость, отеки;
- изменение формы стопы;
- появление синяков, не связанных с ударом или ушибом, причина которых неочевидна;
- врастание ногтя.
Выполнение перечисленных рекомендаций, постоянное наблюдение у подолога и хирурга, регулярный медицинский аппаратный педикюр помогут предупредить синдром диабетической стопы не допустить развитие осложнений.
В нашем центре подологии есть специалисты, знающие особенности ухода за диабетической стопой, правила выполнения аппаратного педикюра. Все процедуры проводятся в условиях 100 % стерильности. Мы лечим грибок ногтей, вросший ноготь, мозоли у людей с диабетом. Консультируем по уходу за ногами, подбору обуви, ортопедических стелек. Вы можете доверить нам здоровье ваших ног.
Для записи на медицинский педикюр и консультацию подолога звоните по телефону +7 (985) 489-45-86.
Причины
Диабетическая ангиопатия — осложнение сахарного диабет. Она проявляется поражением сосудов, приводящим к ишемии нижних конечностей. По своей морфологической сути причиной поражения сосудов является атеросклероз. Диабетической ангиопатии подвержены даже молодые люди, страдающие диабетом, тогда как симптомы атеросклероза чаще отмечают у пожилых пациентов. Поражения сосудов носят мультисегменарный характер и быстро прогрессируют. Отличается и подход к лечению обоих заболеваний: медикаментозное лечение атеросклероза предполагает прием тромболитических препаратов, а при ангиопатии нижних конечностей они помогают слабо.
У пациентов с сахарным диабетом атеросклероз артерий конечностей развивается гораздо быстрее. Часто о его прогрессировании узнают на этапе полной закупорки, т.е. окклюзии сосудов. Это связано с тем, что начальные стадии многих заболеваний при диабете проходят бессимптомно. Диабетическая ангиопатия поражает мелкие артериальные сосуды, которые питают работающие клетки. Непроходимость артерий малого и среднего калибра чревата отмиранием тканей.
Лечение
Лечение диабетической ангиографии комплексное. Пациентам рекомендуют отказаться от употребления спиртных напитков и курения, нормализовать массу тела, носить специальную ортопедическую обувь. Эндокринологи проводят коррекцию лечения сахарного диабета. Каждому пациенту избирательно подбирают лекарственные препараты, позволяющие контролировать уровень глюкозы в крови.
Таблица №1. Медикаментозная терапия диабетической ангиопатии
| Препарат | Действие лекарственного средства |
| Компламин (ксантинола никотинат) | Снижает склеивание тромбоцитов, улучшает ток крови в капиллярах, снабжение тканей кислородом |
| Трентал (пентоксифиллин) | Улучшает текучесть крови, микроциркуляцию |
| Троксерутин | Тонизирует венозные сосуды. Защищает сосуды от повреждения. Обладает антиоксидантным и протвовоспалительным эффектом |
Больным сахарным диабетом второго типа, у которых развилась диабетическая ангиопатия, назначают следующие антитромботические препараты:
- Гепарин;
- Варфарин;
- Клопидогрель;
- Дипиридамол.
В терапии диабетической ангиопатии широко используют гепариноид пентосан полисульфат натрия SP. Он оказывает фибринолитичекое, антикоагулянтное действие, снижает уровень липидов в крови. Эффективна лазерная, магнитотерапия, электрофорез, бальнеологические и грязевые процедуры.
Общие сведения о заболевании
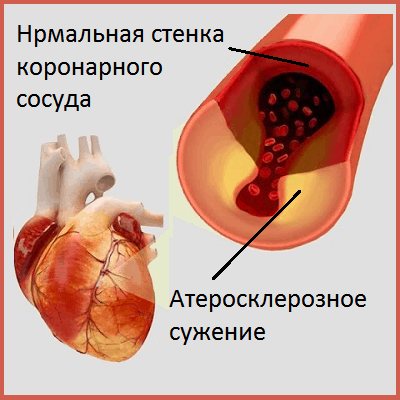
Диабетической макроангиопатией принято называть одно из осложнений, которое может возникнуть при длительном течении сахарного диабета. В этом случае, в основном, поражаются церебральные, почечные и коронарные артерии. Выражается эта патология в виде:
- Стенокардии или инфаркта Миокарда;
- Ишемических инсультов, гипертензии;
- Диабетической гангрены.
Причиной развития заболевания считается утолщение базальной мембраны артерий. В этом случае на стенках сосудов образуются бляшки, а соответственно – осуществляется образование тромбов и окклюзии просвета сосудов. А так как все сосуды, так или иначе, ведут к сердцу, из-за нарушения кровообращения страдает и жизненно важный орган.
В медицине определен ряд провоцирующих факторов риска диабетической макроангиопатии при сахарном диабете. Среди самых распространенных причин определяют гипергликемию, дислипидемию, инсулинорезистенстность, ожирение.
Анатомия сосудов
Строение стенки кровеносных сосудов:
- внутренний слой (tunica intima);
- средний слой (tunica media);
- наружный слой (tunica externa).
Внутренний слой
сорбитол, фруктозачто наблюдается при сахарном диабетеФункции эндотелия:
- препятствует образованию тромбов в сосудах;
- регулирует проницаемость сосудистой стенки;
- регулирует кровяное давление;
- осуществляет барьерную функцию, препятствует проникновению инородных веществ;
- участвует в реакциях воспаления, синтезируя медиаторы воспалительной реакции.
липидов
Механизм поражения сосудов при сахарном диабете
а точнее, эндотелияглюкозыобразование тромбовкислородное голоданиепочечная недостаточностьтромбамианевризмывыпячивание сосудистой стенкичаще всего на сетчатке глаза
Клиническая картина
ДОАП может встретиться в практике врача любой специальности (хирурга, травматолога, эндокринолога), но порой ее диагностика представляет трудности.
Первыми клиническими признаками ДОАП являются отечность, гиперемия и местная гипертермия стопы (рис. 4).
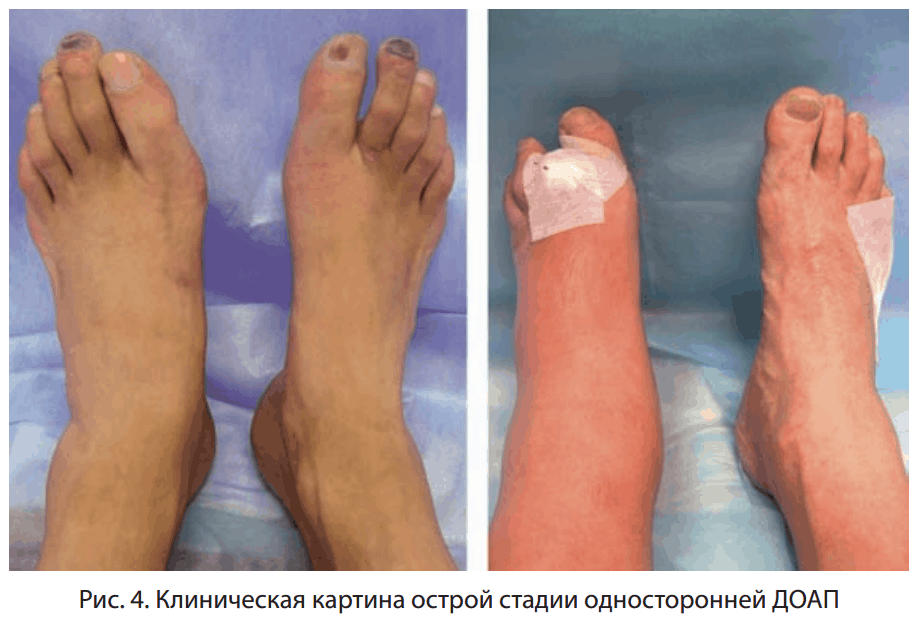
Важно знать, что вследствие наличия у пациентов выраженной диабетической нейропатии и значительного снижения периферической чувствительности, болевой синдром может отсутствовать, однако наличие какой-либо болезненности отмечается у 75% больных, также возможно наличие чувства дискомфорта, неприятных ощущений при нагрузке на конечность (чувство «хруста» в стопе, «провала» во время ходьбы). Температура тела обычно не повышается
Возможно появление патологической подвижности, крепитации костных фрагментов и деформации стопы, которая проявляется незначительным изменением конфигурации ее внутреннего края.
При отсутствии адекватной иммобилизации происходит нарушение нормальной анатомии и биомеханики стопы — формирование более выраженной деформации стопы, в типичных случаях — уплощение ее свода.
Со временем происходит сращение перелома с образованием костной мозоли. При несвоевременно начатом лечении или низкой приверженности пациента к нему развиваются грубые некорригируемые деформации стопы, наиболее часто по типу «пресс-папье» или «стопы-качалки». Это сопровождается вальгусной деформацией внутреннего края стопы в области предплюсны, молоткообразной или когтеобразной деформацией пальцев, в итоге стопа теряет подвижность и опорную способность (рис.5) .

На фоне деформации на стопе появляются участки, имеющие перегрузку во время ходьбы, в связи с чем повышается риск образования язвенных дефектов, при инфицировании которых возможно развитие гнойно-некротических осложнений (флегмоны, остеомиелита и гангрены) (рис. 6).

Клиническая картина на II-III стадии
На последующих стадиях клиническая картина нарастает и усиливается: память значительно ухудшается, внимательность и интеллект снижаются, отмечаются затруднения при выполнении привычной умственной работы. Больные не способны адекватно оценивать собственное состояние, склонны переоценивать работоспособность и интеллект. Со временем теряется способность к выработке программы действий, обобщению, ориентации во времени и пространстве. На третьей стадии заметны нарушения праксиса, мышления. Происходит расстройство личности и поведения. Отмечается деменция, при которой больные утрачивают способность трудиться, а при более тяжелых течениях и навыки самообслуживания.
В эмоциональной стадии преобладает апатия, потеря интереса к прежним увлечениям, отсутствие мотивации. На третьей стадии больные ничего не делают или заняты малопродуктивной деятельностью. Они безразличны к себе и окружающему.
Если на первой стадии двигательные нарушения выражены слабо, то на более поздних эти расстройства видны окружающим. Типичными проявлениями становятся:
- Медленная походка небольшими шажками;
- Шарканье;
- Падение при ходьбе или повороте, которые часто сопровождаются переломами, особенно если больной страдает от остеопороза;
- Трудности с тем, чтобы начать движение или остановиться вовремя.
Клинические проявления, в особенности характерная «походка лыжника» имеют сходство с симптоматикой болезни Паркинсона, но не сопровождаются нарушениями в руках, поэтому специалисты называют такие признаками ДЭП «сосудистым паркинсонизмом» или «паркинсонизмом нижней части тела». Также последняя стадия сопровождается:
- Недержанием мочи;
- Псевдобульбарным синдромом;
- Парезами;
- Тремором;
- Тяжелыми афазиями;
- Симптомами орального автоматизма.
Возможно возникновение эпилептических приступов.
Сахарный диабет
Сахарный диабет лидирует по смертности от болезней системы кровообращения среди других эндокринных заболеваний.
- изменения в сосудах сердца – диабетическая макроангиопатия;
- артериальная гипертония (вследствие диабетического поражения почек, метаболического синдрома – в зависимости от типа сахарного диабета);
- диабетическая кардиомиопатия с нарушениями ритма и недостаточностью кровообращения;
- ИБС, иногда с безболевой стенокардией;
- повышенный уровень холестерина и триглицеридов в крови;
- повышенный риск фибрилляции желудочков, инфаркта миокарда, нарушений мозгового кровообращения.
Лечение:
- компенсация углеводного обмена (инсулинотерапия, сахароснижающие препараты);
- антигипертензивные препараты, антиагреганты;
- гиполипидемические препараты (статины).
К ведению сосудистой хирургии относятся:
- различные заболевания артерий: артериит — воспаление стенки артерий, облитерирующий атеросклероз – сужение артерий за счет атеросклеротических бляшек, аневризма – локальное расширение артерии;
- заболевания вен — варикозное расширение вен, тромбозы, тромбофлебиты и др. Эта область сосудистой хирургии называется флебологией.
По данным ВОЗ, одной из главных причин смерти и инвалидности людей на нашей планете являются не вылеченные вовремя заболевания сердечно-сосудистой системы. Поэтому одной из главных задач является правильная и точная диагностика и лечение заболеваний сердца и сосудов.
Хирург-флеболог – одна из самых востребованных сегодня специальностей. Согласно результатам клинических исследований, проведенных в европейских странах, хроническими заболеваниями вен страдают до 50% населения, причем у 5–15% из них имеются декомпенсированные формы (тромбофлебит глубоких и поверхностных вен, хроническая венозная недостаточность, трофические нарушения кожи (язвы, дерматиты) и т.д.).
Своевременно проконсультировавшись с врачом-флебологом, вы избежите серьезных последствий заболеваний сосудов — тромбофлебитов, тромбозов, трофических язв, ампутации конечностей, почечной недостаточности, инсульта, разрыва сосуда и др. Расширенные вены или сосудистые звездочки на ногах являются хорошим поводом для встречи с сосудистым хирургом.
1
Консультация флеболога в МедикСити
2
Консультация флеболога в МедикСити
3
Консультация флеболога в МедикСити
Отзывы о сосудистых хирургах говорят о том, что большинство пациентов обращаются за помощью к флебологу в основном с жалобами косметического свойства. Однако варикозное расширение вен – проблема не только эстетического характера. Варикоз приводит к венозной недостаточности, также высок риск тромбообразования и воспалительных осложнений – тромбофлебитов, трофических изменений. И каждый хороший флеболог обязательно скажет вам, что всякая патология вен требует профессиональной диагностики и правильного выбора схемы и тактики лечения.
Как измеряется уровень сахара и какой уровень глюкозы считается нормальным?
Измерение уровня сахара в диагностических целях производится натощак. Для уточнения диагноза может понадобиться также оценка дневных колебаний этого показателя и/или нагрузочные тесты (измерение уровня глюкозы после приема пищи). На сегодняшний день уровень сахара (глюкозы) достаточно точно определяется с помощью портативных глюкометров, анализирующих капиллярную кровь (кровь из пальца). В лечебных учреждениях данное исследование выполняется с венозной кровью при помощи более сложной аппаратуры — гемоанализаторов. В норме содержание глюкозы в крови колеблется в достаточно узких пределах: от 3,3 до 5,5 ммоль/л утром после сна и от 8 до 11ммоль/л после еды. Этот уровень сахара является стабильным показателем, так как поджелудочная железа производит тем больше инсулина, чем выше уровень глюкозы в крови.
Облитерирующий эндартериит
Облитерирующий эндартериит – хроническое воспаление периферических сосудов, из-за которого их просвет постепенно сужается, кровь хуже поступает в ноги. В результате в ногах появляется ишемия, а это прямой путь к гангрене. Прогноз зависит от стадии болезни, на которой больной пришел к врачу, имеют значение сопутствующие заболевания и ряд других факторов. При самом плохом раскладе ногу ампутируют.
Этой болезнью чаще болеют мужчины, в 10 раз чаще женщин, уязвимый возраст – 20-40 лет. Обычно все начинается со спазма периферических артерий. На первых стадиях кровь плохо поступает к конечностям только во время физической нагрузки, а со временем недостаточность усиливается. На последней фазе сосуд полностью закрыт, в ногах начинаются некрозы и развивается гангрена. Причем в процесс могут вовлекаться и другие сосуды, в этом случае говорят о генерализованной форме облитерирующего эндартериита.
Симптомы зависят от стадии, а всего болезнь имеет 4 степени развития:
- I – после прогулки длиной 1 км появляется боль;
- IIа – боль появляется при прохождении 200 метров и более;
- IIb – боль возникает при прохождении дистанций менее 200 метров;
- III – боль появляется в покое и при прохождении 25 метров;
- IV – появляются язвы и очаги некроза.
Задача врача-ангиолога не допустить перехода болезни в поздние стадии. Если же это уже произошло, то лечит эту болезнь хирург-ангиолог.
Диагностика диабетической макроангиопатии
Диагностика диабетической микроангиопатии помогает выявить стадию поражения коронарных, церебральных, а также периферических сосудов. В ходе определения также будут участвовать врач-эндокринолог, диабетолог, кардиолог, невролог и кардио- и сосудистый хирург.
Диагностика диабетической ангиопатии проходит по двум направлениям, в первом метод исследования направлен на оценку общего состояния пациента, второй направлен на определение степени поражения сосудов конечности и выполнение реконструктивного оперирования для сохранения конечности.
Метод исследования с оценкой общего состояния пациента помогает определить тяжесть сахарного диабета, патологические изменения сердца и почек. В ходе амбулаторного диагностирования используют исследования анализа крови, электрокардиографию, проводят рентген пораженной стопы. Также берутся на анализ гнойные выделения из раны стопы для определения микрофлоры. Измеряется артериальное давление на берцовых артериях.
Проводится биохимический анализ крови на определение уровня глюкозы и холестерина. Сердечно-сосудистая система обследуется при помощи ЭКГ, перфузионной сцинтиграфии миокарда и компьютерной томографии-ангиографии.