Инсулин
Содержание:
- Препараты инсулина
- Преимущества помповой инсулинотерапии
- С инсулиновой помпой можно:
- Секреция инсулина и ее нарушения
- Сахарный диабет 2 типа — беспомощность инсулина
- Описание
- Тема 2. Действие инсулина
- Техника введения инсулина при помощи шприц-ручки:
- Развитие инсулинотерапии
- Показания к применению инсулиновой помпы
- Выбор места инъекций инсулина
- Расчет схемы лечения инсулином
Препараты инсулина
Для медицинских целей Инсулин получают из поджелудочной железы крупного рогатого скота, свиней и китов. Активность И. определяют биол, путем (по способности понижать содержание сахара в крови у здоровых кроликов). За единицу действия (ЕД), или интернациональную единицу (ИЕ), принимают активность 0,04082 мг кристаллического инсулина (стандарта). И. легко соединяется с двухвалентными металлами, особенно с цинком, кобальтом, кадмием, и может образовывать комплексы с полипептидами, в частности с протамином. Это свойство было использовано при создании препаратов И. пролонгированного действия.
По длительности действия различают три типа препаратов И. Препаратом короткого действия (ок. 6 час.) является инсулин отечественного производства (И. крупного рогатого скота и свиней). Препарат средней продолжительности действия (10—12 час.) — суспензия цинк-инсулина аморфного — отечественный препарат, аналогичный зарубежному препарату семиленте. К препаратам длительного действия относятся протамин-цинк-инсулин для инъекций (16—20 час. действия), суспензия инсулин-протамина (18— 24 час.), суспензия цинк-инсулина (до 24 час.), суспензия цинк-инсулина кристаллического (до 30—36 час. действия).
Фармакологическую характеристику наиболее употребляемых препаратов И. и формы их выпуска — см. Гормональные препараты, таблица.
Показания и противопоказания
И. является специфическим противодиабетическим средством и применяется в основном при сахарном диабете; абсолютным показанием является наличие кетоацидоза и диабетической комы. Выбор препарата и его дозировка зависят от формы и тяжести течения болезни, возраста и общего состояния больного. Подбор доз и лечение И. проводится под контролем содержания сахара в крови и в моче и наблюдением за состоянием больного. Передозировка И. грозит резким падением содержания сахара в крови, гипогликемической комой. Конкретные показания к применению тех или иных препаратов И. при сахарном диабете у взрослых и детей — см. Диабет сахарный, лечение.
Препараты И. применяются для лечения некоторых психических болезней. В СССР инсулиношоковое лечение шизофрении было применено в 1936 г. А. С. Кронфельдом и Э. Я. Штернбергом. С появлением нейролептиков лечение И. стало методом выбора — см. Шизофрения.
В небольших дозах И. иногда назначают при общем истощении, фурункулезе, рвоте беременных, гепатитах и др.
Все препараты И. пролонгированного действия вводят только под кожу (или внутримышечно). Внутривенно (напр., при диабетической коме) можно вводить только р-р инсулина кристаллического для инъекций. Нельзя вводить суспензии цинк-инсулина (и другие препараты И. пролонгированного действия) в одном шприце с р-ром инсулина для инъекций; в случае необходимости вводят р-р инсулина для инъекций отдельным шприцем.
Противопоказание — аллергия к Инсулину; относительные противопоказания — заболевания, протекающие с гипогликемией
Необходима осторожность при лечении И. больных, у которых наблюдаются коронарная недостаточность и нарушения мозгового кровообращения.
Библиография: Биохимия гормонов и гормональной регуляции, под ред. Н. А. Юдаева, с. 93, М., 1976; Ньюсхолм Э.И Старт К. Регуляция метаболизма, пер. с англ., с. 387 и др., М., 1977; Проблемы медицинской энзимологии, под ред. G. Р. Мардашева, с. 40, М., 1970, библиогр.; Руководство по клинической эндокринологии, под ред. В. Г. Баранова, Л., 1977; Сахарный диабет, под ред. В. Р. Клячко, с. 130, М., 1974; Старосельцева Л. К. Различные формы инсулина в организме и их биологическое значение, в кн.: Совр. вопр, эндокрин., под ред. H. А. Юдаева, в. 4, с. 123, М., 1972; Юдаев Н. А. Биохимия гормональной регуляции обмена веществ, Вестн. АН СССР, № 11, с. 29, 1974; Banting F. G., а. Вest С. H. Internal secretion of pancreas, J. Lab. clin. Med., v. 7, p. 251, 1922; Cerasi E. a. Luft R. Diabetes mellitus — a disorder of cellular information transmission, Horm. metaboi. Res., v. 4, p. 246, 1970, bibliogr.; Insulin, ed. by R. Luft, Gentofte, 1976; Steiner D. F. a, o. Proinsulin and the biosynthesis of insulin, Recent Progr. Hormone Res., v. 25, p. 207, 1969, bibliogr.
Преимущества помповой инсулинотерапии
• Во время лечения путем многократных инъекций не ясно, какое конкретно количество инсулина идет на восполнение основной дневной нормы, а какое – на нейтрализацию воздействия питательных веществ после еды. С применением помповой инсулинотерапии ситуация становится полностью контролируемой: устанавливается строго определенная дневная доза инсулина (базальный режим), а по мере надобности вводится дополнительная (болюсный режим) — необходимая после приема пищи.
• Совершая физические упражнения, можно перепрограммировать базальный режим таким образом, чтобы уровень глюкозы не понижался (т.е. снизить базальную дозу инсулина). Аналогично можно поступить и во время болезни: только в этом случае следует перепрограммировать базальный режим так, чтобы увеличить подачу инсулина, — тогда уровень глюкозы не будет повышаться. Как уже говорилось, также можно программировать и болюсный режим, изменяя дозу инсулина в зависимости от того, какую пищу пациент ест.
• Кроме того, в помповой терапии используется только инсулин короткого действия, так что нет необходимости придерживаться строгого графика приема пищи и инсулина, в отличие от пациентов, лечащихся путем многократных инъекций инсулина длительного действия.
В настоящее время существует интегрированная система инсулиновой помпы с постоянным мониторингом гликемии Paradigm Real Time (522/722), которая сама контролирует сахар крови (до 288 измерений в сутки), отображает эти значения и направление их изменений на экране помпы в режиме реального времени и подаёт сигналы, предупреждающие пациента о приближении опасного уровня гликемии (низкого или высокого)
Это крайне важно, так как позволяет предотвратить эти осложнения, моментально изменив режим инсулинотерапии или отключив на время подачу инсулина.
Функция Bolus Wizard (Помощник Болюса), встроенная в помпы последнего поколения, высчитывает и подсказывает пациенту, сколько необходимо ввести инсулина с учётом множества параметров, влияющих на изменение сахара, а отображение сахарной кривой позволяет планировать своё питание и физическую нагрузку с максимальной точностью, избегая выраженных колебаний уровня сахара крови. Физиологическое поступление инсулина с помощью помпы помогает снизить на 30% дозы инсулина, подбирать идеально рассчитанную дозу и способ введения для любого набора продуктов и физической нагрузки, снизить частоту инъекций
«Помощник болюса» учитывает индивидуальные параметры:
1. количество хлебных единиц или граммов углеводов, которое планирует употребить пациент;
2. текущий показатель глюкозы крови;
3. углеводные (хлебные) единицы;
4. углеводные (пищевые) коэффициенты;
5. индивидуальную чувствительность к инсулину (число единиц глюкозы крови, на которые этот показатель снижается под воздействием 1 Ед инсулина);
6. индивидуальный целевой диапазон показателей глюкозы крови;
7. время активности инсулина (часы).
А самое главное – применение помповой инсулинотерапии снижает вероятность неконтролируемых повышений и снижений уровня сахара крови, что позволит избежать осложнений и обеспечит пациентам с диабетом действительно высокое качество жизни каждый день и на всю жизнь.
С инсулиновой помпой можно:
• испытывать любые физические нагрузки без необходимости предварительного приёма пищи;
• есть что хотите и когда хотите;
• снизить уровень глюкозы крови вплоть до нормализации показателей;
• снизить уровень в крови гликозилированного гемоглобина, что предотвратит развитие или прогрессирование поздних осложнений диабета (ретинопатии, нефропатии, нейропатии и проч.)
• значительно снизит количество инъекций: поступление инсулина осуществляется по пластиковому катетеру со сменой катетера и места инъекции один раз в три дня;
• уменьшить суточную потребность в инсулине на 20-25% за счет увеличения чувствительности к нему;
• высокая точность дозирования – минимальный шаг введения инсулина составляет 0,1 ЕД – позволяет использовать помповую инсулинотерапию даже у совсем маленьких детей;
• значительно снизить частоту случаев гипогликемических состояний (вплоть до полного исчезновения);
• улучшить качество жизни – изменение режима подачи инсулина в любое время суток в соответствии с образом жизни.
Секреция инсулина и ее нарушения
Для нормального течения обменных процессов важно, чтобы инсулин вырабатывался в нужном объеме. Минимальное количество этого гормона продуцируется всегда
Речь идет о базальной секреции инсулина. После еды и поступления глюкозы в кровь происходит активный выброс гормона – так называемый прандиальный пик. Это необходимо, чтобы глюкоза могла поступить в клетки органов и тканей.
При нормальной работе поджелудочной железы выработка инсулина после приема пищи происходит в две фазы. Быстрая фаза длится 1-3 минуты, медленная — до получаса.
Уровень инсулина в крови здоровых людей колеблется в широком диапазоне. Он зависит от возраста и физиологического состояния. У детей это значение составляет от 3 до 20 мкЕд/мл, у взрослых верхний порог достигает 25 мкЕд/мл.
У женщин во время беременности и после менопаузы происходят существенные изменения гормонального фона. Нормальные показатели инсулина в этом случае составляют от 6 до 27/36 мкЕд/мл.
Нарушением считается не только пониженная секреция гормона, но и повышенная. Существует несколько факторов, из-за которых поджелудочная железа не может вырабатывать инсулин в нужном количестве:
- СД первого типа. Патологический процесс обусловлен аутоиммунной реакцией. У людей с таким заболеванием ß-клетки островков Лангерганса разрушены и не могут покрыть потребность организма в гормоне.
- Панкреатит. Воспаление поджелудочной железы приводит к нарушению секреторной функции и нехватке инсулина из-за фиброза тканей. Сахарный диабет, который развивается при панкреатите, называют панкреатогенным или СД 3 типа.
- Травмы, операции на поджелудочной железе. Они вызывают повреждение островкового аппарата, который продуцирует инсулин.
- Злоупотребление быстрыми углеводами. Избыточное поступление глюкозы с пищей заставляет орган работать в усиленном режиме. Со временем это приводит к нарушению инсулинарной функции из-за износа поджелудочной железы.
- Интоксикация. Алкоголь, сильнодействующие лекарства, химические и природные яды, радиоактивные вещества повреждают клетки поджелудочной железы.
- Инсулинома. Опухоль β-клеток островков поджелудочной железы приводит к избыточной секреции инсулина.
Повышенное содержание гормона опасно из-за постоянной гипогликемии. Клетки органов и тканей не могут получать достаточное количество энергии из-за низкого уровня глюкозы. Гипогликемический приступ, при котором содержание глюкозы в крови падает ниже 2,5 ммоль/л, приводит к потере сознания, локальным поражениям нервной системы, может стать причиной инфаркта миокарда. В тяжелых случаях у пациента наступает гипогликемическая кома — смертельно опасное состояние.
Сахарный диабет 2 типа — беспомощность инсулина
Сахарный диабет 2 типа (СД2) — многофакторное заболевание, в развитии которого играют роль как генетические факторы, так и образ жизни. На него приходится 90% случаев заболевания сахарным диабетом.
СД2 развивается из-за низкой чувствительности клеток к инсулину, на фоне которой нормальное количество инсулина становится недостаточным. Если сахарный диабет 1 типа начинается после гибели бета-клеток, то при сахарном диабете 2 типа клетки островков Ларгенганса продолжают функционировать, по крайней мере на момент манифестации.
Они продолжают производить инсулин, который так же поступает к клеткам, однако домофон–рецептор перестает на него реагировать. Глюкоза не может попасть в клетку и скапливается у «двери». Такое состояние называется устойчивостью к инсулину или инсулинорезистентностью.
Основная причина заболевания — ожирение. Примерно у трети людей с избыточным весом развивается сахарный диабет 2 типа. К другим факторам, которые повышают риск, относится малоподвижный образ жизни, диета с большой долей жиров и простых углеводов, скопление жировой ткани в области живота, наследственная предрасположенность, возраст.
Классические симптомы сахарного диабета 2 типа похожи на симптомы СД1 — та же хроническая усталость, жажда и обильное мочеиспускание, снижение веса, не связанное с образом жизни, помутнение зрения.
Ранние симптомы, которые также встречаются при сахарном диабете 2 типа:
- Медленное заживление ран и порезов;
- Онемение, покалывание или боль в руках и ногах;
- Кожные инфекции;
- Потемнения кожи в области подмышек, шеи и паха.
Наличие одного из этих признаков — повод обратиться к врачу.
СД2 может развиваться годами и оставаться незамеченным. Чтобы как можно раньше обнаружить признаки сахарного диабета, можно заполнять специальные опросники, а после 40 лет — проходить ежегодное скрининговое обследование.
Профилактическая проверка рекомендуется людям, у которых лишний вес сочетается с одним из следующих факторов:
- Диагноз сахарный диабет 2 типа у родственника;
- Сердечно-сосудистые заболевания в истории болезни;
- Повышенный уровень холестерина в крови;
- Высокое артериальное давление;
- Малоподвижный образ жизни;
- Гестационный диабет во время беременности или роды крупного ребенка (более 3600 г).
В отличие от сахарного диабета 1 типа, риском СД2 можно управлять. Правильное питание, нормальный вес и 150 минут упражнений в неделю снижают риск сахарного диабета 2 типа даже при генетической предрасположенности.
Рекомендуется также сократить время, проведенное в положении сидя. Если у вас сидячая работа — делайте короткие перерывы с разминкой в течение дня, а в обед можно устроить прогулку.
Сахарный диабет 2 типа нельзя полностью вылечить, можно только замедлить его развитие и контролировать осложнения. На ранних стадиях достаточно изменить образ жизни, чтобы обратить ситуацию в свою сторону. Иногда врач может назначить препараты, которые улучшают чувствительность к инсулину и откладывают развитие заболевания.
В следующей части мы подробнее расскажем, как на риск развития сахарного диабета 2 типа влияет генетика и микробиота кишечника.
Описание
Инсулин — гормон поджелудочной железы, главный регулятор обмена углеводов. Главное его действие заключается в поддержке нормального уровня глюкозы в крови.
Инсулин синтезируется бета-клетками поджелудочный железы. Гормон является продуктом протеолитического отщепления С-пептида. Инсулин регулирует углеводный и липидный обмен: ингибирует гликогенолиз и глюконеогенез, в жировой ткани инсулин усиливает транспорт глюкозы в клетки и гликолиз, повышает скорость синтеза жирных кислот и тормозит липолиз.
После приема пищи уровень глюкозы в крови поднимается. Поджелудочная железа начинает вырабатывать инсулин, который стимулирует утилизацию глюкозы тканями, что способствует снижению ее уровня. Концентрация инсулина падает. При некоторых патологических состояниях эта связь нарушается. В случае инсулин-секретирующих опухолей поджелудочной железы в крови пациентов обычно выявляется неадекватно высокая концентрация инсулина, что проявляется гипогликемией.
Уровень инсулина у пациентов больных сахарным диабетом колеблется в больших пределах в зависимости от типа диабета, фазы заболевания.
В случае аутоиммунного разрушения бета-клеток, вырабатывающих инсулин, отмечается абсолютный дефицит инсулина, развивается инсулинозависимый диабет 1 типа. Синтез инсулина постепенно снижается с развитием патологии ещё до изменения уровня глюкозы крови.
При инсулин-независимом диабете 2 типа наблюдается резистентность тканей к действию инсулина, и его уровень обычно повышен.
Иногда потребность в измерении инсулина может возникнуть, когда решается вопрос об абсолютной потребности в инсулине при переходе на оральные препараты.Показания:
- диагностика гипогликемических состояний;
- подозрение на инсулиному;
- при решении вопроса об абсолютной потребности в инсулине у больных диабетом;
- в комплексе исследований больных с метаболическим синдромом;
- в комплексе исследований пациенток с синдромом поликистозных яичников.
Подготовка
Кровь рекомендуется сдавать утром, в период с 8 до 11 часов. Взятие крови производится натощак, спустя 8–12 часов голодания. Допускается употребление воды без газа и сахара. Накануне сдачи исследования следует избегать пищевых перегрузок.Интерпретация результатов
Единицы измерения: мкЕд/мл.
Референсные значения: 2,7–10,4 мкЕд/мл*.
*референсные значения зависят от технологии теста, актуальные референсные значения приведены в распечатке результата.
Приведённые референсные значения соотносятся с состоянием натощак после ночного периода голодания у здоровых нетучных людей с индексом массы тела (ИМТ) до 30 кг/м2. ИМТ= (вес, кг)*(рост, м)2. Повышение значений:
- инсулинома;
- инсулин-независимый диабет (СД 2 типа, дебют заболевания на фоне инсулинорезистентности);
- болезни печени. Акромегалия;
- синдром Иценко-Кушинга;
- миотоническая дистрофия;
- семейная непереносимость фруктозы и галактозы;
- ожирение;
- приём инсулина или гипогликемических препаратов;
- лекарственная интерференция: ацетогексамид, альбутерол, аминокислоты, глюконат кальция (новорожденные), хлорпропамид, ципрогептадин (не больные диабетом), даназол, фруктоза, глюкагон, глюкоза, гормон роста, леводопа (при лечении паркинсонизма), медроксипрогестерон, ниацин (высокие дозы), пероральные контрацептивы, панкреозимин (в/в введение), фентоламин (инфузия), преднизолон, хинидин, секретин (в/в), спиронолктон, сахароза, тербуталин, толазамид, толбутамид.
Понижение значений:
- СД 1 типа;
- инсулин-независимый диабет (СД 2 типа, дебют заболевания на фоне инсулинорезистентности);
- диабетическая кома;
- длительная физическая нагрузка.
Тема 2. Действие инсулина
Для существования организму нужна энергия.
Основным источником энергии для клеток организма является глюкоза. Глюкоза образуется при всасывании углеводов, которые человек получает с пищей.
Когда человек не ест, нормальный уровень глюкозы крови поддерживается за счет использования запасов углеводов, которые есть в организме (гликоген печени) и синтеза глюкозы из белков. Часто спрашивают, если человек не ест, почему у него повышается глюкоза крови, откуда она берется. Ответ: из гликогена печени и распада белков. Однако запасов гликогена мало (примерно 90 грамм), а синтезировать глюкозу из белка организму крайне невыгодно, поэтому при голодании организм начинает «экономить» глюкозу и отключает ее поступление в часть органов. Т.е. при голодании глюкоза поступает только в критически важные органы (мозг, сосуды, почки, нервы).
Не пропускает глюкозу в ткани при голодании инсулин. Образно говоря, на клетках некоторых органов «висит замок», который открывается инсулином. Когда инсулин открывает замок, глюкоза поступает в клетку. Эти ткани являются инсулинозависимыми, глюкоза может попасть в них только тогда, когда инсулин «даст разрешение». Инсулинозависимыми тканями являются мышцы, жировая ткань.
Но в некоторые органы глюкоза попадает без инсулина, там нет замков, дверь для глюкозы всегда открыта. Эти органы называются инсулинНЕзависимыми. Смысл действия инсулина: есть еда, можем прокормить всех, инсулин открывает двери в клетки для глюкозы. Нет еды, значит, будем кормить только самые важные органы, инсулин закрывает двери для глюкозы в менее важных органах (можно оставить «голодными» мышцы и жир, но мозг нельзя).
Но что происходит, когда нет инсулина или он дефектный? Тогда глюкоза из углеводов пищи попадает в кровь, но не может поступить в ткани. Даже если уровень глюкозы в крови высокий, инсулинозависимые ткани голодают, дверь для глюкозы в клетке закрыта на замок, ключа нет или он сломан («голод среди изобилия»).
И в то же время в инсулинНЕзависимые ткани глюкоза поступает в излишних количествах. А что излишне, то нездорово. Глюкоза начинает связываться с белками этих тканей и повреждать их. Именно из-за этого при диабете и происходит повреждение органов-мишеней (нервов, сосудов, почек и др.).
Как происходит секреция инсулина в норме?
Минимальное количество инсулина в организме вырабатывается всегда (это называется базальная секреция инсулина). Когда человек поел, всасываются углеводы, в кровь поступает глюкоза, происходит выброс инсулина (это называется пищевой или прандиальный пик), двери открываются, глюкоза идет в клетку.
В норме секреция инсулина в ответ на прием пищи происходит в 2 фазы: первую быструю фазу (1-3 минуты) и вторую медленную (до 25-30 минут).
При сахарном диабете сначала нарушается первая (быстрая) фаза.
Техника введения инсулина при помощи шприц-ручки:
- Подготовьте шприц-ручку. Если нужно ввести НПХ-инсулин (мутный), его следует хорошо перемешать (10 раз согнуть в локте вытянутую руку со шприц-ручкой, пока раствор не станет равномерно мутным).
- Перед набором дозы при каждой инъекции рекомендуется выпустить 1-2 единицы инсулина в воздух для того, чтобы удостовериться в работоспособности шприц- ручки.
- При помощи наборного кольца выставьте необходимую дозу в окошке корпуса.
- Оголите место на коже, куда будете вводить инсулин. Протирать спиртом место инъекции не нужно
- Большим и указательным пальцами возьмите кожу в складку (кроме случаев введения инсулина в область бедра иглой 5-6 мм, в этом случае этот пункт пропускается)
- Введите иглу у основания кожной складки под углом 40-60 градусов (при введении инсулина в область бедра 5-6 мм иглой угол 90 градусов).
- Не отпуская складку (!), нажмите до упора на поршень шприца.
- Отпустите складку и одновременно извлеките наполовину иглу.
- Подождите несколько секунд (нужно посчитать до 10).
- Если все сделано правильно, то на конце иглы будет капелька инсулина, а место инъекции после отведения глаз Вы не найдете (не будет крови или вытекшего обратно инсулина).
Развитие инсулинотерапии
- Сахарным диабетом (СД) страдает около 382 млн. человек во всем мире,
- Лечение диабета направлено на достижение целевого уровня гликированного гемоглобина, т.к. известно, что низкий уровень гликированного гемоглобина ассоциирован с меньшим количеством микрососудистых осложнений.
- Инсулинотерапия рекомендуется в качестве терапии первой линии для пациентов с СД 1 типа;
- В настоящее время только в Соединенных Штатах около 6 миллионов людей в возрасте ≥18 лет с СД используют инсулинотерапию (28,7% от популяции больных СД в этом возрасте в стране).
Инсулин был впервые использован у больных сахарным диабетом в 1920-е годы, но первые коммерческие препараты содержали различные примеси и соответствующие потенциальные осложнения.
В 1930 был разработан протамин-цинк-инсулин, что привело к задержке всасывания и более длительному действию, тем самым уменьшая количество доз инсулина, необходимых для заместительной инсулинотерапии.
В 1946 году был произведен нейтральный протамин Хагедорна (НПХ) — главный базальный инсулин на протяжении 20-го века.
В начале 1980-х годов появились новые длительно действующие аналоги инсулина, Гларгин и Детемир, которые характеризовались:
- меньшей вариабельностью гликемии в течение дня,
- большую продолжительность действия,
- введение — 1 раз в сутки.
Поиск идеального режима инсулинотерапии все еще продолжается, стремясь обеспечить оптимальный гликемический контроль с минимальным количеством побочных явлений и улучшением состояния пациента.

Показания к применению инсулиновой помпы
Помповая инсулинотерапия рекомендуется абсолютно всем категориям больных инсулинзависимым сахарным диабетом, независимо от возраста и тяжести заболевания. Чем раньше начать введение инсулина с помощью помпы, тем легче можно предотвратить развитие грозных осложнений сахарного диабета.
Однако особо рекомендуется помповая инсулинотерапия в следующих случаях:
• отсутствие адекватной компенсации углеводного обмена на фоне многократных инъекций инсулина;
• частые гипогликемические состояния;
• непредсказуемые (бессимптомные) гипогликемии;
• тяжелое течение сахарного диабета (т.е. частые случаи диабетического кетоацидоза, повторные госпитализации в связи с частыми декомпенсациями заболевания);
• беременность или планирование беременности;
• трансплантация почек;
• высокая чувствительность к инсулину;
• желание пациента улучшить качество жизни.
Выбор места инъекций инсулина
Для инъекций инсулина используются :
- передняя поверхность живота (самое быстрое всасывание, подходит для инъекций инсулина короткого и ультракороткого действия перед приемами пищи, готовых смесей инсулинов)
- переднее-наружная поверхность бедра, наружная поверхность плеч, ягодицы (более медленное всасывание, подходит для инъекций пролонгированного инсулина)
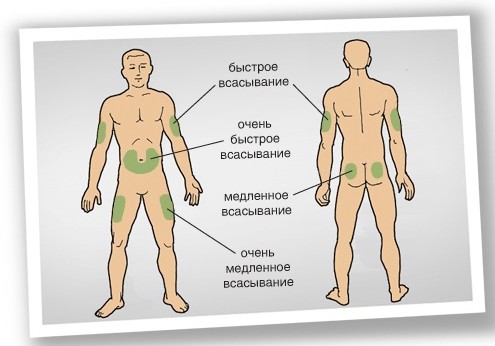
Оптимальная скорость всасывания инсулина достигается при инъекции его в подкожно-жировую клетчатку. Внутрикожное и внутримышечное попадание инсулина приводит к изменению скорости его всасывания и изменению сахароснижающего эффекта.
Как «попасть» в подкожно-жировую клетчатку?
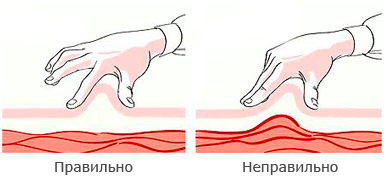
- сформировать складку подкожно-жировой клетчатки (большим и указательным пальцем)
- при длинне иглы 5-6 мм и инъекции в бедро при ИМТ более 18,5 кг/м2 можно не формировать складку
- инъекции в область живота или плеча без формирования складки сопряжены с высоким риском попасть в мышцу
- не распускать складку до окончания инъекции
- инъекцию проводить под углом 40-60° (при инъекции в бедро без формирования складки иглой 5-6 мм угол 90°)
- не следует пользоваться слишком длинными иглами:
- универсальной длинной иглы, подходящей для всех является 5-6 мм (для детей единственно возможная)
- для пациентов с нормальным весом допустима длинна 5-8 мм
- для пациентов с избыточным весом допустима длинна 8-12 мм
Как избежать возникновения уплотнений подкожно-жировой клетчатки (липодистрофий)?
- менять места инъекций в пределах одной области, отступая от места предыдущей инъекции по 2 см
- менять иглы шприц-ручек (хотя бы после 3 инъекций)
Расчет схемы лечения инсулином
Разработка схемы инсулинотерапии предполагает ограниченное во времени стационарное наблюдение больного, в течение которого прививаются знания и базовые навыки самообслуживания. Инсулинотерапия носит пожизненный характер, потому умения со временем доводятся до автоматизма, могут корректироваться зависимо от функциональных показателей организма.
В условиях медицинского стационара подбор инсулинотерапии происходит с контролем уровня гликемии, подбором доз инсулина, адекватных метаболизму, диете, физическим и эмоциональным нагрузкам. Пациенту рекомендуется ведение специального дневника, журнала, где отмечаются реально потребленные хлебные единицы углеводов, количество вводимого инсулина, степень физической активности и прецеденты возникших нарушений. Таким образом, обеспечивается систематизация полученных знаний, а совершенные ошибки подвергаются ретроспективному анализу.
Лечащий врач стремится добиться максимально возможной компенсации углеводного обмена, поскольку минимально значительные суточные колебания уровня глюкозы крови определяют наименьший риск возникновения осложнений сахарного диабета.
В применении инсулина принято реализовывать одну из двух основных тактик:
- традиционная инсулинотерапия — ежедневное введение инсулина минимальным количеством инъекций (например, дважды в день) в одинаковой дозировке; используются готовые смеси ИКД и ИСД, например, в соотношении 30:70, 2/3 суточной дозы перед завтраком, а 1/3 перед ужином; показана ограниченным группам пациентов, поскольку не обеспечивает удовлетворительное качество жизни и хорошую компенсацию заболевания, ведь потребности в инсулине могут меняться в течение дня, в то время как концентрация препаратов остается стабильной;
- интенсивная инсулинотерапия — максимально соответствует физиологической секреции гормона; состоит из двух инъекций ИСД (утром и вечером), а также инъекций ИКД перед каждым приемом пищи (рассчитывается самостоятельно пациентом зависимо от количества планируемых к употреблению углеводов и наличного уровня гликемии); требует основательного обучения пациента, но показывает превосходный результат.
Препараты инсулина принято вводить подкожно, а некоторые препараты короткого действия могут вводиться внутримышечно и внутривенно, предназначены последние больше для ургентных ситуаций и оперативных вмешательств. Скорость всасывания инсулина в кровь из места подкожного введения зависит от ряда факторов:
- тип инсулина;
- доза введенного инсулина — чем больше доза, тем медленнее всасывание и дольше действие;
- место инъекции — скорость всасывания в бедре больше, чем в плече, а в плече больше, чем в животе; в животе скорость всасывания минимальна;
- путь введения — внутримышечное введение в сравнении с подкожным отличается максимально быстрым всасыванием, но минимально короткой длительностью действия;
- скорость местного кровотока;
- местная мышечная активность — мышечная работа или массаж увеличивают скорость всасывания;
- локальная температура — скорость всасывания значительно возрастает при ее повышении.