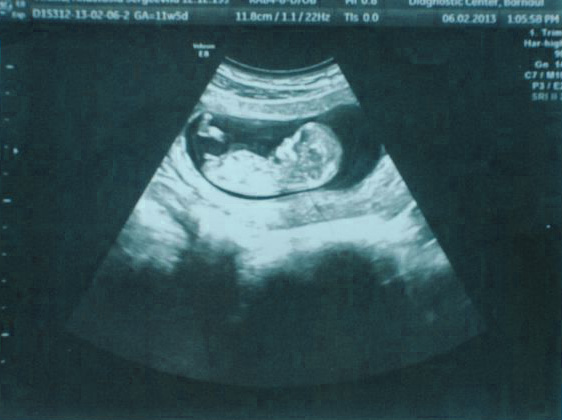
Узи на 20 неделе беременности: что смотрят, показатели нормы, расшифровка
Содержание:
- Как развивается малыш
- Патологии развития плодного яйца
- Что такое программа Astraia
- Изменения в организме мамы при беременности 28 недель
- Что оценивается при УЗИ в 1 триместре
- Уменьшение БПР и ЛЗР
- Изменения в организме мамы
- УЗИ на 20 неделе беременности
- Что делать, если БПР и ЛЗР не в норме?
- БПР — что это такое в УЗИ-протоколе?
- Внутренний диаметр плодного яйца
- Сроки проведения УЗИ плода
- Увеличение БПР и ЛЗР
- Норма БПР и ЛЗР плода по неделям
- Для чего определяется КТР плода по неделям
Как развивается малыш
На 34 неделе, то есть 8 месяце вашего счастливого ожидания, карапузик выглядит так же, как младенцы на фото в «мамских» глянцевых журналах. Если присмотреться к личику (ах, жалко, что сквозь животик его не видно!), окажется, что носик у малыша папин, а ушки – как у бабушки. А в целом, это милый, уже не такой розовый (он стал бледнее) бутуз, на головке которого активно отрастают волосики. Он все время мыслит, и это видно по его лицу. Он то хмурится, то морщится, а то задумчиво посасывает пальчик. Последнее – не что иное, как тренировка мышц лица. Для чего? Для будущего сосания груди, конечно!
Косточки малыша все еще укрепляются. Следите, чтобы в вашем холодильнике не переводилась кисломолочка!
Многие ждушки уверяют, что они ощущают настроение своего крохи. Впрочем, это не телепатия – многие «посылы» маме ребеночек передает толчками. Возня в вашем животе, к превеликой радости ваших хорошенько «отбутузенных» за прошлые месяцы внутренних органов, стихает. Просто малышу уже не развернуться, поэтому он и вертится меньше. Но все же время от времени он может «поддать» так, что маме мало не покажется.
Если он решит «удрать» из животика прямо сейчас, легкие не подведут малыша, и с рождения он будет дышать без проблем. Правда, без медицинской помощи ему не обойтись – крошку нужно будет специально согревать, ведь на 34 неделе его тельце еще не может само удерживать тепло.
Вот что можно сейчас зафиксировать в организме маленького:
- все внутренние органы сформировались и готовы к работе,
- во время отдыха ребеночек видит сны,
- вкус и зрение улучшаются,
- у крошки формируется режим дня,
- карапузик по-разному реагирует на громкий и тихий голос мамы, а также различную музыку и другие шумы.
Патологии развития плодного яйца
К сожалению, в силу многих обстоятельств: генетических отклонений, недостатка гормона прогестерона, утолщения или отслоения эндометрия и других патологий матки плодное яйцо может остановить свое развитие и эмбрион погибает. Чаще всего такие процессы наблюдаются в первом триместре беременности. Многие специалисты склоняются к мнению, что это естественный отбор. Но если во время обратится к врачу, то большинство этих проблем можно откорректировать с помощью своевременного и правильного лечения, без вреда для здоровья ребенка и роженицы.
В первую очередь, при УЗИ обращается внимание на средний диаметр плодного яйца и его форму. Если внутренний диаметр плодного яйца не увеличивается, а его форма имеет неровные края, то, скорее всего, это является явным признаком о неразвивающейся беременности и тонусе матки, которая естественным путем пытается избавиться от мертвого эмбриона
Но если диаметр увеличивается, прослушивается сердцебиение плода, а тонус матки все-таки присутствует, назначаются спазмолитики, которые помогут расслабить мышцы и уменьшить риск непроизвольного выкидыша.
Также средний внутренний диаметр плодного яйца может указывать на еще одну патологию – анэмбрионию. В таком случае плодное яйцо увеличивается значительно медленней, а сам эмбрион отсутствует. Эмбрион должен хорошо визуализироваться до 5-8 недель, иначе назначается медицинское прерывание беременности путем хирургического вмешательства или приема определенных препаратов. Отсутствие зародыша может быть вызвано генетическими нарушениями, хроническими заболеваниями, приемом некоторых препаратов, принесенными вирусными заболеваниями и т.д. Также к анэмбрионии склонны женщины после 35 лет.
Если вы заметили у себя мажущие или обильные выделения с примесями крови и ноющие боли внизу живота, это могут быть признаки отслоения плодного яйца. Подтвердить этот диагноз сможет УЗИ. В таком случае назначается стационарное лечение, при котором нужно соблюдать постельный режим, принимать определенные препараты и следовать всем предписаниям врача. Соблюдая эти правила, есть большая вероятность сохранить беременность и нормально выносить малыша.
Учитывая все эти данные, не забывайте постоянно проходить плановые осмотры у врача и УЗИ, при которых специалисты смогут измерять внутренний диаметр плодного яйца и вовремя выявить и, в большинстве случаев, откорректировать все отклонения в развитии беременности.
Что такое программа Astraia
Astraia – это профессиональная программа, вычисляющая вероятность хромосомных аномалий у плода. Программа была разработана Фондом Медицины Плода (Fetal Medicine Foundation – FMF) в Лондоне и успешно апробирована на огромном клиническом материале во многих странах мира. Она постоянно совершенствуется под руководством ведущего специалиста в области пренатальной диагностики профессора Кипроса Николаидеса, в соответствии с последними мировыми достижениями в области медицины плода.
Специалист, проводящий ранний пренатальный скрининг, должен иметь международный сертификат FMF, дающий право на выполнение данной диагностики и работу с программой Astraia. Сертификат подтверждается ежегодно после статистического аудита проделанной за год работы и сдачи сертификационного экзамена. Таким образом обеспечивается высокая диагностическая точность полученных рисков.
Проведение раннего пренатального скрининга с помощью данной программы регламентировано приказом Министерства Здравоохранения РФ от 1 ноября 2012 г. № 572н «Об утверждении порядка оказания медицинской помощи по профилю «акушерство-гинекология» (за исключением использования вспомогательных репродуктивных технологий)».
Ранний пренатальный скрининг позволяет вычислить следующие риски:
- синдром Дауна (трисомия 21) у плода;
- синдром Эдварда (трисомия 18) у плода;
- синдром Патау (трисомия 13) у плода;
- опасность развития ранней (до 34 недель) и поздней (после 37 недель) преэклампсии (гестоза) у самой беременной.
Изменения в организме мамы при беременности 28 недель
В молочных железах может начать вырабатываться молозиво. Это абсолютно нормальная реакция груди. Если до родов вы не заметили капелек молозива из груди, не волнуйтесь, молоко обязательно будет после родов. Подготовка груди к грудному вскармливанию до родов может спровоцировать преждевременные роды, поэтому она не оправдана.
Проверьте уровень гемоглобина, при необходимости врач назначит вам витамины для профилактики авитаминоза. Плод растет очень интенсивно и забирает от мамы все больше и больше полезных веществ. Это совершенно не значит, что вам надо увеличить порции блюд
Крайне важно сейчас следить за весом, чтоб не набирать больше положенного. Отдавайте предпочтение овощам и фруктам
Если у вас отрицательный резус-фактор, ваш акушер-гинеколог может порекомендовать введение антирезусного иммуноглобулина. По протоколам Министерства здравоохранения Украины, антирезусный иммуноглобулин вводится после родов в течении 72 часов всем женщинам с резус отрицательной кровью без антител. В США это введение производят в 28 недель беременности, так как случается (хотя и крайне редко) выработка антител при первой беременности после 30 недель и развитием резус-конфликта при беременности. Последствия этого чаще всего плачевны. Поэтому при угрозе преждевременных родов, кровянистых выделениях при беременности, когда появляется потенциальная угроза смешивания крови матери и плода, введения иммуноглобулина необходимо произвести до родов вопреки протоколам МОЗ, руководствуясь здравым смыслом.
читайте далее: 29 неделя беременности
Мы вполняем все виды узи-диагностики:
3D и 4D узи при беременности
Данные фетометрии в различных сроках
Узи-диагностика синдрома Дауна и других хромосомных аномалий
Оценка правильного развития плода по УЗИ
Гидротубация (эхогидротубация): исследование проходимости маточных труб (ультразвуковая гистеросальпингоскопия)
Трансвагинальное
Яичников
Матки
Молочных желез
Дуплексное сканирование
Сосудов головного мозга
Сосудов шеи (дуплексное ангиосканирование магистральных артерий головы)
Вен нижних конечностей
Трансректальное (трузи): предстательной железы
Мошонки (яичек)
Сосудов полового члена
Аппендицит
Брюшной полости
Желчного пузыря
Желудка
Кишечника
Мочевого пузыря
Мягких тканей
Поджелудочной железы
Печени
Почек
Суставов
Щитовидной железы
Эхокардиография (узи сердца)
Варикоз: УЗИ-диагностика варикозного расширения вен
Гипертония: УЗИ-диагностика гипертонии
Тромбоз: УЗИ-диагностика тромбоза вен
Узи диагностика хронического панкреатита
при камнях в почках
при холецистите
Что оценивается при УЗИ в 1 триместре
1. Копчико-теменной размер (КТР) плода
Этот показатель точно определяет срок гестации (беременности), особенно в случае, если женщина не помнит 1-й день последней менструации, либо если менструальный цикл у нее не регулярный. В заключении срок беременности выставляется по КТР плода, а не по дате последней менструации.
Правильное измерение КТР плода
2. Маркеры хромосомной патологии:
— толщина воротникового пространства (ТВП) – является основным признаком хромосомной патологии у плода. Патологической величиной считается увеличение ТВП больше 95-й процентили для каждого срока гестации. Каждое увеличение ТВП повышает риск существования хромосомной аномалии у плода.
ТВП в норме ТВР при патологии
Важно понимать, что увеличение ТВП — это признак (маркер), но не точная диагностика хромосомных аномалий у плода. Определить наличие синдрома Дауна и других заболеваний у будущего ребенка позволяет только инвазивная диагностика с последующим генетическим анализом.. — носовая кость
У плодов с синдромом Дауна носовая кость может отсутствовать, либо быть уменьшенной (гипоплазированной). Очень редко такое может встречаться и у совершенно здоровых детей. Точный диагноз устанавливается только при помощи генетического анализа.
— носовая кость. У плодов с синдромом Дауна носовая кость может отсутствовать, либо быть уменьшенной (гипоплазированной). Очень редко такое может встречаться и у совершенно здоровых детей. Точный диагноз устанавливается только при помощи генетического анализа.
Нормальная носовая кость Отсутствие носовой кости
— кровоток в венозном протоке – это маленький сосуд в печени плода. При обратном (ретроградном) токе крови в данном сосуде можно предположить, что у плода хромосомный синдром, либо врожденный порок сердца.
Нормальный кровоток в венозном протоке
Но важно правильно получить этот кровоток и дать ему оценку. Для этого требуются определенные навыки и квалификация врача, которые подтверждаются ежегодной сертификацией FMF.. — кровоток через трикуспидальный клапан в сердце плода
Здесь ретроградный (обратный) кровоток тоже указывает на хромосомную патологию, либо может проявляться при врожденных пороках сердца.
— кровоток через трикуспидальный клапан в сердце плода. Здесь ретроградный (обратный) кровоток тоже указывает на хромосомную патологию, либо может проявляться при врожденных пороках сердца.
Ручка плода Мозг плода в виде “бабочки” в норме
Уменьшение БПР и ЛЗР
Если индексы БПР и ЛЗР ниже нормы, то может наблюдаться:
- недоразвитость частей головного мозга плода;
- отсутствие некоторых частей головного мозга;
- при пропорциональном всему телу уменьшении головки в сравнении с нормальными значениями диагностируют синдром задержки внутриутробного развития.
В первых двух случаях необходимо прекращение беременности независимо от срока. В последнем случае требуется своевременная коррекция, поскольку без нее возможна внутриутробная гибель плода. Для лечения назначают лекарственные средства, активизирующие маточно-плацентарное кровообращение, что улучшает трофику плода (курантил, актовегин, пентоксифиллин). Спустя 7 – 10 дней от начала лечения вновь производят УЗ-диагностику.
Диагноз «задержка развития» ставят по результатам УЗИ. Задержкой внутриутробного развития считается отклонение установленного веса плода от нормативов, представленных в таблицах соотношения массы плода и его возраста по сроку гестации. Патологией признается вес менее 10-го процентиля таблиц.
Если же это не тот случай, то такая задержка может привести и к отклонениям развития и даже к внутриутробной гибели. При ЗВУР можно предположить, что нарушено питание плода, поэтому он не дополучает необходимых нутриентов и кислорода. Нарушение трофики плода обусловлено:
- хромосомными отклонениями;
- курением, алко- или наркозависимостью матери;
- гипертонией, анемией или сердечно-сосудистыми заболеваниями матери;
- неправильным прикреплением плаценты;
- многоплодие;
- прием некоторых лекарственных средств без рекомендации специалиста;
- продолжительная беременность (более 42 недель);
- недостаточное питание матери;
- токсоплазмоз, краснуха, сифилис и некоторые другие инфекции.
Изменения в организме мамы
Во время благополучного второго триместра симптомы беременности обычно не приносят неприятных ощущений, за исключением некоторых патологических состояний.
Матка достигла уровня пупка, и пупок еще более отчетливо выдался наружу. Не волнуйтесь, после родов через некоторое время он вернется на свое прежнее место.
Очень важно посоветоваться с вашим врачом о том, на каком боку вам более правильно лежать. Это зависит от локализации плаценты
Важно не лежать на стороне плаценты для ее нормальной функции, направленной на обеспечение нормального развития плода.
При УЗИ плода в 23 недели беременности локализация и структура плаценты видна без трудностей.
У вас появилась темная линия от пупка к лобку – действие гормонов беременности. Она была и раньше, вы просто ее не замечали. С теми же гормональными влияниями связано потемнение ареол. Гиперпигментаци относится к симптомам беременности. Но некоторые женщины отмечают противоположную ситуацию. На коже лица появляются пятна белого цвета – хлоазма. В этих местах пигмент отсутствует.
Изменения пигментации проходят после родов.
Кожа на животе натягивается, несколько истончается, за счет этого появляется кожный зуд, кожа становится сухой. Воспользуйтесь кремами, лучше серии кремов и масел для беременных.
Если у вас отрицательный резус крови, а у вашего супруга положительный, у вас может развиться резус-конфликт при беременности. Первые признаки можно определить при УЗИ плода в 23 недели беременности: увеличение толщины плаценты, асцит у плода (скопление жидкости в животе), гидроторакс (скопление жидкости в грудной клетке), расширение желудочков головного мозга (гидроцефалия). При исследовании крови наблюдается нарастание титров антител. При применении допплера при проведении УЗИ плода в 23 недели беременности наблюдается нарушения маточно-плодово-плацентарного кровотока. Важным прогностическим критерием является исследование кровотока в средней мозговой артерии плода. При выявлении первых признаков резус-конфликта, беременная тщательно наблюдается для определения оптимальных сроков родоразрешения в интересах выживания ребенка.
читайте далее: 24 неделя беременности
Мы вполняем все виды узи-диагностики:
3D и 4D узи при беременности
Данные фетометрии в различных сроках
Узи-диагностика синдрома Дауна и других хромосомных аномалий
Оценка правильного развития плода по УЗИ
Гидротубация (эхогидротубация): исследование проходимости маточных труб (ультразвуковая гистеросальпингоскопия)
Трансвагинальное
Яичников
Матки
Молочных желез
Дуплексное сканирование
Сосудов головного мозга
Сосудов шеи (дуплексное ангиосканирование магистральных артерий головы)
Вен нижних конечностей
Трансректальное (трузи): предстательной железы
Мошонки (яичек)
Сосудов полового члена
Аппендицит
Брюшной полости
Желчного пузыря
Желудка
Кишечника
Мочевого пузыря
Мягких тканей
Поджелудочной железы
Печени
Почек
Суставов
Щитовидной железы
Эхокардиография (узи сердца)
Варикоз: УЗИ-диагностика варикозного расширения вен
Гипертония: УЗИ-диагностика гипертонии
Тромбоз: УЗИ-диагностика тромбоза вен
Узи диагностика хронического панкреатита
при камнях в почках
при холецистите
УЗИ на 20 неделе беременности
Второй триместр (14-26 неделя) беременности считается самым лёгким периодом при вынашивании ребёнка. Будущую маму уже не мучает токсикоз, малыш в её животе начинает слегка шевелиться, чем, безусловно, радует её. В этом триместре продолжается наблюдение за развитием плода, и УЗИ входит в список обязательных диагностических процедур. Рекомендованное время проведения второго скрининг-УЗИ – 20 недель беременности.
Для чего проводят УЗИ на 20 неделе беременности?
УЗИ на 20 неделе беременности проводится с целью:
- Оценить параметры развития плода, сравнить их с нормативными.
- Выявить/опровергнуть наличие у плода хромосомных либо генетических нарушений. Возможно, второй скрининг покажет те пороки, которые не были замечены при первом ультразвуковом обследовании.
- Определить пол ребёнка. На данном сроке узнать, кто вскоре появится на свет, можно практически со 100% вероятностью (хотя ошибки, всё-таки бывают).
- Оценить длину шейки матки и выявить возможные предпосылки к преждевременным родам (если длина шейки меньше нормы).
- Определить количество амниотической жидкости. На сроке 20 недель может диагностироваться мало- или многоводие.
- Оценить состояние пуповины, увидеть количество её сосудов.
- Оценить функционирование плаценты, её зрелость, измерить её толщину.
- Оценить кровоток в фето-плацентарном и маточно-плацентарном комплексе. Такое исследование называется доплерометрия.
- Выявить патологии женской репродуктивной системы (например, миому и так далее).
Что делать, если БПР и ЛЗР не в норме?
Если БПР и ЛЗР отличаются от нормальных показателей незначительно, то это, скорее всего, особенность развития конкретного ребенка.
Когда размеры головки превышают норму, необходимо оценить и другие параметры (окружность живота, длины костей конечностей). Если предполагается крупный плод
(более 4 кг), то все размеры будут увеличены на 1 или несколько недель. Кроме того, детки не всегда растут пропорционально, поэтому голова может быть больше относительно других размеров, а через 2-3 недели выровняться.
Увеличение БПР и ЛЗР также может свидетельствовать о наличии патологии: объемные образования головного мозга или костей черепа (опухоли), наличие мозговых грыж, гидроцефалии
(избыточное скопление спинномозговой жидкости в системе желудочков головного мозга). При объемных образованиях или грыжах предлагают прерывание беременности, так как такие отклонения зачастую несовместимы с жизнью.
Гидроцефалия, как правило, является следствием внутриутробного инфицирования, поэтому проводится курс антибиотикотерапии, а при отсутствии эффекта от лечения и нарастании размеров головы, — прерывание беременности. Если гидроцефалия не нарастает, беременность можно пролонгировать под контролем УЗИ в динамике. После рождения ребенку может понадобиться операция шунтирования (вживление специальной трубки в головной мозг с другим концом в брюшной полости для оттока излишков жидкости), что существенно осложняет дальнейшую жизнь.
Уменьшение размеров головки плода может указывать на недоразвитие или отсутствие анатомических структур головного мозга (больших полушарий, мозжечка). Это является показанием к прерыванию беременности на любом сроке. Необходимо смотреть на пропорциональность размеров головки и остальных частей.
При уменьшенных БПР и ЛЗР особенно в третьем триместре зачастую диагностируется синдром задержки внутриутробного развития, что требует немедленной коррекции, так как может привести к гибели плода. Коррекция проводится препаратами, улучшающими маточно-плацентарный кровоток, увеличивающими доставку питательных веществ плоду (актовегин, пентоксифиллин, курантил), под обязательным УЗИ контролем через 7-10 дней.
ДополнительноРезюмируя вышесказанное, можно сделать вывод, что БПР и ЛЗР являются важными параметрами для оценки развития плода, установления анатомии структур головного мозга и исключения диагноза СЗРП.
БПР — что это такое в УЗИ-протоколе?
БПР — это размер головки от одной теменной кости до другой, измеренный в поперечной плоскости. Для этого врач-узист так располагает датчик, чтобы головка плода была видна сверху.
Обычно форма головки овальная, ближе к округлой. Размер ото лба до затылка определяется параметром, который называется лобно-затылочный размер или ЛЗР. Линией, которая перпендикулярна ЛЗР, будет являться БПР плода.
Можно сказать, что в поперечной плоскости БПР показывает ширину головки плода.
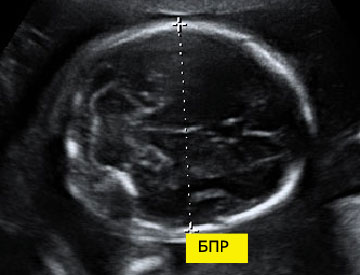
БПР — что это такое (фото) Измерение проводят двумя способами: наружно — наружным и внутренне – наружным. Их отличие состоит в расположении точек, между которыми производится измерение: они могут располагаться либо на наружном и внутреннем краях, либо на обоих наружных краях теменных костей.
Для чего нужно измерение БПР:
В период с 13-й (но возможно и раньше) по 22-ю недели по этому параметру определяется срок беременности с точностью от 5 до 10 дней
После 28-й недели надежность этого определения становится сомнительной из-за разной индивидуальной скорости роста плодов и генетических особенностей, появления «подвижности» формы головы;
Вместе с такими параметрами, как окружность живота и длина бедренной кости, БПР указывает на предполагаемую массу плода на момент исследования, что особенно важно перед предстоящими родами, так как определяет способ родов: самостоятельно или при помощи кесарева сечения;
Динамическое изменение этого размера говорит о росте плода, нормальном увеличении размера мозга;
Является маркером нарушений внутриутробного развития плода и врожденных пороков развития.
Внутренний диаметр плодного яйца
Плодное яйцо представляет собой некий овальный или круглый мешочек. На небольших сроках беременность ультразвуковое исследование может выявить оболочку самого яйца без зародыша, который начнет просматриваться не раньше, чем в середине первого триместра. Сам эмбрион, при нормальном протекании беременности визуализируется на 6-8 неделе. Тогда уже прослушивается сердечко малыша. В первом триместре обязательно назначается УЗИ. Если были выявлены какие-то патологические отклонения от нормы плода или матки специалист сможет назначить правильное лечение. Диаметр плодного яйца – цифра довольно изменчивая, но относительно стабильная, поэтому при отклонениях или опасениях на неправильное протекание беременности, беременная должна пройти контрольное исследование ультразвуком с перерывом в две недели. Внутренний диаметр плодного яйца или СВД также дает возможность определить срок беременности и назначить предположительную дату родов. Но здесь следует учитывать медицинскую погрешность, которая составляет 7-14 дней. Это означает, если предположительная дата ваших родов 16 октября, то малыш может появиться на свет с 2 по 30 октября. Более точные данные дает измерение копчико-теменного развития плода, толщины воротникового пространства плода, бипариетального и лобно-затылочного размера головы плода.
Сроки проведения УЗИ плода
На каких сроках (триместрах) беременности делают УЗИ — один из основных вопросов, интересующих будущих родителей.
Согласно приказу Министерства здравоохранения Российской Федерации №457 от 28 декабря 2000 года, в обязательное обследование беременных женщин наряду с проведением биохимического скрининга (анализ крови на содержание специфических белков) входит УЗИ, которое проводится на сроке 11-13 недель, а также 2 морфологических УЗИ во втором и третьем триместрах. Всего за период беременности проводится трехкратное скрининговое УЗ-обследование.
Плановые УЗИ плода по неделям беременности делают в следующие сроки:
- скрининг 1 триместра — в 11-13 недель;
- скрининг 2 триместра — в 20-24 недель;
- скрининг 3 триместра — в 32-34 недели.
Дополнительные (внеплановые) УЗ-исследования могут проводиться по рекомендации врача на любом сроке беременности. Это не должно пугать пациентку, поскольку УЗИ не оказывает вредной нагрузки на организм. Повторные процедуры могут назначаться для уточнения диагноза либо, при обнаружении той или иной патологии беременности, для принятия необходимых мер по улучшению состояния здоровья женщины и плода.
Первое УЗИ плода помогает установить точный срок беременности, получить данные о размере и количестве эмбрионов, услышать сердцебиение плода, оценить степень его развития, обнаружить возможные отклонения.
Частота сердечных сокращений, формирование носовой кости, толщина воротниковой области и копчико-теменной размер (КТР) — крайне важные параметры, по которым судят о формировании плода. Существенные отклонения от норм вкупе с соответствующими результатами лабораторных анализов будут указывать на наличие патологии беременности.
Важно! Расшифровкой скрининга должен заниматься профессионал. Только так вы можете быть уверены, что никакая патология беременности не осталась незамеченной
Попытки самостоятельно оценить результаты УЗИ не дадут объективной картины происходящего и лишь добавят тревог в и без того эмоционально сложный для будущих родителей период.
На втором УЗИ при беременности врач-гинеколог проверяет, соответствуют ли размеры плода текущему этапу беременности. Оцениваются длина конечностей ребенка, размеры его головы, внутренних органов, объемы груди и живота и т.д
Не менее важно в этот период проследить, нормально ли развиваются внутренние органы, позвоночник, сердечно-сосудистая система
Также во время УЗИ-скрининга 2 триместра оценивается состояние стенок и шейки матки, придатков, расположение, толщина и структура плаценты, число сосудов в пуповине.
1
УЗИ плода
2
УЗИ плода
3
УЗИ плода
Третье УЗИ плода — ключевое. На этом этапе врач тщательно анализирует соответствие анатомического и функционального состояния плода нормам скрининга для данного периода беременности. Чрезвычайно важным является выявление поздних пороков развития.
Если результаты скрининга 3 триместра показывают некоторую задержку в развитии плода, пациентке назначается дополнительная диагностика (оценка кровотока в сосудах матки, эмбриона и пуповины). Также доктор анализирует состояния системы «матка-плацента-плод»
Пристальное внимание при этом уделяется плаценте — зоне ее прикрепления, степени зрелости и толщине
Определение пола ребенка при третьем плановом скрининге по точности достигает 90%.
Более подробную информацию о пренатальных скринингах вы можете прочитать здесь.
Внеплановые УЗИ при беременности проводятся, если:
- пациентка испытывает боли внизу живота;
- перенесла инфекционное заболевание;
- не ощущает шевеления плода после 20-й недели;
- имеет кровянистые и иные выделения;
- началась преждевременная родовая деятельность;
- появились схватки на сроке 36-40 недель;
- имеются другие осложнения беременности.
Увеличение БПР и ЛЗР
Если во время диагностики УЗИ определены размеры головки, превышающие нормальные значения, это трактуется так:
- пропорциональное увеличение всех частей тела плода указывает на то, что это – крупный плод (все параметры его тела увеличены на 1 или более недель). Крупным плод считается, если его масса превышает 4 кг;
- головка может расти быстрее остальных частей тела, поэтому нормальной считается ситуация, когда в течение 14 – 21 дня параметры плода становятся пропорциональны;
- увеличение размеров может указывать на патологии: опухоли мозга или костей черепа, мозговые грыжах, гидроцефалию (накопление спинномозговой жидкости в желудочках головного мозга).
Если диагностированы опухоли либо грыжи, необходимо прерывание беременности, такие нарушения, как правило, приводят к смерти плода. Если диагностирована гидроцефалия, то обычно подозревают внутриутробную инфекцию. Поэтому при гидроцефалии назначают антибиотики. Если гидроцефалия прогрессирует, то следует прервать беременность. В случае же, если прогрессирования гидроцефалии не наблюдается, далее беременность ведут под контролем УЗ-диагностики. После родов возможно шунтирование для оттока излишней спинномозговой жидкости.
Если отклонения БПР и ЛЗР от нормы невелики, то они считаются вариациями развития.
Поэтому изучение размеров и формы головки ребенка чрезвычайно важно с точки зрения подготовки к родам и прогноза их течения
Норма БПР и ЛЗР плода по неделям
Пренатальные замеры по нормам БПР считают индивидуальными показателями, так как у каждого человека строение черепа и головы в отличается.
Так, у плода в норме бывает узкий, вытянутый череп. Иногда головка округляется, на УЗИ отчетливо видна широкая лицевая часть по сравнению с лобно-затылочным размером. Это не характеризует патологическое состояние, а считается анатомической особенностью.
Нормы ЛЗР и БПР плода представлены в таблице по неделям беременности:
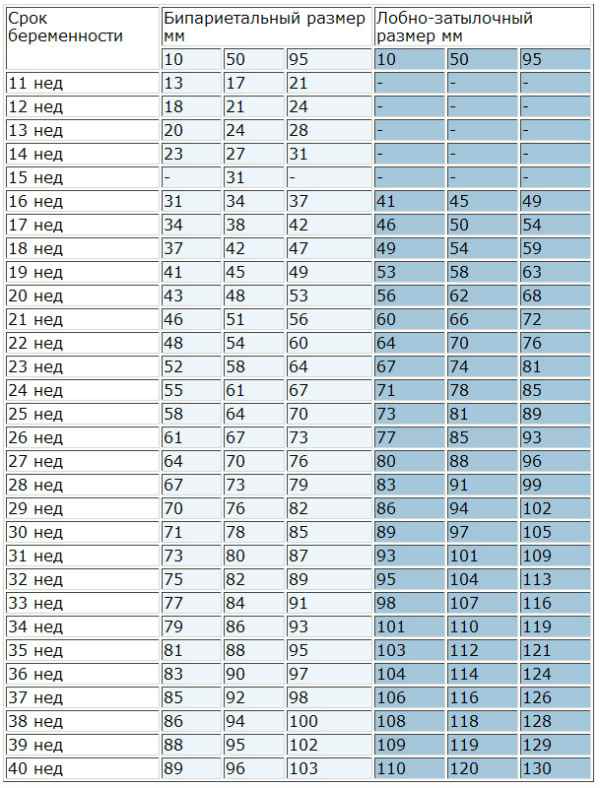
Показатель измеряется в процентилях. Процентили отражают процент случаев, среди которых встречается такое число. Например, 50 процентилей – встречаемость у 50 % обследованных, 90 процентилей – у 90% обследованных и т. д.
Для чего определяется КТР плода по неделям
КТР плода (измерения) назначается врачом, в первые недели беременности (первый скрининг), в качестве планового исследования, но бывают случаи, когда его проводят раньше по медицинским показаниям, поскольку только этот способ сможет показать аномалии в формировании эмбриона.
Его делают, если имеют место:
- задержки развития плода в анамнезе;
- врожденные патологии в предыдущих беременностях;
- плохая наследственность;
- предыдущая беременность (-и), окончившаяся выкидышем;
- анамнез роженицы, отягощенный какими либо другими отклонениями;
- повышение лейкоцитов или недостаток гормонов, в последних анализах крови.
Вначале беременности возможности диагностики общего состояния здоровья плода ограничены.
Будущая мама сдает много анализов крови и это дает понимание состояния внутренних органов и развитии эмбриона в целом, но это лишь общие принципы, которые в большинстве отображают изношенность ее органов и систем. В то время как измерение КТР расскажет о росте именно плода.
КТР плода по неделям беременности – это число, которое достоверно расскажет о возрасте плода, поможет определить дату зачатия, то есть верно посчитать акушерский срок и установить дату родов.
Если женщина не следит за своим менструальным циклом, он нерегулярен или у нее есть сомнения в сроке зачатия, то измерение этого показателя является единственным и наиболее точным определяющим фактором, мониторинга беременности.
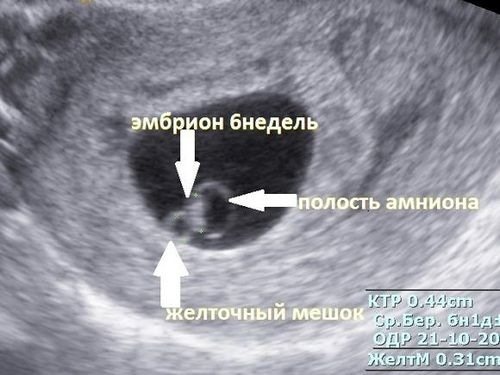
Если удается узнать этот размер на 6 неделе, то можно следить за эмбрионом и впоследствии плодом в динамике, оценивать насколько правильно он растет. Опираясь на данные о КТР можно раскрыть потенциальные риски отставания в перинатальном росте или генетические отклонения (Дауна, Патуа).