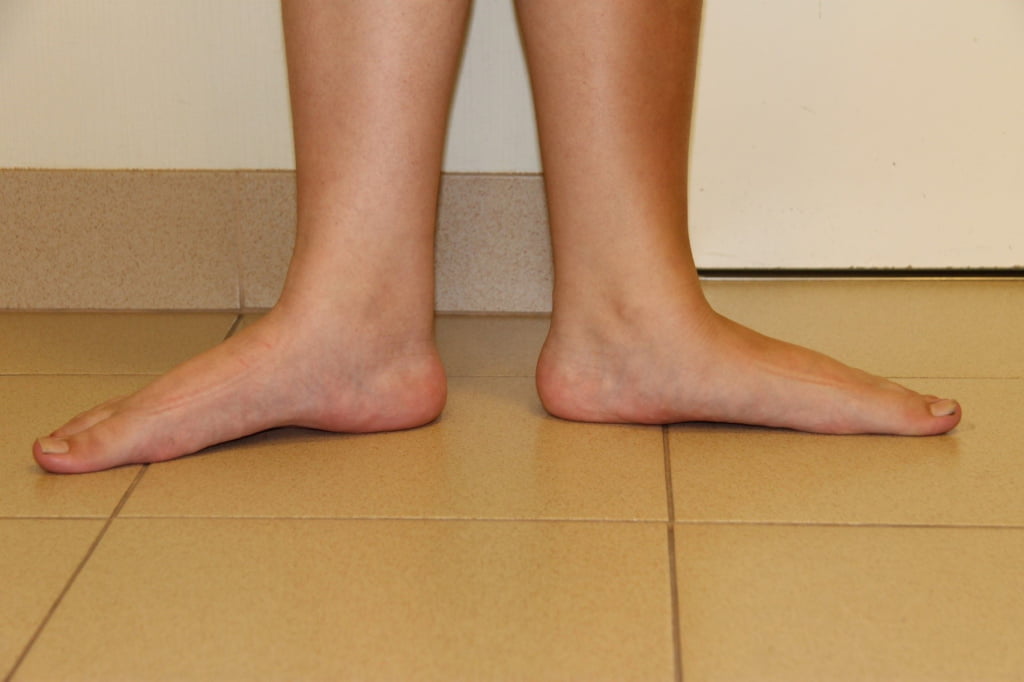
Может ли форма стопы рассказать о вашем происхождении
Содержание:
Собственные мышцы и сухожилия стопы
Короткий сгибатель пальцев (FDB)
Мышца начинается от внутреннего (медиального) отростка пяточной кости и центрального отдела подошвенной фасции. Прикрепляется она ко всем 4-м малым пальцам стопы. На уровне ПФС каждое сухожилие мышцы разделается на 2 пучка, каждый из которых огибает сухожилие длинного сгибателя пальца и прикрепляется к средним фалангам 2-5 пальцев.
Мышца осуществляет сгибание (подошвенное сгибание) средних фаланг пальцев в ПМФС. При продолжении сокращения мышцы происходит сгибание проксимальных фаланг в ПФС.
Червеобразные мышцы
Это 4 небольшие мышцы, начинающиеся от 4 сухожилий сгибателей на стопе. Сухожилие каждой червеобразной мышцы прикрепляется к сухожильному растяжению длинных разгибателей на тыльной поверхности проксимальных фаланг пальцев. Сокращение червеобразных мышц приводит к разгибанию пальцев в ПМФС и ДМФС. Поскольку сухожилия располагаются ниже точки вращения ПФС, они также осуществляют сгибание в этих суставах.
Межкостные мышцы
Межкостные мышцы стопы разделяются на тыльные и подошвенные.
4 тыльные межкостные мышцы начинаются от проксимальных половин боковых поверхностей плюсневых костей. Их сухожилия прикрепляются к основаниям проксимальных фаланг 2, 3 и 4 пальцев и к апоневрозу сухожилий длинного разгибателя пальцев (не к сухожильному растяжению разгибателей).
Тыльные межкостные мышцы осуществляют разведение (отведение) и вместе с подошвенными межкостными мышцами участвуют в сгибании пальцев в ПФС.
3 подошвенные межкостные мышцы начинаются от 3-5 плюсневых костей, они осуществляют смыкание (приведение) пальцев.
Вместе тыльные и подошвенные межкостные мышцы стабилизируют малые пальцы стопы. Также они участвуют в поддержании переднего свода стопы и в небольшой степени – в поддержании медиального и латерального продольных ее сводов.
Осложнения диабетической стопы
Нарушение кровообращения, обменных процессов препятствует поступлению к тканям голени и стопы кислорода, питательных веществ, затрудняет выведение продуктов обмена. Снижается местный иммунитет, сопротивляемость инфекциям. Возникают трофические изменения.
Осложнения диабетической стопы бывают очень печальными вплоть до потери конечности для сохранения жизни. По статистике так происходит у 20 % больных.
К осложнениям, развивающимся на фоне поражения нервов и сосудов, относятся:
- кожные и костные инфекции;
- деформация суставов и костей стопы;
- язвы;
- гангрена.
Инфекции
Даже небольшое нарушение целостности кожного покрова на голени или стопе при неконтролируемом сахарном диабете может привести к попаданию инфекции. Высокий уровень сахара в крови, плохое кровоснабжение, снижение иммунитета создают благоприятную почву для развития и размножения патогенной микрофлоры. Если человек с диабетической стопой поранился, порезался, поцарапался, натер ногу, нужно как можно раньше обработать поврежденную поверхность антисептиком и следить за ней. Если не происходит заживление, и состояние ухудшается, нужно показаться врачу.
Дело в том, что вовремя невылеченная поверхностная инфекция стоп представляет потенциальную угрозу для всей конечности. Она легко распространяется вглубь и вширь, поражая соседние ткани. Чем более запущено состояние, тем тяжелее будет с ним справиться.
Сахарный диабет повышает риски развития остеомиелита, тяжелого инфекционного поражения костей стопы.
У людей, страдающих диабетом, намного чаще встречается грибковая инфекция ногтей (онихомикоз) и кожи стоп. Ногти, зараженные грибком, становятся толстыми, обесцвеченными, желтовато-коричневыми, теряют прозрачность. Они легко ломаются, разрушаются и отделяются от ногтевого ложа, что может привести к образованию ран.
Деформации стопы
Повреждение нервов при сахарном диабете ослабляет тонус мышц, снижает их двигательную активность, постепенно вызывает атрофию. Это приводит к деформации стопы, изменению опорных точек, неправильному распределению веса тела, нарушению походки. Развивается продольное и поперечное плоскостопие, изменяется голеностопный сустав. Пальцы ног приобретают молоткообразный вид, возможно выпячивание головок плюсневых костей. На выступах формируются участки гиперкератоза.
К тяжелым деформациям стопы при сахарном диабете относится артропатия Шарко. Это редкое осложнение, которое вызывает ослабление костей. Характеризуется вывихами, переломами костей и суставов с формированием нестабильной стопы, полноценная опора на которую становится невозможной.
Язвы
Трофические язвы – опасное осложнение диабетической стопы. Причиной их развития могут стать небольшие царапины, порезы, потертости туфель. При несвоевременном лечении глубокие раны долго не заживают, приводят к нагноению, некрозу тканей, доходят до кости. Чаще всего они образуются на подушечке стопы или на нижней части большого пальца ноги. По статистике такие язвы случаются у 20 % людей, страдающих сахарным диабетом.
На начальной стадии язв на коже появляются небольшие водянистые пузыри, на месте которых затем образуется ранка, которая постепенно увеличивается в размерах. Также могут наблюдаться отеки, раздражение, неприятный запах. Иногда своевременная диагностика язв затруднена, ее симптомы не проявляются, пока не случится заражение.
По статистике более 50 % язв осложняется присоединением инфекции. Увидеть, как выглядит диабетическая стопа с осложнениями, можно в интернете. Просмотра таких фото достаточно, чтобы понять, насколько они опасны. Пренебрежение язвами может привести к инфекциям, которые, в свою очередь, чреваты потерей конечности.
Очень часто у людей, которые еще не знают, что больны диабетом, длительно незаживающая язва на ноге становится поводом обращения к врачу, и расценивается как первый признак, по которому у человека обнаруживают этот диагноз.
Гангрена
Гангрена – это некроз (омертвление) тканей живого организма. Основной причиной ее развития является ишемия тканей, вызванная недостаточным поступлением крови. Первые признаки гангрены: участки некроза, почернение кожи, трофические язвы.
Лечение гангрены очень тяжелое и в большинстве случаев приводит к инвалидности. Для спасения жизни человека врачам приходится проводить ампутацию пораженной части конечности или всей конечности, чтобы инфекция не распространилась на весь организм. Если заподозрить заболевание на ранней стадии, спасти ногу можно только в случае восстановления кровообращения в ногах путем операций на сосудах.
Лечение
Лечение в основном консервативное, ведущее место в нем занимает леч. физкультура. Ее в различных объемах назначают при всех формах и степенях П. Упражнения леч. гимнастики укрепляют мышцы, поддерживающие свод и способствующие натяжению связочного аппарата, корригируют порочную установку стоп, воспитывают стереотип правильного положения всего тела и нижних конечностей при стоянии и ходьбе, действуют общеукрепляюще на организм, улучшают обмен веществ, активизируют двигательный режим. Ведущее место занимают специальные упражнения, направленные на исправление деформации стоп. В начале курса упражнения выполняют из исходного положения сидя или лежа, что исключает влияние веса (массы) тела на свод стопы, когда мышцы еще недостаточно окрепли (рис. 3, 1—8). В дальнейшем назначают упражнения из исходного положения стоя или в ходьбе, дающие возможность, кроме тренировки мышц, корригировать своды стоп и вальгусную их установку (рис. 3, 9—18). Все эти упражнения в той или иной комбинации рекомендуют включать в режим дня детей (утренняя гимнастика, уроки физкультуры в школе, дома несколько раз в день). Для укрепления мышц, активно участвующих в поддержании нормальной высоты сводов, помимо леч. гимнастики, можно использовать упражнения в естественных условиях — ходьбу босиком по рыхлой почве, песку, бревну, лазание по канату, шесту, подгребание песка стопами, плавание и др. Укреплению мышечно-связочного аппарата голени и стопы способствует массаж и самомассаж, который целесообразно проводить на мышцах передней и внутренней поверхности голени, подошвенной поверхности стопы. Особенно показан массаж при появлении болей и чувства утомления в ногах к концу дня, после длительного стояния или ходьбы. Массаж проводят курсами длительностью 1,5—2 мес., время одной процедуры 10—12 мин.
Рис. 4. Стопа в манжете с вкладышем для поддержания поперечного свода.
Для улучшения трофики тканей проводят физиотерапевтическое лечение. При выраженном П. назначают ортопедические стельки (супинаторы) с выкладкой поперечного или одновременно поперечного и продольного свода. При поперечном П. применяют манжеты из бандажной резины с вкладкой для поддержания свода (рис. 4). При резко выраженном П. показана ортопедическая обувь (см.).
Показанием к операции при П. является безуспешность консервативного лечения (остающиеся боли, нарушение функции стоп), прогрессирование деформации.
Рис. 5. Схематическое изображение костнопластической операции Пертеса при статическом продольном плоскостопии: а — иссечение клина (1) из нижневнутренней части ладьевидной кости (2) и вертикальная остеотомия (указана стрелкой) пяточной кости (3); б — имплантация костного клина (1) в пяточную кость (5); место иссеченного клина в ладьевидной кости (4).
При продольном статическом П. оперативное вмешательство применяют редко. Наиболее рациональна костно-пластическая операция Пертеса (рис. 5). Обезболивание общее или Внутрикостное. После операции накладывают гипсовую повязку сроком до 4—5 нед. в положении легкой гиперкоррекции. Далее применяют леч. гимнастику, массаж, физиотерапию, ортопедическую обувь.
Рис. 6. Схематическое изображение реконструктивной операции переднего отдела стопы при поперечном плоскостопии и вальгусном отклонении I пальца: а — кожные разрезы по внутреннему и наружному краям стопы (пунктиром показана невидимая сверху часть разреза); б — резекция костных разрастаний (1) с внутренней части головки I плюсневой кости, резекция основания (2) основной фаланги I пальца, поперечная остеотомия (4) основания I плюсневой кости для введения костного клина (3); в — проведение при помощи зажима под плюсневыми костями лавсановой ленты с огибанием I и V плюсневых костей, плюсневая кость отклонена кнаружи, и в образовавшийся паз введен клиновидный трансплантат (3); г — лавсановая лента в виде восьмерки фиксирует плюсневые кости, укрепляет связочный аппарат.
Комплекс оперативных приемов, направленных на устранение поперечного П. и деформации I пальца, называют реконструктивной операцией переднего отдела стопы (рис. 6.). Операцию производят под внутри-костным или общим обезболиванием. После операции накладывают гипсовый сапожок; на 5-й день начинают движения I пальца. Через 2 нед. повязку укорачивают и превращают в съемную. Через 1 мес. разрешают ходьбу в манжетах с поддержкой поперечных сводов в обуви со шнуровкой, на каблуке до 3 см.
Лечение деформаций стопы и пальцев ног
Каждый случай патологии опорно-двигательного аппарата, в том числе деформаций стопы, требует индивидуального подхода и участия в лечении опытного врача-ортопеда. Иногда можно обойтись комплексным консервативным лечением, но зачастую пациенту может помочь только операция.
При такой распространенной разновидности деформации, как косолапость, коррекцию желательно начинать с первых дней жизни маленького пациента. Детский ортопед выполняет ручное выведение конечности в нормальное анатомическое положение, после чего нога фиксируется гипсовой повязкой. С течением времени постоянную гипсовую повязку снимают, заменив ее на шину, накладываемую перед сном. После того, как ребенок достигнет трехлетнего возраста, ему назначаются курс массажа и лечебная физкультура.
Если косолапость имеет приобретенный характер, обычно используется специальная ортопедическая обувь или вкладыши в обычную обувь, повысить эффективность лечения позволяют лечебная физкультура и сеансы физиотерапии. Если консервативное лечение оказалось неэффективным, назначается артродез.
Для исправления молоткообразного искривления пальцев стопы обычно применяются такие ортопедические приспособления, как лонгеты, специальные накладки и вкладыши. Пациентам с этим заболеванием рекомендованы физиотерапия, лечебный массаж, регулярные занятия лечебной физкультурой. Запущенные случаи патологии предполагают хирургическое лечение.
Плоскостопие обычно лечится при помощи консервативных методик (ортопедические стельки, гипсовые повязки, массаж, аппаратная физиотерапия, лечебная гимнастика). При «конской стопе» показано применение фиксирующих шин, специальных приспособлений-корректоров для пальцев ног и стопы, ортопедической обуви. При отсутствии заметных результатов выполняется артродез голеностопного сустава.
Пациентам с полой стопой назначают ношение ортопедической обуви и стелек, лечебную физкультуру, массаж, физиотерапию. Хирургическая операция назначается при тяжелых формах патологии.
При вальгусной деформации большого пальца проводится физиотерапевтическое лечение в комплексе с лечебной гимнастикой, массажем, ношением фиксирующего бандажа. В некоторых случаях необходимы противовоспалительные препараты в форме мазей. Прогрессирующая вальгусная деформация требует оперативного вмешательства, основными разновидностями которого являются:
- остеотомия проксимальной фаланги большого пальца;
- удаление костного новообразования (экзостозэктомия);
- остеотомия плюсневой кости;
- рассечение мышцы, отводящей пострадавший палец.
Современные методики хирургического лечения деформаций стопы и пальцев ног позволяют провести коррекцию патологии быстро и с минимальными повреждениями тканей. Чтобы получить информацию относительно проведения операций по поводу деформаций стопы в Израиле, рекомендуем обратиться к специалистам-консультантам центра «Рамат-Авив».
Признаки и диагностика деформаций стопы
Поскольку деформации развиваются по разным причинам и поражают различные части стопы, каждая патология обладает особенной клинической картиной. Тем не менее, имеются и общие признаки патологий в области стопы:
- дискомфорт и боли во время и после нагрузки а ноги (длительное стояние, ходьба, бег);
- хромота;
- изменения осанки;
- уменьшение амплитуды сгибания стопы.
Так, косолапости свойственна невозможность поворота больной ноги вовнутрь, а также затруднения при повороте носка. При плоскостопии страдает походка, она становится тяжелой, неуверенной. В случае развития вальгусной деформации стопы или молоткообразного искривления пациенту трудно носить тесную обувь, а также обувь на более или менее высоких каблуках.
Ортопед ставит диагноз на основании жалоб больного, результатов клинического осмотра и диагностических исследований. В процессе диагностики деформации стопы и пальцев ног применяются:
- рентгенографическое исследование;
- томография (КТ, МРТ);
- электромиография.
Мышцы стопы
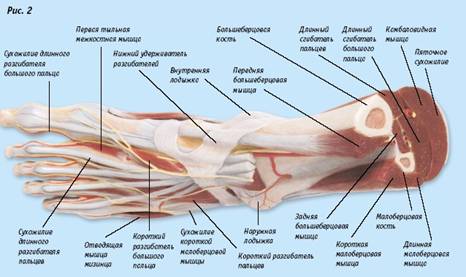
Стопа производит следующие
движения: сгибание, разгибание, отведение, приведение, поворот внутрь и наружу.
Все движения осуществляются в суставах при помощи мышц голени (рис.2). На стопе
располагаются сухожилия длинных мышц голени, сгибающих и разгибающих стопу и ее
пальцы, а также собственные мышцы стопы.
К мышцам голени, участвующим в
движении стопы, относятся:
камбаловидная мышца (сгибает
голень и стопу — подошвенное сгибание);
длинная малоберцовая мышца (сгибает
стопу, приподнимает ее наружный край, укрепляет поперечный и продольный своды
стопы);
длинный сгибатель пальцев (начинается
на задней поверхности большеберцовой кости ниже камбаловидной мышцы; сухожилие
этой мышцы проходит к стопе позади внутренней лодыжки и делится на четыре
сухожилия, которые крепятся к концевым фалангам II-V пальцев — сгибает концевые
фаланги II-V пальцев, сгибает стопу, поворачивая ее кнаружи);
длинный сгибатель большого
пальца стопы (сгибает большой палец; участвует в сгибании и супинации стопы,
укрепляет продольный свод стопы);
короткая малоберцовая мышца (сухожилие
мышцы проходит на стопу позади латеральной стороны лодыжки, крепится на
основании у плюсневой кости; мышца начинается от нижних двух третей наружной
поверхности малоберцовой кости; поднимает наружный край стопы, препятствует
повороту стопы подошвой внутрь, сгибает стопу — подошвенное сгибание);
задняя большеберцовая мышца (начинается
на задней поверхности малоберцовой кости, сгибает стопу — подошвенное сгибание,
приводит ее и супинирует);
длинный разгибатель большого
пальца стопы (начинается от верхней трети передней поверхности малоберцовой
кости; сухожилие длинного разгибателя большого пальца идет на тыл стопы и
крепится к концевой фаланге большого пальца стопы; мышца разгибает большой
палец стопы, участвует в разгибании стопы в голеностопном суставе).
Мышцы стопы разделяются на мышцы
тыльной поверхности стопы и мышцы подошвенной поверхности. Мышцы тыла стопы — главным
образом разгибатели, мышцы подошвы — преимущественно сгибатели.
На тыле стопы располагаются две
мышцы — короткий разгибатель пальцев и короткий разгибатель большого пальца.
Короткий разгибатель пальцев — это
слаборазвитая мышца, которая начинается в передних отделах верхней и наружной
поверхности пяточной кости, проходит по тылу стопы, три ее сухожилия достигают
II-IV пальцев и соединяются с сухожилием длинного разгибателя пальцев. Сухожилия
фиксируются на тыле стопы и на уровне лодыжек поперечными лентообразными волокнами
фасции голени — удерживателями сухожилий и разгибателей (верхний и нижний
удерживатель разгибателей).
Короткий разгибатель большого
пальца стопы лежит позади короткого разгибателя пальцев. Он начинается на
верхней поверхности пяточной кости и участвует в разгибании большого пальца
стопы.
В свою очередь, среди мышц
подошвы различают три группы: медиальную (со стороны большого пальца),
латеральную (со стороны мизинца) и среднюю.
Мышцы медиальной группы
осуществляют движения большого пальца. В эту группу входят: мышца, отводящая
большой палец стопы (отводит большой палец стопы от срединной линии подошвы
внутрь), мышца, приводящая большой палец стопы (приводит большой палец к
срединной линии стопы, участвует в сгибании большого пальца) и короткий
сгибатель большого пальца стопы (сгибает большой палец стопы).
Мышцы латеральной группы
приводят в движение мизинец. В нее входят отводящая мышца мизинца (сгибает
основную фалангу мизинца, одновременно отводя мизинец назад), и короткий
сгибатель мизинца стопы (сгибает мизинец).
Мышцы средней группы (в них
входят 4 червеобразных мышцы, короткий сгибатель пальцев, квадратная мышца
подошвы и 7 межкостных: 3 подошвенные и 4 тыльные межкостные мышцы) сгибают
пальцы стопы и отдельные их фаланги, приводят и отводят пальцы. Кроме того,
обеспечивая фиксацию пальцев в определенном положении, они обеспечивают
превращение их в опорные точки при стоянии и перемещении.
Симптомы
Чаще всего, пациент не испытывает никаких ощущений, только определенное нарушение походки, которые могут отмечать окружающие или врач. Основным симптомом является боль в лодыжке, которая может увеличиваться после нагрузки. Также может отмечаться отек в области лодыжки. Симптоматика может варьировать и обычно зависит от тяжести плоскостопия. У некоторых из них происходит неравномерное распределение веса тела и человек может отмечать, что пятка у обуви изнашивается быстрее с одной стороны, чем с другой. Наиболее распространенными симптомами плоскостопия являются:
- Боль в области лодыжки (внутренняя сторона), там также может быть отек
- Боль в области стопы
- Боль в области свода стопы
- Боль в области икр
- Боль в области колена
- Боль в области бедра.
- Боль в области спины
- Пациенты с плоскостопием могут также испытывать скованность в одной или обеих ногах.
- Одна или обе ноги могут располагаться плашмя на земле.
- Неравномерный износ обуви.
Строение стопы
Стопа — это самая нижняя часть ноги и на нее приходится максимум нагрузки, а потому, когда болит стопа, причины сразу ищут именно в неправильной ходьбе. Но это далеко не всегда так.
Строение стопы отличается достаточной сложностью: в ее состав входят 26 костей, которые обеспечивают равномерное распределение нагрузки, а благодаря наличию в стопе двух сводов происходит смягчение воздействия, как на ноги, так и на позвоночник и таз.
Из-за сложности строения выяснить точно, от чего могут болеть ноги в стопах, часто представляет собой непростую задачу. Поэтому если пациенту становится без причины больно наступать, следует как можно быстрее обращаться к профессионалам. Некоторые заболевания ног могут со временем переходить в необратимую хроническую форму и намного труднее поддаются корректировке.
Связки, сухожилия и суставы стопы
Кости стопы соединяются между
собой с помощью связок, которые укрепляют суставы. Очень важную роль связочный
аппарат играет в поддержании сводов стопы.
Связки стопы часто подвергаются
травматизации: разрывам и надрывам. Отметим, что довольно частый термин «растяжение»
нельзя отнести к связкам, так как связки представляют собой довольно прочную
структуру. Поэтому при травмировании обычно наблюдается их разрыв либо, что
чаще — частичный надрыв.
Сухожилия- это то, с
помощью чего мышцы прикрепляются к костям. По своей по своей структуре они
напоминают связки. И связки и сухожилия формируются из коллагеновых волокон,
которые как бы сплетены в виде веревки. Это обеспечивает им прочность и
определенную эластичность.
Самым известным сухожилием на
стопе является Ахиллово сухожилие. Оно прикрепляется к пяточной кости и
является продолжением икроножной мышцы. Оно участвует в сгибании стопы.
Кости стопы, соединяясь между
собой, образуют сустав. Каждый сустав окружен суставной капсулой, которая укрепляется
связками. Изнутри полость сустава покрыта синовиальной оболочкой.
С практической точки зрения наибольшее значение имеют
поперечный сустав предплюсны, или Шопаров сустав, и предплюсне-плюсневые
суставы, объединенные под названием сустава Лисфранка. По линии этих суставов в
случае необходимости производится ампутация передней части стопы.
Большинство суставов стопы относят к тугоподвижным,
поскольку из-за формы костей и прочных связок движения в них ограничены. Наибольшей
подвижностью обладают плюснефаланговые суставы, в которых возможно сгибание,
разгибание, отведение и приведение пальцев, а также блоковидные по форме
межфаланговые суставы стопы, допускающие незначительное сгибание и разгибание
отдельных фаланг.
Профессиональная нагрузка на стопу вызывает в ней хорошо
заметные изменения. Примером может служить стопа балерин. При стоянии и
передвижении на носках вся тяжесть тела падает на первые три пальца, поэтому
плюсневые кости и фаланги этих пальцев у балерин относительно массивнее, чем у
людей других профессий.
Несмотря на то, что человеческая стопа узко
специализирована как орган опоры и передвижения, у некоторых народов она
используется как подсобный орган труда. Поэтому движения в суставах стопы
достигают у них большой подвижности, а мышцы отличаются ловкостью. При
необходимости подвижность суставов стопы может быть увеличена соответствующими
упражнениями.
Комплекс костей стопы,
соединенных почти неподвижно при помощи тугих суставов, образует так называемую
твердую основу стопы, в состав которой входит 10 костей: os naviculare, ossa
cuneiformia mediale, intermedium, laterale, os cuboideum, ossa metatarsalia I,
II, III, IV, V.
Из связок в укреплении свода
стопы решающую роль играет lig. plantare longum — длинная подошвенная связка. Она
начинается от нижней поверхности пяточной кости, тянется вперед и прикрепляется
глубокими волокнами к tuberositas ossis cuboidei и поверхностными — к основанию
плюсневых костей.
Перекидываясь через sulcus ossis
cuboidei, длинная подошвенная связка превращает эту борозду в костно-фиброзный
канал, через который проходит сухожилие m. peronei longi.