Артроз
Содержание:
- Лечебная гимнастика, массаж и полезные народные советы
- Основные причины возникновения гонартроза
- Каким образом врач ставит диагноз ревматоидный артрит?
- 3.Симптомы и диагностика
- Строение локтевого сустава человека
- Диагностика
- Общие признаки артроза и артрита
- Формы заболевания
- Что это?
- 1.Что такое остеоартрит и его симптомы?
- Хирургическим способом
- Глюкозамин
- Где находится лодыжка у человека?
- Строение сустава
- Причины развития
- Общая информация
- Повреждения хряща травматического генеза.
- Сфера деятельности ортопеда
Лечебная гимнастика, массаж и полезные народные советы
Среди наиболее перспективных методик лечения и особенно профилактики заболеваний коленного сустава необходимо назвать лечебную гимнастику и массаж. Механическое воздействие профессионала на сустав разогревает его, наполняет свежей кровью, питает и стимулирует работу рядом расположенных мышц.
Важно понимать, любые процедуры, упражнения должны назначаться исключительно врачом-остеопатом. В противном случае пациент не только не сможет добиться сколь-нибудь значимых результатов, но с высокой долей вероятности серьезно усложнит и обострит течение болезни
Самолечение всегда чревато серьезными последствиями.
Хотя в комплексе с остеопатическим лечением некоторые народные советы будут полезны, но только в качестве вспомогательного средства.
Здесь хотелось бы отметить некоторые актуальные моменты. В частности, в сети Интернет можно прочитать огромное количество самых разных рецептов. Многие из них не спасут однозначно.
Вы спросите, а как отличить? Совета два:
- Проконсультируйтесь на приеме у остеопата. Это, пожалуй, самый оптимальный во всех отношениях совет. Можно просто прийти на прием, обследоваться, получить адекватный курс лечения и уточнить информацию про некоторые рецепты и советы из «всемирной паутины».
- Пробуйте на себе, может и поможет. Но только игнорируйте всякие отвары, настойки, которые необходимо принимать внутрь – только натирки, компрессы и иные наружные варианты. Избегайте потенциально опасных и ядовитых растений. К примеру, рекомендуют натирать коленные суставы при регулярных болях мухоморами, настоями бледной поганки и чем только еще не советуют. Не рискуйте своим здоровьем. Но это не значит, что не нужно использовать мази, рекомендованные врачом, скажем, на основе змеиного яда.
Основные причины возникновения гонартроза
Что может вызвать болезнь:
- Метаболические или гормональные нарушения. Примеры – нелеченный подагрический артрит, сахарный диабет, гипертиреоз без компенсации, остеопороз.
- Воспалительные процессы, включая артрит. Если артрит долго не лечить, запускаются дегенеративные процессы в суставах.
- Травмы, ушибы и переломы, ранее перенесенные. Повреждения суставов со временем переходят в дегенеративный процесс в организме.
- Ожирение или наличие лишнего веса. При ожирении создается излишняя нагрузка на опорно-связочный аппарат, что чревато осложнениями и появлением деформации. Если медленно, постепенно снизить избыточную массу тела, это не вызовет сильный стресс у организма и снизит риск заболеваемости артрозом.
- Гиподинамия. Отсутствие двигательной нагрузки приводит к мышечной гипотрофии, в результате мускулы не справляются с нагрузкой, что приводит к перегрузке суставов.
- Чрезмерная физическая активность. При перегрузке мышц и суставов возникает преждевременное изнашивание, что приводит к деформирующему артрозу.
- Наличие врожденных или приобретенных в детском возрасте патологий опорно-двигательного аппарата. Примеры – дисплазия соединительных тканей или рахит.
- Генетическая предрасположенность к артрозу коленного сустава. Чем больше родственников имели проблемы, связанные с гонартрозом, тем выше риск его наследственной передачи.
На начальной стадии обнаружить болезнь по симптомам затруднительно. Требуется проведение ежегодного обследования общего состояния здоровья, чтобы заблаговременно выявить возможные ранние признаки гонартроза 1 степени.
Каким образом врач ставит диагноз ревматоидный артрит?
Врач ставит диагноз ревматоидный артрит на основании сопоставления характерных симптомов с результатами лабораторных и визуализирующих исследований. Используемые до сих пор критерии РА датировались 1987 г. и были применимы только к далеко зашедшей болезни (это означает, что точный диагноз можно было поставить только после длительного наблюдения). В 2010 г. были разработаны новые критерии (ACR/EULAR), благодаря которым можно диагностировать РА уже на начальной стадии болезни и начать лечение прежде, чем разовьется необратимая деструкция сустава.
Лабораторные исследования
Лабораторные исследования помогают в диагностике РА, прогнозировании тяжести заболевания и контроле ее течения.
- РФ (ревматоидный фактор) определяется у 70–80 % больных (т. н. серопозитивная форма РА); однако РФ также определяется у здоровых людей и при других ревматологических заболеваниях.
- АЦЦП (антитела к циклическому цитруллинированному пептиду) — их преимуществом является то, что они встречаются почти исключительно при РА; могут появиться раньше, чем симптомы заболевания, а также у людей с серонегативной формой РА. Высокий титр РФ и АЦЦП указывает на тяжелую форму заболевания, с быстрым разрушением суставов и появлением внесуставных изменений.
- Повышенные показатели воспаления, напр., СОЭ, СРБ и изменения в общем анализе крови — служат в т. ч. для оценки активности заболевания.
Врач может также выполнить другие исследования крови, мочи или суставной жидкости, чтобы исключить другие заболевания суставов и оценить работу различных внутренних органов (напр., почек, печени).
Визуализирующие исследования
В случае подозрения РА выполняется рентгенография (РГ) кистей и стоп, и, возможно, других пораженных суставов. Типичные рентгенологические изменения при РА это: отек мягких тканей и снижение плотности кости в области сустава, наличие костных дефектов, сужение суставных щелей, а при более поздних стадиях —деформация суставов.
В начале заболевания полезны: магнитно-резонансная томография и ультразвуковое исследование, которые могут выявить воспалительные изменения раньше, чем РГ. В некоторых случаях (напр., при оценке шейного отдела позвоночника) информативна компьютерная томография.
3.Симптомы и диагностика
В большинстве случаев симптоматика артрита развивается спустя несколько лет после манифестации основного заболевания, однако в некоторых случаях происходит прямо противоположное: артрит оказывается зарничным симптомом латентно прогрессирующего кишечного изъязвления. В дальнейшем обострения суставного воспаления обычно совпадают с обострениями язвенного колита или болезни Крона.
Продолжительность таких приступов составляет, как правило, 1-5 месяцев. Наиболее распространенными симптомами считают боли в пораженных суставах, их припухлость, повышение температуры кожи в проекции воспаления, ограничение и болезненность движений. При частых рецидивах в суставах могут развиться стойкие или необратимые изменения. В некоторых случаях симптоматика ограничена артралгией.
Как правило, «кишечный» артрит сопровождается рядом других внекишечных, но явно ассоциированных видов патологии (увеит, пиодермия, узловатая эритема и т.д.).
Анкилозирующий спондилоартрит в объеме ассоциированных с кишечной патологией суставных заболеваний составляет не более 5-7%. Симптоматика и течение полностью совпадает с таковыми при «обычном» анкилозирующем спондилоартрите (болезни Бехтерева); по крайней мере, каких-либо достоверных отличий к настоящему моменту обнаружить не удавалось, – за исключением того, что при язвенном колите и болезни Крона это тяжелое заболевание суставов и позвоночника развивается чаще, чем в отсутствие указанных кишечных воспалений.
Методы надежной диагностики артритов и спондилитов данной этиологии, – в их дифференциации, скажем, от ревматоидных артритов, – не разработаны. Критериев инструментальной, в частности, рентгенологической дифференциальной диагностики также пока нет. Основное значение придается лабораторным анализам крови, результаты которых, однако, больше коррелируют с характеристиками кишечного воспаления, чем суставного. Таким образом, наибольшее значение для правильной квалификации происходящего имеет изучение анамнеза и сопоставление всех имеющихся клинических и диагностических данных.
Строение локтевого сустава человека
Локоть представляет собой шарнирный сустав, который образуется между дистальным концом плечевой трубчатой кости в верхней области кости и проксимальными концами предплечья. Как и все другие сочленения, в структурное строение локтя входит слой гладкой хрящевой ткани. Также имеется суставная капсула, которая окружает сочленение, обеспечивает прочность и гладкое скольжение.
Жидкость, образуемая синовиальной мембраной суставной капсулы, заполняет пустое пространство между костями и смазывает сустав, уменьшая трение и износ. А обширная сеть связок, окружающих суставную капсулу, помогает локтю поддерживать устойчивость и противостоять механическим нагрузкам. Также имеется кольцевая связка, она простирается от локтевой кости вокруг головки, удерживая кости нижней части руки вместе. Эти связки учитывают движение и растяжение локтя, оберегая его от вывихов и растяжений.
Диагностика
Осмотр при подозрении на остеоартроз осуществляет врач-ревматолог, в отдельных случаях может потребоваться консультация других специалистов, например, эндокринолога, хирурга, травматолога-ортопеда или инфекциониста. Диагноз ставится после анализа симптомов, осмотра, рентгенологического исследования и лабораторных тестов.
О возможности наличия артроза говорят:
- наличие характерных симптомов (боль в суставах, которая усиливается при нагрузке, скованность ощущается в основном в вечернее время),
- преклонный возраст пациента.
Дополнительные исследования требуются, чтобы исключить другие заболевания со схожими признаками, например, переломы и ревматоидный артрит.
Общие признаки артроза и артрита
Основным проявлением артрита и артроза выступает боль в суставах различной интенсивности. Боль усиливается от высокой активности и уменьшения в результате отдыха, то стоит отметить артроз. Во время артрита воспаленность суставов сопровождается отеком, покраснениями, тяжестью движений и постоянной боли, даже в момент покоя.
Выделим наиболее яркую симптоматику заболеваний:
- Регулярная боль.
- Скованность, после отдыха при отсутствии движения.
- Отек и болезненность.
- Щелчки и хрусты в суставе.
- Сниженный диапазон движения.
ВАЖНО! Часто формы артрита сопровождаются ревматическими заболеваниями, поэтому могут вызывать симптоматику, затрагивающую разные органы. Исходя из этого, клиническим проявлением патологии у некоторых пациентов, заболевших конкретными формами заболевания, могут выступать отечность лимфоузлов, снижение веса, усталость, ухудшение самочувствия, повышенная температура
Помимо вышеуказанных признаков симптомы артрита и артроза довольно часто сопровождаются образованием узелков Гебердена и Бушара, что вызывает значительные затруднение дальнейшего лечения.
Хоть они не всегда являются болезненными, однако делают существенные ограничения в движении пальцев.
Формы заболевания
Остеоартроз бывает локализованным (поражается менее трех суставов) и генерализованным (три и более сустава). В патологический процесс могут вовлекаться любые сочленения, но чаще всего:
- Кисти с характерными утолщениями межфаланговых и пястно-фаланговых суставов – узлами Гебердена и Бушара,
- Сустав большого пальца ног (первый плюснефаланговый), где появляется «косточка»,
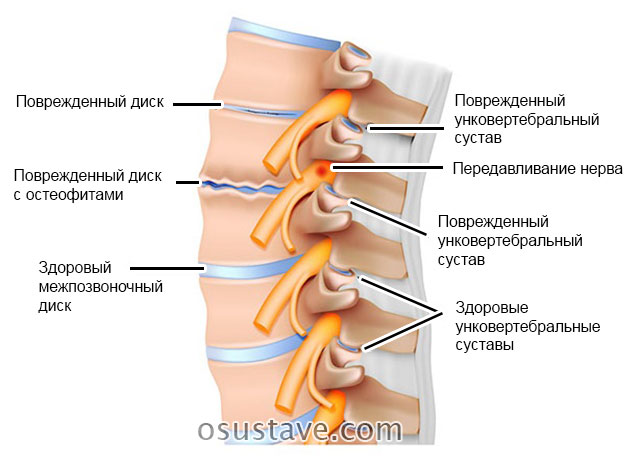
- Межпозвоночные суставы шейного и поясничного отделов позвоночника,
- Коленные суставы (гонартроз),
- Тазобедренный сустав (коксартроз),
- Голеностопный сустав,
- Плечевой сустав,
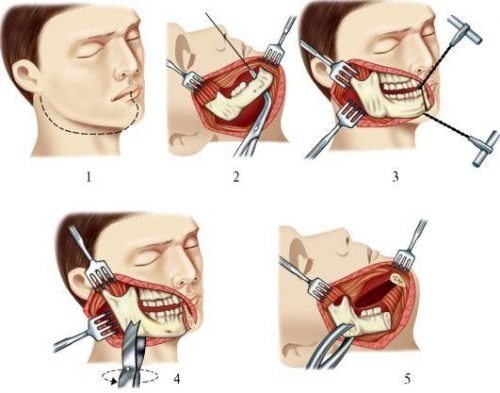
- Височно-нижнечелюстной сустав.
При первичном (идиопатическом) остеоартрозе причина разрушения хряща и всего сустава в целом не установлена. Вторичные остеоартрозы, напротив, имеют свою причину: травмы, нарушения обмена кальция и мочевой кислоты, неврологические расстройства, воспалительные процессы в суставах.
Что это?
Остеоартрозом называют группу заболеваний суставного хряща и околосуставных тканей (рис. 1), в которых происходят дегенеративные нарушения. В основе остеоартроза лежит поражение гиалинового хряща, подлежащей (субхондральной) кости, синовиальной оболочки и капсулы сустава, околосуставных связок и мышц.
При остеоартрозе снижается плотность и эластичность хряща, происходит его истончение, разволокнение, растрескивание с образованием эрозий. Суставная поверхность прилежащей кости уплотняется и утолщается, суставная щель между хрящами сужается, формируются костные разрастания – остеофиты, похожие на шипы (рис. 2).
Они травмируют капсулу сустава, вызывая воспаление ее внутренней синовиальной оболочки (синовит). В результате возникает боль в суставе, он увеличивается и деформируется, а главное – не может полноценно работать.
1.Что такое остеоартрит и его симптомы?
Знаете ли Вы, что существует более 100 видов артрита? Общими симптомами этой болезни является боль, скованность и нарушение подвижности суставов. Самым распространенным типом артрита является дегенеративный артрит, или остеоартрит, о котором мы расскажем в этой статье. Реже встречается ревматоидный артрит и подагра. Точная диагностика типа артрита очень важна для подбора правильного лечения.
Что такое остеоартрит?
Вообще термином «артрит» обозначают воспаление суставов. Остеоартрит является его самой часто встречающейся формой. Болезнь связана с повреждением хрящей суставов и может произойти в любом из суставов организма. Чаще всего страдают суставы, на которые приходятся самые сильные весовые нагрузки – суставы бедра, коленей и позвоночника. Нередко страдают и суставы пальцев, особенно большого пальца, и шеи.
Хрящь – это эластичный материал, который находится на концах суставов кости. Основная функция хряща заключается в том, чтобы уменьшить трение в суставах, т.е служить своеобразным амортизатором. Такую возможность дает способность здоровых хрящей изменять форму при сжатии и давлении (хрящи могут становиться плоскими, прижиматься друг к другу).
Остеоартрит приводит к жесткости суставов и потере их эластичности. Со временем хрящи могут стираться в некоторых зонах, повреждаться, и в итоге существенно снижается амортизирующая способность хряща. В результате происходит растяжение сухожилий и связок, трение костей друг о друга, вызывающие боль.
Остеоартрит достаточно распространенная проблема. Даже люди в возрасте 20-30 лет могут заболеть. Но в целом вероятность развития заболевания увеличивается с возрастом. Большинство людей старше 60 лет имеют артрит в той или иной степени тяжести. Женщины страдают от артрита чаще, чем мужчины.
Симптомы артрита (остеоартрита).
Симптомы артрита чаще всего развиваются постепенно и могут быть такими:
- Боль, особенно при движении;
- Боль после длительного состояния покоя;
- Скованность суставов после долгой неподвижности;
- Расширения (костлявость) в суставах пальцев, которая может и не быть болезненной;
- Опухание суставов.
Хирургическим способом
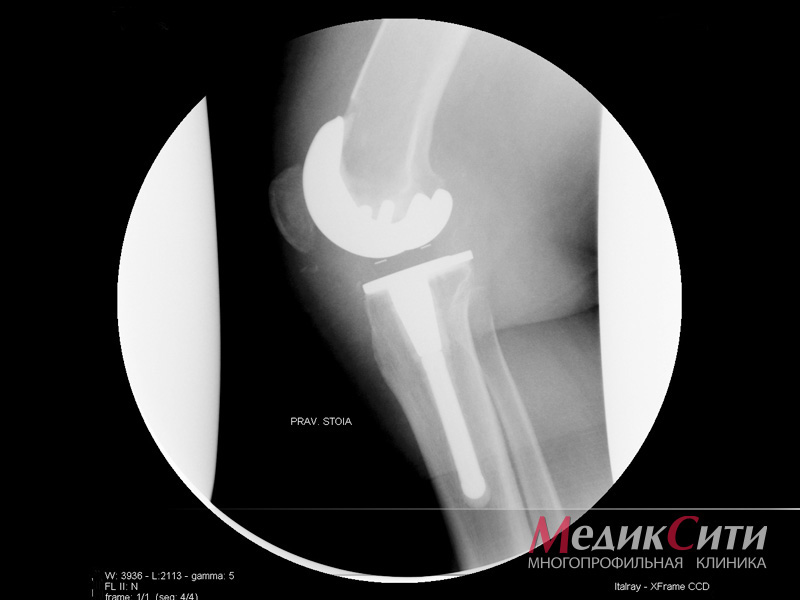
В случаях тяжелого артроза, которое сопровождается стремительным разрушением хрящевой ткани, используют оперативное вмешательство (артропластику). Наиболее распространенными процедурами являются замена тазобедренного или коленного сустава. Раньше большая часть операций приходилась на пожилых людей, чей возраст составлял от 60 лет. Однако с развитием технологий, имплантаты искусственного производства стали значительно лучше, а потому подобные операции проходят и молодые пациенты. Однако для них в будущем подготовлена еще одна процедура в виде ревизионной операции
Поэтому важно это понимать перед тем, как проходить операцию
Глюкозамин
Выступает аминосахаром, который дает «старт» биохимическому синтезу гликозилированных белков. Он также является структурным компонентом хрящевой ткани. Благодаря глюкозамину, организм получает «естественный» материал для развития, восстановления и поддержки сухожилий, связок и других тканей. С возрастом организм меньше вырабатывает данное вещество, что приводит к ухудшению состояния опорно-двигательного аппарата.
Ревматологи утверждают, что при приеме добавки глюкозамина можно снизить болевые ощущения и разрушения хрящевой ткани. Более 18 исследований, послуживших источником для обзора в 2005 году, клинически подтвердили работу данного вещества и его положительное влияние при остеоартрите.
Норма для пациентов — 700 мг/сутки. В случае необходимости дозировку можно увеличить 1500 мг.
Где находится лодыжка у человека?
Лодыжка—это одна из самых уязвимых частей тела и, ее перелом занимает одно из первых мест среди травм опорно-двигательного аппарата. По данным различных авторов, на долю таких переломов приходится от 12 до 20%.
Люди даже не понимают, насколько важную роль имеет данная часть тела. С помощью лодыжки вы используете всю свою силу от других мышц, таких как спина, грудь и т. д. Если она повреждена или ее связки, то человек неспособен ни бегать, ни прыгать.
Симптомы растяжения связок
Растяжение связок – не совсем верное определение. Из-за резкой травмы часть связок голеностопного сустава частично разрываются.
Травма сначала доставляет небольшой дискомфорт, а только по истечении некоторого времени проявляется в полную силу%
- Сначала человек чувствует небольшой дискомфорт, но может самостоятельно передвигаться.
- Появляется легкая боль и хромота.
- После некоторого времени, воспалительный процесс в поврежденных связках возрастает — возникает сильный отек.
- Появляется гематома.
- Повышается температура тела.
- На травмированную конечность наступить можно, но движение причиняет сильную боль.
Где находится
Так, у человека значительно удлинились ноги, при этом роль передатчика на них силы от сокращающихся мышц осуществляется за счет такой части тела, как лодыжка, имеющая еще другое название — щиколотка. Слышали эти слова многие, однако далеко не все представляют себе, где находится лодыжка.
У этой части тела есть характерная особенность: она не является ни мышцей, ни самостоятельным суставом, не представляет собой самостоятельный фрагмент нижней конечности, а является комплексным соединением, основанным на связи с голеностопным суставом. Этот элемент тела испытывает при ходьбе механическое давление веса, амортизируя его.
Строение сустава
- суставные поверхности, выстланные хрящом;
- суставные полости;
- капсулу;
- синовиальную оболочку и жидкость, находящуюся в ней.
Гладкость суставных поверхностей костей, входящих в сустав, обеспечивается за счет постоянного их скольжения. Причем хрящ — это не только защита, это еще и амортизирующий агент. Основная задача суставной капсулы – защита сустава от внешнего воздействия. Нервные окончания, которые сосредоточены в синовиальной мембране, тоже выполняют хорошую защитную функцию, ведь боль — сигнал, который определенная часть или зона тела передает головному мозгу, чтобы тот «принял решение», как поступить. В суставной полости расположены мениски, которые защищают его и одновременно обеспечивают подвижность.
Суставные связки
Главное место в анатомическом строении сустава занимают его связки. Это прочные соединительнотканные волокна, поддерживающие анатомические структуры в едином строю. Они также ограничивают движения костей, входящих в сустав. Проще говоря, благодаря связкам наши суставы не выворачиваются на 360 градусов. Тем не менее некоторые крупные суставы нуждаются в дополнительной поддержке. Например, тазобедренный сустав имеет внутренний связочный слой. Поэтому травмы связок так опасны и могут приводить к тяжелым и очень серьезным последствиям. Для успешного и хорошего лечения чаще необходимо оперативное вмешательство.
Функциональные группы суставов
Все суставы человеческого тела можно разделить на несколько функциональных групп. Например, синартрозы – это неподвижное сочленение нескольких костей. Это кости черепа, которые срастаются по мере закрытия родничков черепа. Поэтому говорят, что у младенцев на порядок больше костей, чем у взрослого человека. Амфиартрозы – суставы позвоночного столба, которые двигаются ограниченно. Диартрозы — истинные или полностью подвижные суставы, которых больше всего в организме. Как раз они и позволяют нам наслаждаться активными движениями, заниматься повседневными делами. Работа этих суставов не чувствуется, практически не контролируется, но только если их анатомические структуры целостны.
Классификация по строению суставов человека
Существует несколько критериев, по которым принято классифицировать все суставы. Например, по анатомическим признакам суставы делятся в зависимости от количества элементов, входящих в них. В соответствии с этим можно выделить:
Простой
Образован двумя костями. Пример – фаланги пальцев.
Сложный
Образован тремя и более костями. Пример – локтевой сустав.
Комплексный
Его отличает наличие внутрисуставного хрящевого элемента — мениска. Самый яркий пример – коленный, благодаря мениску он разделяется на 2 камеры.
Комбинированный
Это сочетание сразу нескольких суставов, обеспечивающих одно действие. Пример – сустав нижней челюсти.
Причины развития
Главным фактором развития артроза является несоответствие между испытываемой нагрузкой и способностью сустава эту нагрузку выдерживать. Острый или хронический, этот процесс неизбежно приводит к разрушению тканей.
В список причин, повышающих риск развития артроза любой локализации, входит:
- наследственность;
- эндокринная патология (сахарный диабет);
- травмы суставного аппарата: ушибы, вывихи, переломы или трещины костей внутри суставной сумки, полные или частичные разрывы связок, проникающие ранения;
- регулярная повышенная нагрузка на суставы, связанная с профессией);
- ожирение;
- переохлаждение;
- перенесенные воспалительные заболевания суставов: острый артрит, туберкулез и т.п.;
- заболевания крови, при которых часто происходят кровоизлияния в сустав (гемофилия);
- резкие изменения гормонального фона (беременность, менопауза);
- локальные нарушения кровообращения в связи с атеросклерозом, варикозным расширением вен, тромбофлебитом и т.п.;
- аутоиммунные заболевания (ревматоидный артрит, системная красная волчанка и т.п.);
- дисплазия соединительной ткани (врожденная патология, сопровождающаяся, в том числе, чрезмерной подвижностью суставов);
- врожденные патологии опорно-двигательного аппарата (плоскостопие, дисплазия или врожденный вывих тазобедренного сустава и т.п.);
- возраст старше 45-50 лет (повышение рисков связано со уменьшением синтеза коллагена);
- остеопороз (разрежение костей);
- хроническая интоксикация организма (в том числе солями тяжелых металлов, наркотиками, алкоголем);
- хирургические вмешательства на суставах.
Общая информация
Артроз – это хронический, длительно текущий процесс, затрагивающий не только суставы. По мере его прогрессирования дистрофические и дегенеративные изменения и вспомогательный аппарат. В процессе пациент сталкивается с воспалением хрящевой и костной ткани, капсулы сустава и околосуставной сумки, а также контактирующих с ними мышц, связок и подкожной клетчатки.
Вне зависимости от локализации патологический процесс проходит по единой схеме. Сначала в толще ткани нарушается баланс между процессами роста и разрушения хряща, и равновесие смещается в пользу дистрофии и обратного развития (дегенерации). В это время происходят незаметные глазу изменения в микроструктуре хряща, что приводит к его истончению и растрескиванию.
По мере прогрессирования болезни сустав теряет свою эластичность и становится более плотным. Это снижает его способность к амортизации, скорость повреждения тканей постоянно нарастает вследствие вибрации и микротравм при движениях. Истончение хрящевой прослойки провоцирует активный рост костных структур, в результате чего на гладкой поверхности сустава появляются шипы и выступы – развивается остеоартроз. Движения становятся все более ограниченными и болезненными. Развиваются спазмы мышц, окружающих пострадавшую область, что усугубляет боль и деформирует конечность.
Повреждения хряща травматического генеза.
Во время травмы коленного сустава связочный аппарат и мениски в силу своей растяжимости могут не пострадать. А вот наоборот твердые структуры, такие как хрящ, могут разрушиться. Хрящевая ткань является очень трудной в восстановлении, и поэтому при возникновении дефектов прибегают к пластическим операциям. Дефекты хряща площадью до 1-1,5см2 в не нагружаемых поверхностях сустава и с хорошим хрящевым бортиков вокруг чаще всего подвергаются туннелизации или микрофрактурированию. Свободные фрагменты удаляются, дефект зачищается до кости (освежается) и по всей его площади формируются каналы для возможного поступления крови из костного мозга. Данная методика обеспечивает регенеративный васкулярный ответ, способствуя заполнению дефекта фиброзно-хрящевым рубцом.
Дефекты в нагружаемых зонах могут рассматриваться показанием для мозаичной хондропластики. С помощью специального инструментария с донорских мест забираются цилиндрические столбики высотой около 2см и диаметром 6-8мм, состоящие из здорового хряща и подлежащей кости. Данные столбики помещаются на место дефекта после соответствующей подготовки и как мозаика заполняют необходимое пространство. Возможности методики ограничены размерами самого дефекта и количеством донорского материала. Наилучшие результаты отмечаются при величине дефекта не более 3см2.
Альтернативной методикой, которая может закрыть большие дефекты, считается имплантация коллагеновой матрицы. Дефект также освежается и в нем выполняются каналы для выхода на поверхность крови и элементов костного мозга. Для их удержания на поверхности дефекта и нужна данная матрица, которая может быть приклеена специальным медицинским клеем или пришита по периметру к здоровому хрящу. Пропитанная элементами костного мозга матрица будет основой для заполнения пространства фиброзно-хрящевым рубцом.
Методики хондропластики в основном подразумевают открытое оперативное лечение, т.е. с выполнением разреза. Тогда как туннелизация небольших дефектов производится артроскопически.
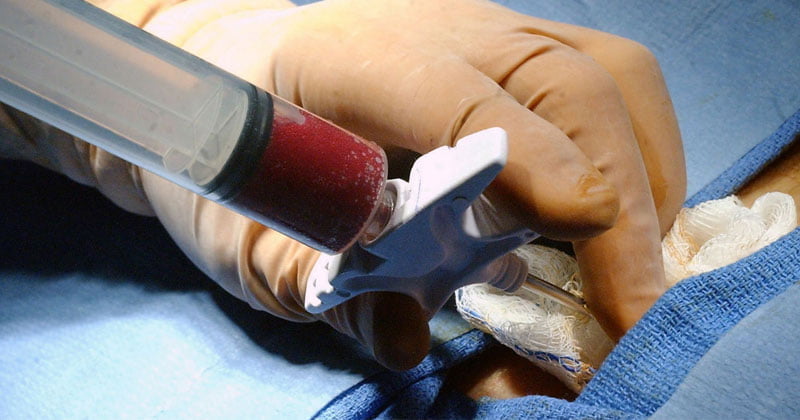
После завершения столь сложных операций требуется проведение грамотного реабилитационного периода восстановления. Длительность ограничения осевой нагрузки на конечность и ходьба с костылями составляет до 12 недель. В этот период назначается пассивная разработка движений под контролем реабилитолога, комплекс физиотерапевтических программ, медикаментозная терапия для стимуляции регенерации тканей. Дополнительно для поддержания жизнеспособности трансплантата рекомендуются внутрисуставные инъекции PRP, SVF, BMAC. Для защиты хряща в дальнейшем применяются инъекции препаратов гиалуроновой кислоты.
Подготовленные каналы для донорских столбиков
Установленные в дефект столбики.
Косметический шов после мозаичной хондропластики.
Сфера деятельности ортопеда
Чтобы работать врачом с такой специализацией, человеку необходимо получить диплом медицинского ВУЗа и пройти курс интернатуры, который может занимать от 2 до 4 лет.
Общей считается специализация ортопед-травматолог. Такой врач ведет прием и лечение амбулаторно в условиях поликлиники.К нему обращаются люди с вывихами, растяжениями или переломами в момент, когда они не нуждаются в экстренной помощи (например, в период срастания повреждений или на этапе восстановления). Кроме того, к такому специалисту обращаются при острых или хронических патологиях опорно-двигательной системы.
Есть несколько более узкоспециализированных направлений ортопедии, для работы в которых доктор должен проходить специальное обучение и периодически подтверждать свою квалификацию:
Ортопед-стоматолог
Внимание этого доктора обращено на различные отклонения от нормы в строении лицевой части черепа, челюстных структур, а также зубного ряда.
Ортопед-педиатр. Занимается детской и подростковой ортопедией
Именно к этому доктору попадают дети с врожденными пороками и остеопатиями, а также прочими возрастными патологиями костной системы.Такой врач должен досконально освоить не только анатомические и физиологические особенности младших возрастных групп, с которыми ему предстоит работать, но и иметь знания в области детской психологии, чтобы плодотворно взаимодействовать с ребенком.
Ортопед-хирург. Радикальные методы лечения, связанные с хирургическим вмешательством для устранения проблем опорно-двигательного аппарата, применяются этим специалистом.
Эндопротезист. Необходимость в нем возникает в том случае, если есть потребность в восстановлении недостающих элементов конечностей или их частей.
Кроме того, ортопеды напрямую задействованы в качестве тренеров по физической реабилитации и выполняют роль спортивных медиков, а некоторые из них получают добавочную квалификацию в качестве массажистов-остеопатов или мануальных терапевтов.
Органы и структуры, с которыми работает врач-ортопед:
- мышечные волокна;
- суставные сочленения;
- связки;
- костные ткани;
- нервные волокна.