Инфаркт миокарда
Содержание:
- Вопросы пользователей (6)
- Признаки острого сердечного приступа
- Общая характеристика, классификация патологии
- Причины и факторы риска
- Симптомы и признаки инфаркта миокарда у мужчин
- Симптомы
- Неотложная помощь при инсульте: что сделать до приезда врача?
- Симптомы инфаркта
- Лечение инфаркта миокарда
- Ранние последствия инфаркта миокарда1
- Отчего зависит продолжительность жизни после инфаркта
- Лечение
- 4.Лечение инфаркта миокарда
- Симптомы инфаркта миокарда
- Симптомы
- Лечение
- Как правильно принимать нитроглицерин
- В чем разница между стенокардией и инфарктом миокарда?
- Симптомы и признаки инфаркта миокарда у женщин
- Общие сведения
Вопросы пользователей (6)
-
Tatjana
2017-11-13 22:41:45Здравствуйте!
Моему мужу 71 год. Неделю назад его увезла скорая в больницу, диагноз — инфаркт, также сообщили, что это у него 2-ой инфаркт. Первые 3 дня он был в интенсиве, ждали, что решит хирург… -
Иван
2017-08-07 00:44:54Здравствуйте!мне полных 26 лет!рост 186,вес 99-100!за последние 4 года было 7 случаев,все однотипные!на нервной почве,сильном стрессе или от усталости наверно было у меня такое ,что… -
Андрей
2017-06-22 14:37:31Могу ли я после инфаркта (АКШ), пройти медкомиссию для работы в качестве охранника, и получить соответствующею справку для трудоустройства, учитывая мою инвалидность 3 гр? Какие критерии существуют? … -
Галина Д.
2017-04-22 20:51:08Здравствуйте. Мой муж (ему 59 лет) перенёс инфаркт 31 марта 2017 года. Ему сделано стентирование. Чувствует себя хорошо. Он уже много лет не пьёт алкоголь, не курит, посещал тренажёрный зал. А… -
Артем
2016-12-12 12:00:15Уже третьие сутки не проходит боль в левой части груди и левая сторона спини под лопадкой -
Маргарита Петровна, 45 лет
2014-08-22 12:45:13Мой папа, гипертоник с очень высокими цифрами артериального давления, недавно перенес инфаркт миокарда, после чего давление стало практически нормальным без всяких лекарств. Так и должно быть?
Признаки острого сердечного приступа
1. Острый приступ начинается с появления болевого синдрома, имеющего свои особенности:
- боль появляется в состоянии покоя;
- чаще боль ноющая и сдавливающая (перенесшие приступ говорят о том, что им казалось, что на грудь наступил слон или упала бетонная плита); но не редко боль появляется внезапно и носит жгучий и режущий характер;
- боль локализуется за грудиной, но может иррадиировать в область эпигастрия, затылка, в нижнюю челюсть, левую руку;
- боль не купируется нитратами, а иногда и анальгетиками;
- длительность болевого синдрома – от 15 минут до суток (чаще это 15 – 30 минут).
2. Сильная одышка, сопровождающаяся нехваткой кислорода (пациенту больно делать глубокий вдох, ему кажется, что он задыхается).
3. Нарушение пульса:
- начинается приступ с брадикардии (замедления пульса);
- на вершине приступа наблюдается тахикардия (или увеличение количества сердечных сокращений);
- далее давление либо нормализуется, если была своевременно оказана помощь, либо падает до крайне низких показателей, при этом пульс становится слабым и хаотичным.
4. Повышенное потоотделение: лоб пациента покрывается испариной, тогда как тело липким и холодным потом.
5. Онемение конечностей, которые становятся «ватными» и перестают слушаться. Пациент вдруг замечает, что не может пошевелить ногой либо повернуть голову.
6. Головокружение и тошнота.
7. Бледность кожи. Лицо приобретает серый, землистый оттенок, губы синеют.
8. Нарушение речи. Произношение становится невнятным и замедленным, похожим на речь человека с алкогольным опьянением.
9. Панический страх смерти, не поддающийся контролю. На фоне паники возможно неадекватное поведение и чрезмерное эмоциональное возбуждение.
10. Потеря сознания.
Если у Вас или Ваших близких наблюдается описанная клиническая картина (или 2 и более признаков), срочно вызывайте бригаду скорой помощи, так как каждая минута промедления может стоить жизни! Доставить пациента с инфарктом в медучреждение необходимо в ближайшие 2 часа с момента начала приступа.
Общая характеристика, классификация патологии
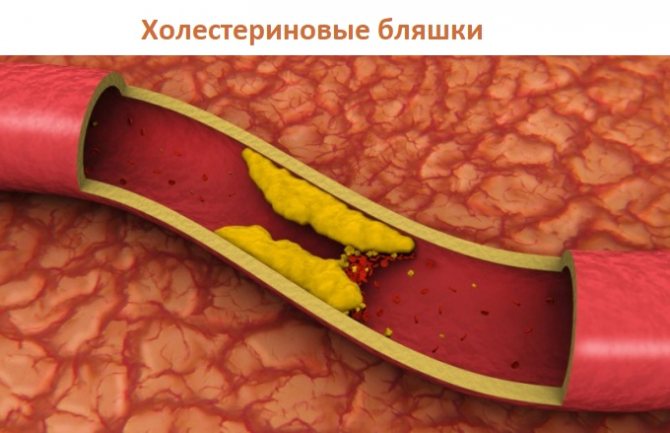
Для нормальной работы сердца и кровеносной системы органы должны получать необходимую дозу кислорода, благодаря которому происходят сердечные сокращения и перекачивание кровяной жидкости. Если нарушено кровообращение, то сердечные ткани не получают кислород, из-за чего происходит отмирание клеток. При мелкоочаговом инфаркте миокарда возникает некроз небольшого размера, который локализуется в одном или нескольких участках. Если говорить простыми словами, то происходит гибель небольших участков сердечных тканей, в основном на стенках сбоку или сзади.
Основным провокатором нарушенного кровоснабжения является атеросклероз, при котором на стенках образуются холестериновые бляшки. То есть отложения жира и холестерина, которые перекрывают частично или полностью просвет сосудов. Болезнь чаще всего поражает мужчин, так как они чаще, чем женщины, не придерживаются правил питания, употребляют алкогольные напитки и курят.
Классификация мелкоочагового инфаркта миокарда:
- Субэндокардиальная форма возникает на фоне поражения кровеносных сосудов эндокарда.
- Субэпикардиальная форма отличается поражением сосудов, расположенных с наружной стороны серозных оболочек сердца.
- Интрамуральная форма характеризуется поражением среднего слоя органа.
- Трансмуральная форма появляется на фоне поражения трех слоев сердечных мышц.
Виды мелкоочагового инфаркта миокарда, в зависимости от течения болезни:
- Острейший период обнаруживается в самом начале развития патологии. Основным симптомом является сильная боль в области грудины, которая не прекращается на протяжении минимум получаса, максимум нескольких дней.
- Острая фаза длится 10 дней. В этот период возникает воспалительный процесс, размягчение тканей и некроз. Из-за отмирания клеток болевой синдром снижается, но повышается температура тела.
- В подострый период происходит рубцевание тканей, поэтому симптоматика отсутствует. Больной чувствует себя хорошо.
- В постинфарктной стадии также нет никаких признаков. И даже после лабораторного обследования крови изменения отсутствуют.
Виды болезни, исходя из частоты проявлений:
- первичная форма возникает впервые;
- рецидивирующая форма появляется на протяжении 6-8 месяцев после первичного приступа.
- повторная форма обнаруживается через 8 и более месяцев.
Причины и факторы риска
Человек должен знать о факторах риска, чтобы он мог принять меры для предотвращения сердечного приступа.
Есть некоторые факторы риска сердечного приступа, на которые люди могут влиять, и другие, на которые они не могут.
Факторы риска включают:
- Возраст: мужчины и женщины старше 60 лет.
- Пол: мужчины чаще, чем женщины, имеют и умирают от сердечного приступа.
- Семейный анамнез: люди с отягощенным семейным анамнезом сердечно-сосудистых заболеваний чаще страдают от сердечного приступа.
- Раса и этническая принадлежность: у некоторых этнических групп, включая афроамериканцев, некоторых азиатов и мексиканских американцев, чаще случается сердечный приступ, чем у других.
Хотя люди не могут влиять на вышеперечисленные факторы риска, существует много факторов риска, которые они могут изменить или лечить, чтобы предотвратить сердечный приступ.
Модифицируемые факторы риска сердечных заболеваний и инфаркта включают в себя:
- ожирение
- высокое кровяное давление
- высокий уровень холестерина
- сахарный диабет
- нездоровая диета с высоким содержанием насыщенных жиров и натрия
- употребление табака
- чрезмерное употребление алкоголя
- не хватает упражнений
Симптомы и признаки инфаркта миокарда у мужчин
У мужчин течение заболевания имеет все характерные признаки:
- резкая боль за грудиной, в левой руке, плече и предплечье;
- липкий холодный пот;
- слабость, головокружение, бледно-серый цвет кожи;
- одышка, учащенный пульс;
- повышенное артериальное давление.
Несмотря на развитие медицины, все чаще острый инфаркт миокарда диагностируют как у мужчин, так и у женщин моложе 40 лет. Причина тому – малоподвижный образ жизни; диета с преобладанием вредных жиров, которыми богаты продукты фастфуда; ожирение; курение; сахарный диабет. Часто у молодых пациентов протекает бессимптомная форма инфаркта.
Симптомы
Для сохранения своего здоровья, а порой и жизни, очень важно доподлинно изучить симптомы инфаркта миокарда. Именно они часто помогают вовремя распознать болезнь и предотвратить необратимые последствия приступа
Треть случаев – это переход из предынфарктного состояния, при котором можно отметить следующие признаки инфаркта:
- приступ стенокардии;
- холодный пот;
- боль в животе;
- тошнота;
- панические атаки;
- побледнение;
- затруднение дыхания;
- головная боль;
- обморок.
Остальные симптомы, проявляющиеся внезапно, имеют несколько вариантов развития:
Ангинозный вариант. Это наиболее часто встречающийся острый инфаркт миокарда. Характеризуется сильнейшей стенокардией, длящейся более 20 минут, и приравнивается к тяжёлому состоянию, из которого пациента очень сложно вывести. Своё название патология получила в связи с болями в области горла схожими с проявлениями ангины.
Астматический вариант. Это атипичная форма инфаркта миокарда, которая встречается у 5-10% больных, в основном женщин в возрасте от 50 лет и пожилых мужчин. Половина случаев сопровождается болями за грудиной и удушьем, а при начинает стремительно развиваться сердечная астма
Основным симптомом, на которые стоит обращать внимание в первую очередь, считается одышка, связанная с отёком лёгких и недостаточность левого желудочка, вследствие которых может случиться обширный инфаркт миокарда. Не стоит игнорировать первые признаки астматической формы инфаркта. Она проявляется следующими образов:беспокойство, попытка «найти себе место»;
повышенная частота дыхания;
смена короткого вдоха длинным выдохом;
побледнение;
посинение губ;
холодный пот;
появление сильных хрипов;
сильный кашель с возможными кровянистыми или розоватыми отделениями
Она проявляется следующими образов:беспокойство, попытка «найти себе место»;
повышенная частота дыхания;
смена короткого вдоха длинным выдохом;
побледнение;
посинение губ;
холодный пот;
появление сильных хрипов;
сильный кашель с возможными кровянистыми или розоватыми отделениями.
Гастралгический вариант. Наблюдается не более чем у 3% больных и напоминает резкий удар острым колющим предметом, ощущаемым во всём животе, и напоминающим приступ язвенной болезни желудка либо острого панкреатита. Основные признаки:боли в брюшной полости;
вздутие живота;
тошнота, рвота;
диарея;
икота;
отрыжка воздухом;
боль в эпигастрии.
При лечении проявлении признаков гастралгического варианта инфаркта миокарда стоит учитывать что боль может появиться вследствие физического и эмоционального истощения и двигаться по нарастающей
Также болевые ощущения сопровождаются страхом смерти, поэтому заострять внимание больного на этом не следует
-
Церебральный вариант. Характеризуется отсутствием болезненных ощущений в сердце. Основные признаки предынсультного состояния больного:
- мучительные головные боли;
- головокружение;
- невнятная, замедленная речь;
- тошнота;
- паралич ног и рук.
- Безболевой вариант инфаркта. Чаще всего в этом случае симптомы инфаркта миокарда в виде болевых ощущений отсутствуют. Может сопровождаться едва ощутимыми нетипичными болями в области груди, ухудшением сна, повышенным потоотделением и выявляется только при профилактическом осмотре посредством электрокардиографа.
- Малосимптомный вариант. Это наиболее опасная разновидность острого инфаркта миокарда (ОИМ), которую практически невозможно определить без полного обследования. Можно отметить упадок сил, но такой симптом может говорить и об элементарной усталости.
- Аритмический вариант. Первые признаки инфаркта миокарда этой формы – нарушение ритма сердцебиения и понижение артериального давления. Этот вид ОИМ зачастую заканчивается смертью, так как в большинстве случаев сопровождается кардиогенным шоком. Причём выявить эту форма действительно сложно, так как даже после проведения ЭКГ острый инфаркт обнаруживается не всегда.
- Отёчный вариант. От этой формы ОИМ чаще всего страдают пациенты с сердечной недостаточностью. Возникает резкая повсеместная отёчность, появляется одышка, увеличивается размер печени.
Неотложная помощь при инсульте: что сделать до приезда врача?
Каждый человек должен знать, как помочь при инсульте, и при его развитии сразу же вызвать Скорую, даже если это состояние проявлялось всего на протяжении нескольких минут. Оператору следует сообщить о вероятности наступления именно этой сосудистой катастрофы.
Неотложная помощь больному до приезда Скорой оказывается в следующей последовательности:
-
Попытаться предотвратить падение. Уложить пострадавшего на горизонтальную поверхность и приподнять голову на 30 градусов.
-
Снять стесняющую дыхание и кровообращение одежду: расстегнуть воротник рубашки и манжеты, снять галстук и ремень.
-
Обеспечит достаточный приток свежего воздуха и оптимальный температурный режим.
-
При появлении тошноты и рвоты повернуть голову на бок, вынуть изо рта зубные протезы и не допускать аспирации рвотных масс.
-
Каждые 5 минут измерять давление и пульс. При значительной артериальной гипертензии (180 – 220 мм рт. ст.) следует попросить пациента задержать дыхание. Если есть возможность, то для снижения давления можно использовать Каптоприл (под язык) или другой антигипертензивный препарат, который ранее принимался больным. Нельзя пользоваться сосудорасширяющими средствами (Но-шпа, Спазмалгон, Папаверин и пр.) и мочегонными. Эти препараты резко снижают артериальное давление и состояние больного ухудшится.
-
Если больной в сознании, то поддерживать его в таком состоянии. С ним следует говорить, не задавая вопросов, требующих ответа для сохранения максимального покоя, чтобы он не лишился способности восприятия.
-
Измерить температуру и при ее повышении до 38 градусов и выше дать больному принять 2 таблетки Парацетамола (другими жаропонижающими пользоваться нельзя).
-
При возможности дать больному принять сразу 10 таблеток Глицина или его аналога (активный компонент – аминоуксусная кислота) для стабилизации мозгового кровообращения.
Прибывшим специалистам Скорой необходимо сообщить показатели давлении, пульса, симптомы. Так же врачу нужно перечислить препараты, которые принимались больным.
Сердечно легочная реанимация при инсультах и инфарктах миокарда
В тяжелых случаях инсульты и инфаркты могут приводить к остановке сердца и дыхания
В таких ситуациях важно не растеряться, не медлить и начать проводить реанимационные мероприятия, позволяющие восстановить эти жизненно важные функции.. Если во время приступа произошел обморок или остановилось сердце, то необходимо оказать следующую неотложную помощь:
Если во время приступа произошел обморок или остановилось сердце, то необходимо оказать следующую неотложную помощь:
-
уложить больного на спину, под плечи подложить валик, вынуть изо рта протезы и обеспечить нормальное дыхание, для профилактики аспирации рвотных масс повернуть голову набок, обернуть пальцы тканью и удалять изо рта скопления слизи и рвоты;
-
начать проводить искусственное дыхание «изо рта в рот» и непрямой массаж сердца – через каждые 30 нажатий сделать 2 вдоха, частота нажатий – 75 – 80 в минуту.
Сердечно-легочная реанимация должна проводиться до приезда врачей.
Людям, находящимся в группе риска по развитию инсультов и инфарктов миокарда, следует помнить о вероятности развития таких сосудистых катастроф и регулярно контролировать свое состояние. Только бдительность и информированность больного и его окружения помогает снижать вероятность появления тяжелых приступов и оказывать правильную неотложную помощь.
Симптомы инфаркта
Предвестниками инфаркта могут быть самые разнообразные болевые ощущения, которые возникают не только в области сердца, но под лопатками, в животе или горле. Тянущие боли в конечностях также могут свидетельствовать о наличии проблем с работой сердца.
Основной симптом инфаркта – это резкая нестерпимая боль в грудной клетке. Приступ может длиться несколько минут или не проходить часами. Инфаркт может быть первичным (спонтанным) или повторяться через определенные промежутки времени.
В медицине выделяется пять основных разновидностей инфаркта, каждая из которых проявляется разными симптомами. С резкой жгучей боли в области сердца развивается типичная форма инфаркта.
При астматической форме возникает резкий приступ удушья. Больному не хватает воздуха, его дыхание учащается в несколько раз. Веки, пальцы, губы и область носа при этом приобретают насыщенный синий оттенок. Основные кожные покровы внезапно бледнеют. Сопровождаться такой инфаркт может кровохарканьем, кашлем и шумным неравномерным дыханием.
Аритмическая форма напрямую связана с изменением ритма сердцебиения. У больного учащается пульс, биение сердца становится заметным визуально, артериальное давление снижается в несколько раз. Данная форма инфаркта чаще всего приводит к клинической смерти.
Церебральная форма сопровождается внезапной потерей сознания. Причем первоначальные признаки инфаркта очень сильно напоминают инсульт. Больной не может связно произносить слова, его речь становится не понятной, координация движений нарушается, а в области грудной клетки возникает резкая боль.
Абдоминальная форма инфаркта считается самой редкой. Болевые ощущения в данном случае возникают не в области сердца, а в брюшной полости ближе к животу. По некоторым признакам такой приступ напоминает обострение язвы или гастрита. Инфаркт сопровождается обильным потоотделением, учащенным сердцебиением, тахикардией, аритмией, тошнотой и рвотой.
Лечение инфаркта миокарда
Инфаркт миокарда — неотложное заболевание в кардиологии и служит показанием для безотлагательной госпитализации в реанимацию.
Задачей номер один для докторов является максимально быстрое восстановление кровотока в тромбированном сосуде. Добиваются этого по-разному. Приоритетным и наиболее эффективным является хирургическое вмешательство — ангиопластика со стентированием пораженного участка артерии или аортокоронарное шунтирование. Параллельно используют медикаменты, тормозящие развитие тромба — дезагреганты (аспирин, клопидогрел) и антикоагулянты (гепарин), а в случае невозможности немедленной операции тромболитики — препараты, растворяющие тромб (альтеплаза, проурокиназа).
Купирование болевого синдрома осуществляется наркотическими анальгетиками, нейролептиками, внутривенными инфузиями нитроглицерина.
Уменьшить размер зоны некроза позволяет снижение потребления кислорода миокардом использованием бета-блокаторов (метопролол, бисопролол, атенолол), ингибиторов АПФ (эналаприл, лизиноприл, рамиприл), оксигенотерапия.
При аритмиях применяют антиаритмики (магнезия, лидокаин, амиодарон), атропин при брадикардии. Анксиолитики, седативные средства назначают с целью обеспечения психоэмоционального покоя больного.
Крайне важное значение имеют строгий постельный режим на ранних сроках лечения и дробное питание, ограниченное по объему и калорийности
Ранние последствия инфаркта миокарда1
Начиная с первых часов после инфаркта и вплоть до 3-4 дня могут развиваться ранние последствия инфаркта, среди которых:
- острая левожелудочковая недостаточность, которая возникает при снижении сократительной способности сердца. При ее возникновении появляется одышка, тахикардия, кашель;
- кардиогенный шок. Это тяжелое осложнение острого коронарного синдрома, развивающееся в результате значительного ухудшения сократительной способности сердечной мышцы вследствие обширного некроза;
- нарушения ритма и проводимости сердца, отмечаются у 90% больных с острым ИМ.
- Приступы ранней постинфарктной стенокардии (ПСК). ПСК – возникновение или учащение приступов стенокардии через 24 часа и до 8 недель после развития ИМ.
- перикардит – воспалительный процесс, развивающийся в наружной оболочке сердца-перикарде. Он возникает в первые-третьи сутки заболевания и может проявляться болью в области сердца, которая изменяется при смене положения тела, повышением температуры тела.
В 15-20% случаев инфаркта происходит истончение и выбухание стенки сердца, чаще всего — левого желудочка. Это состояние называется аневризма сердца. Как правило, она развивается при обширном поражении сердечной мышцы. К факторам, предрасполагающим к развитию аневризмы сердца, также относят нарушение режима с первых дней заболевания, сопутствующую артериальную гипертензию и некоторые другие.
Особую группу составляют тромбоэмболические последствия, при которых просвет сосудов полностью или частично перекрывается сгустками крови. Это часто происходит на фоне сопутствующей варикозной болезни, нарушения свертывающей системы крови и длительного постельного режима.
Из-за нарушения кровоснабжения острый коронарный синдром может осложняться и желудочно-кишечными проблемами, такими как эрозии, острые язвы желудочно-кишечного тракта. Могут возникать и нарушения в психическом состоянии — депрессия, психозы. Им способствуют пожилой возраст, сопутствующие заболевания нервной системы.
Отчего зависит продолжительность жизни после инфаркта
Шестимесячная смертность от ОИМ в Глобальном реестре острых коронарных событий (GRACE) составила 13% для пациентов.
Повышенный уровень тропонина в течение нескольких месяцев говорит о высоким риске развития неблагоприятных сердечных событий.
Период наибольшего риска смерти приходится первые недели после ОИМ. Сывороточный холин и свободный F (2) -изопростан сейчас используются в качестве биомаркеров вероятности ближайших сердечных событий при ОИМ. Их повышенный уровень говорит о возможном развитии осложнений в ближайший месяц.
Затем вероятность повторного инфаркта снижается, но она будет преследовать пациента всю жизнь. В большой степени прогноз будет зависеть от полноты и типа проведенного лечения
Наилучший прогноз при этом наблюдается у пациентов прошедших процедуру чрескожного коронарного шунтирования (ЧКВ) или аортокоронарного шунтирования. Показатели повторных неблагоприятных сердечных событий после такого лечения не отличались у мужчин и у женщин.
Оказывает значительное негативное влияние на смертность и дефицит тестостерона, который часто встречается у пациентов с ишемической болезнью.
Лечение
При такой болезни как острый инфаркт миокарда, лечение сосредоточено на восстановлении надежного кровоснабжения сердечной мышцы а затем на поддержании условий для стабильного нормального притока кров к миокарду.
В дельнейшем диагностика и лечение острого инфаркта миокарда предусматривает меры по точному определению мест закупорки сосудов и реваскуляризацию миокарда с поддержанием его кровоснабжения на необходимом уровне.
Основные направления медикаментозного лечения лечения
- Антиишемическая терапия (нитроглицерин, β-блокаторы, кальциевые блокаторы)
- Антиагрегантная терапия (клопидогрел, ингибиторы ADP P2Y12, Ингибиторы GP IIb/IIIa и т.д).
- Антикоагулянтная терапия (нефракционированный гепарин, прямые ингибиторы тромбина и т.д).
- Антилипидемическая терапия (статины и фибраты)
Только лекарствами этого добиться невозможно.Поэтому в клиниках Бельгии применяются хирургические методики в сочетании с новыми разра в сфере иммунологии.
Стентирование
В коронарный сосуд под рентгеноскопическим контролем вводится специальный катетер с баллоном, на котором укреплен стент (сетчатая конструкция из тонкой упругой кобальтовой проволоки). Накачивание баллона жидкостью приводит к расширению сосуда и закреплению стента на его стенках. В дальнейшем стент сохраняет постоянный диаметр просвета сосуда и уровень кровоснабжения сердечной мышцы.
Аорто-коронарное шунтирование на работающем сердце
Эта относительно новая технология в кардиохирургии дала возможность сделать вмешательство менее травматичным и сократить восстановительный период. Участок миокарда стабилизируется при помощи медицинского аппарата, затем вживляется искусственный сосуд для обхода зоны стеноза венечной артерии.
Трансмиокардиальная лазерная реваскуляризация
Инновационный метод лечения коронарной болезни сердца и ИМ. При помощи лазерного луча в стенках левого желудочка формируются тонкие канальцы. В результате восстанавливается кровоснабжение миокарда, стимулируется рост новых сосудов в сердце и купируется болевой синдром. Этот метод становится настоящим спасением для тех, у кого по тем или иным причинам невозможно провести реваскуляризацию стандартными методами.
Иммунологический ангиогенез
Разработка, основанная на непосредственном введении в эндокард генномодифицированных вирусных частиц, которые активируют в клетках процессы синтеза факторов роста сосудов — FGF и VEGF. В результате в сердце начинает расти новая сосудистая сеть, и кровообращение в сердечной мышце восстанавливается. Этот метод может комбинироваться с названными выше для большей эффективности лечения.
Терапия стволовыми клетками
Сейчас получены данные об эффективности этого метода как для стимуляции роста новых сосудов в миокарде, так и для общеоздоровительного эффекта на сердце в целом. Метод пока только внедряется в клиническую практику.
Принципы проведения комплексной терапии ИМ в Бельгии базируются на индивидуальном подборе видов и доз препаратов, когда при введении лекарственного средства его эффективность оценивается на основе объективных данных в режиме реального времени.
4.Лечение инфаркта миокарда
После диагностики сердечного приступа лечение инфаркта начинается немедленно. Для снятия приступа используются лекарственные препараты и хирургические процедуры.
Целью лекарственной терапии является разрушение или предотвращение образования тромбов, скопления тромбоцитов и остановка дальнейшей ишемии. Лекарства помогают предотвратить свертывание крови, растворяют сгустки крови в артериях. Чем раньше будут приняты такие препараты, тем лучше. Задержка с началом приема лекарств может уменьшить эффект.
Другие препараты, которые назначаются во время или после инфаркта миокарда, помогают улучшить работу сердца, расширить кровеносные сосуды, уменьшить болевые ощущения и скорректировать нарушения сердечного ритма.
Иногда эффективным оказывается хирургическое лечение инфаркта миокарда – проводится ангиопластика или стентирование, которые помогают при сужении или закупоривании артерии. При необходимости для восстановления питания сердечной мышцы кровью в первые дни после приступа может быть выполнено шунтирование.
Стоит учитывать, что лекарства и хирургические методы не лечат заболевания коронарных артерий. Перенесенный и вылеченный сердечный приступ не является гарантией того, что снова он уже не случится. Возможно и повторение инфаркта миокарда.
Симптомы инфаркта миокарда
Основным проявлением инфаркта является очень интенсивная, жгучая, пекущая, сжимающая, давящая, раздирающая или «кинжальная» боль за грудиной. Возможно распространение боли в левую руку, лопаточную область, плечо, шею, нижнюю челюсть.
Продолжительность эпизода всегда больше получаса, малейшее физическое напряжение вызывает усиление боли. Важным признаком является отсутствие обезболивающего действия нитратов. Также больные могут испытывать резкую слабость, нехватку воздуха, учащенное сердцебиение, потливость, тошноту. Большинство чувствует тревогу, обреченность, страх смерти.
Помимо типичного варианта, выделяют еще несколько атипичных, способных маскироваться под иные заболевания внутренних органов. Среди таких абдоминальный (боль в эпигастрии, тошнота, рвота), астматический (надсадный сухой кашель, удушье), церебральный (головная боль, нарушение координации движений), аритмический, стертый вариант (ухудшение сна, эмоционального фона, чувство необъяснимого дискомфорта в груди, потливость). Возможно и отсутствие симптомов — «немой» инфаркт, на долю которого приходится до 20% всех ИМ.
Симптомы
ОИМ может возникать в состоянии покоя или при физической нагрузке.
Клиника инфаркта миокарда может включать любое из следующего:
- резкая боль в груди, часто описываемая как «конь копытом ударил»;
- тупая боль в верхней части живота;
- боль в спине, шее, челюсти или руке;
- сбивчивое дыхание, удушье;
- обильный холодный пот;
- тошнота, рвота;
- потеря сознания.
В отличие от мужчин, для женщин боль в груди реже становится первым признаком сердечной недостаточности. Эти женщины сообщают о менее распространенных симптомах, таких как необычная усталость, проблемы со сном, расстройство желудка и беспокойство за месяц до сердечного приступа.
У женщин с диабетом при остром инфаркте миокарда клиника может быть смазанной. Они часто переносят инфаркт миокарда вообще без каких-либо выраженных симптомов.
Лечение
Современные подходы к лечению инфаркта миокарда в обязательном порядке включает быстрейшую госпитализацию больного в специализированное лечебное учреждение в течение 30-ти минут от времени первого контакта с медицинским работником.
К первоочередным мерам при возникновении ишемического дискомфорта в грудной клетке считается приём одной дозы нитроглицерина под язык (таблетка или спрей), при сохранении или нарастании болевых проявлений необходимо безотлагательно вызвать бригаду скорой медицинской помощи.
Следующим шагом оказания помощи является разжёвывание 150–325 мг аспирина без кишечнорастворимой оболочки, применение клопидогреля в нагрузочной дозировке.
Проведение адекватного обезболивания при помощи внутривенного введения морфина.
Не исключается возможность, при наличии показаний и отсутствия противопоказаний, проведения тромболизиса на догоспитальном этапе с последующей госпитализацией в отделение инвазивного лечения; проведение инвазивного восстановления кровотока в сердце с помощью баллонной ангиопластики, экстренного коронарного шунтирования.
Основные лечебные мероприятия направлены на ограничение размеров участка некроза, профилактику и устранение ранних осложнений (фибрилляции желудочков, иных нарушений сердечного ритма и проводимости, острой сердечной недостаточности, аритмического шока, разрыва сердца, острой аневризмы сердца).
В случаях неосложнённого инфаркта миокарда и при адекватной реперфузии нахождение в стационаре может сокращаться до 5–6-ти дней.
После завершения стационарного этапа лечения лечебные мероприятия продолжают в условиях поликлинического отделения или в кардиологическом санатории, которые должны уменьшить симптоматику заболевания с осуществлением контроля за нагрузкой на миокард.
Направление в санаторий осуществляется после обязательного стационарного определения переносимости больным физической нагрузки.
Санаторно-курортный этап реабилитации предусматривает восстановление физической трудоспособности, психологическую реадаптацию больных, подготовку больных к профессиональной деятельности, вторичную профилактику обострений ишемической болезни сердца, формирование здорового образа жизни, повышение качества жизни больного.
Как правильно принимать нитроглицерин
Первая таблетка нитроглицерина рассасывается сразу после появления болевых симптомов. С интервалом в 15-20 минут можно принять еще две таблетки. Нитроглицерин не рекомендуется принимать в том случае, когда инфаркт миокарда сопровождает пониженное артериальное давление.
Важно помнить, что нитроглицерин не снимает боль так же, как при стенокардии. Поэтому если две-три таблетки не оказали помощь, от приема временно стоит отказаться.. Помните, инфаркт миокарда можно предотвратить! Чтобы избежать развития болезни, необходимо своевременно проходить обследование сердечно-сосудистой системы и наблюдаться у врача-кардиолога.
Помните, инфаркт миокарда можно предотвратить! Чтобы избежать развития болезни, необходимо своевременно проходить обследование сердечно-сосудистой системы и наблюдаться у врача-кардиолога.
В чем разница между стенокардией и инфарктом миокарда?
Большая часть жертв инфаркта не замечает предупреждающих сигналов надвигающейся опасности, которые проявляются в виде стенокардии – боли в груди, причиной которой также является ишемия. Разница между стенокардией и инфарктом заключается в следующем: в случае стенокардии поток крови быстро восстанавливается, боль проходит в течение нескольких минут, а в сердце не возникает необратимых повреждений. При инфаркте же поток крови значительно уменьшается или вовсе блокируется, болевые ощущения носят постоянный характер, а без надлежащего медицинского вмешательства сердечная мышца отмирает.
Около 25% всех сердечных приступов возникают внезапно, т.е. без предшествующих симптомов. Иногда они связаны с явлением, которое называют “тихая” ишемия – случайные перебои в притоке крови к сердцу, которые по неизвестным причинам не сопровождаются болевыми ощущениями, хотя и могут привести к повреждению ткани сердца. Тихая ишемия часто наблюдается у больных диабетом.
Симптомы и признаки инфаркта миокарда у женщин
Женский инфаркт обладает рядом нетипичных особенностей и хуже изучен по сравнению с мужским. Все дело в том, что женщины реже страдают от ишемической болезни сердца. Помогает им в этом эстроген, гормон, который вырабатывается женским организмом практически на протяжении всей жизни. Он препятствует развитию атеросклероза. После менопаузы количество эстрогена в организме сокращается и шансы на развитие ишемической болезни сердца у женщин возрастают.
Предвестниками инфаркта миокарда у женщин часто становятся отеки конечностей, появляющиеся к концу дня, хроническая усталость, одышка, проблемы с пищеварением.
Часто инфаркт у женщин протекает без выраженных болей в груди, может сопровождаться тошнотой, высокой температурой и повышенным кровяным давлением. Иногда развивается ложная зубная боль. Также бывают случаи бессимптомных инфарктов.
Такое течение заболевания гораздо опаснее, поскольку пациент может перетерпеть первые признаки болезни, не придав им особого значения. Часть пациентов, переживших инфаркт, узнает о нем только спустя время, проходя диагностику.
Общие сведения
Одной из разновидностей инфаркта головного мозга (ишемического инсульта) является лакунарный инфаркт, который представляет собой небольшое по величине (до 15 мм в диаметре) повреждение мозга, возникающее при нарушении локального кровообращения и газового обмена. Причины возникновения такой ситуации разнообразны и не до конца изучены, но чаще всего это — закупорка питающих сосудов в результате изменения их стенок (атеросклероз, воспаление), попадание эмболов (тромбы, капельки жира, колонии бактерий и др). Большинство из них обнаруживаются в перивентрикулярной области, базальных ганглиях, таламусе — центральных, глубоко расположенных структурах головного мозга. На долю лакунарных инфарктов приходится 20-30% всех инсультов.