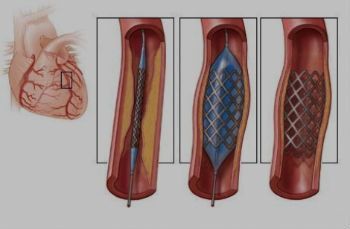
Тромбозы
Содержание:
- Причины тромбофлебита
- Диета при тромбозе вен
- Классификация антикоагулянтных препаратов
- Факторы риска развития тромбофлебита
- Методы лечения тромбофлебита
- Физикальный осмотр при тромбофлебите
- Тромбофлебит – диагностика
- Клапанный аппарат не восстанавливается
- осложнения тромбофлебита
- Профилактика
- Тромбоз глубоких вен
- Диагностика тромбофлебита
- Симптомы тромбоза глубоких вен нижних конечностей
- Как проходит исследование?
- Симптомы ТГВ нижних конечностей
- Лечение тромбоза
- Клинические проявления ТГВ
Причины тромбофлебита
Причин возникновения тромбофлебита довольно много. Назовём основные.
Воспаление стенки вены может развиться в результате попадания инфекции или травмы. Инфекция может попасть с током крови или лимфы или проникнуть в стенку вены в результате местного воспаления тканей. Тромбофлебит может стать осложнением таких заболеваний как грипп, тонзиллит, пневмония, скарлатина, кариес, рожа, туберкулез.
Замедление тока крови, способное привести к образованию тромба и тромбофлебиту, может быть следствием варикозного расширения вен, слабой сердечной деятельности, долгого постельного режима, изменения состава или свертываемости крови, например при обезвоживании. Это может быть следствием приёма некоторых препаратов, гормональных изменений, нарушения работы эндокринной системы.
Чаще всего острый тромбофлебит поверхностных вен нижних конечностей развивается на фоне варикозного расширения вен.
Диета при тромбозе вен
Диетическое питание при тромбозе направлено на достижение 3-х целей:
- снижение веса;
- укрепление стенки сосудов;
- снижение вязкости крови.
ряд рекомендаций
- Выпивайте минимум 2 литра жидкости в день.
- Употребляйте растительную клетчатку: овощи, фрукты, отруби.
- Включите в пищу продукты, богатые антиоксидантами, для защиты внутренней оболочки сосудов:
- витамин С: шиповник, черная смородина, сладкий перец, белокочанная капуста, облепиха, шпинат, чеснок, цитрусовые, укроп, петрушка.
- витамин Е: проросшие зерна пшеницы, семена подсолнечника, авокадо, орехи, печень, листья мяты, спаржа, отруби, капуста брокколи, горох, фасоль, кукурузное и оливковое масло, рыбий жир и жирные сорта рыбы.
- бета-каротин: кедровые орехи, ананасы, морковь, щавель, зелень, говяжья печень, арбузы.
- Флавоноиды укрепляют сердце и стенку сосудов, повышают их тонус и устраняют застой крови. К ним относятся:
- рутин или витамин Р: шпинат, клубника, ежевика, абрикосы, малина, гречка, грецкие орехи, капуста, салат, помидоры, виноград, зеленые листья чая, рута.
- гесперидин: мандарины, шиповник, ежевика.
- Медь необходима для синтеза эластина, укрепляющего стенки сосудов. Ее много в говяжьей печени и морепродуктах: кальмарах, креветках, крабах, мидиях.
- Особенно полезны для разжижения крови лук, чеснок, имбирь, вишня, клюква и черника.
Ряд продуктов придется ограничить:
- Животные жиры. Их много в колбасе, сосисках, сливочном масле, яичнице, коже домашней птицы, утке и в свином сале.
- Сливки, концентрированное молоко, жирные сыры, сметана.
- Кондитерские изделия: торты с масляным кремом, пирожные, бисквиты, шоколадные конфеты и ириски, сливочное мороженое.
- Блюда, приготовленные во фритюре: чипсы, картофель фри.
- Кофе, шоколад.
- Майонез, соусы на сливках.
- Алкоголь.
Классификация антикоагулянтных препаратов
Низкомолекулярные гепарины
- Бемипарин (Цибор)
- Далтепарин (Фрагмин)
- Надропарин (Фраксипарин)
- Парнапарин (Флюксум)
- Эноксапарин (Клексан, Гемопаксан, Анфибра, Эниксум)
Новые оральные антикоагулянты (НОАК)
- Ривароксабан, анти Xa («Ксарелто», Bayer) •
- Апиксабан, анти Xa («Эликвис», Pfizer & Bristol-Myers) •
- Дабигатран, прямой ингибитор тромбина, («Прадакса», Boehringer Ingelheim)
Антагонисты витамина К (Варфарин)
Нефракционированный гепарин
Фондапаринукс (Арикстра)
Низкомолекулярные гепарины (НМГ) или фондпаринукс считаются препаратами выбора при тромбофлебите. Американский колледж врачей-специалистов по заболеваниям грудной клетки (American College of chest physician) рекомендует проводить антикоагулянтную терапию на протяжении сорока пяти дней.
Только лишь местное лечение тромбофлебита не является адекватным. Использование НМГ у пациентов с тромбофлебитом препятствуют экстравазации нейтрофилов, что способствуют снижению воспаления. Таким образом, низкомолекулярные гепарины обладают противовоспалительными действием в дополнение к противотромботическому.
Метаанализ 24 исследований, в которое вошли около 2500 пациентов, показал, что использование низкомолекулярных гепаринов снижает вероятность прогрессирования тромбофлебита примерно на 70%.
Альтернативной схемой лечения рецидивирующего тромбофлебита является применение прямого перорального антикоагулянтного препарата ривароксабана (ксарелто).
В случае распространенного варикотромбофлебита, проксимального расположения верхушки тромба, близости тромба к сафено-феморальному соустью, необходимым является проведение антикоагулянтной терапии. При распространении тромба на глубокие вены или в случае конкурирующего тромбоза глубоких вен минимальная длительность антикоагулянтной терапии составляет 3 месяца
Роль местных противовоспалительных препаратов не вполне очевидна, так как данных в настоящее время не достаточно что бы уверенно говорить о целесообразности их применения. НПВС могут быть полезны для уменьшения боли и воспаления. Гель эссавен, по мнению многих флебологов способствует купированию местных проявлений тромбофлебита.
Экстренные хирургические вмешательства при тромбофлебите могут быть эффективными для предотвращения осложнений. Хирургические вмешательства направлены на то, что бы минимизировать риск распространения тромбов в глубокую венозную систему. Если выполнена эвакуация тромбов, то, как правило, процесс восстановления, стихания воспалительного процесса протекает быстрее
Факторы риска развития тромбофлебита
- беременность, роды, гинекологические операции (в т.ч. аборты).
- варикозная болезнь;
- длительный постельный режим (например, после хирургических и ортопедических операций);
- инфекционные заболевания;
- инсульт приводящий к параличу конечностей;
- неподвижное положение тела во время длительного путешествия на автомобиле или самолете;
- ожирение;
- онкологические заболевания (в т.ч. оперативное лечение злокачественных новообразований, лучевая терапия и химиотерапия);
- обезвоживание;
- применение гормональных контрацептивов и других препаратов половых гормонов в целях заместительной терапии;
- повышенная свертываемость крови (гипергомоцистеинемия, антифосфолипидный синдром и пр.);
- пункция и/или катетеризация вен.
Чем больше факторов риска имеется у пациента, тем выше риск развития тромбофлебита.
Если у вас есть один и более факторов из выше перечисленного списка, проконсультируйтесь у специалиста о методах профилактики венозного тромбоза.
Методы лечения тромбофлебита
Тромбофлебит – серьёзное заболевание и при обнаружении соответствующих симптомов необходимо обязательно обратиться к врачу-флебологу.
При неблагоприятном течении болезни заболевание может распространиться на глубокие вены. В свою очередь, тромбоз глубоких вен опасен, прежде всего, тем, что тромбы могут перемещаться с током крови и стать причиной инфаркта, инсульта или тромбоэмболии лёгочных артерий, которые нередко приводят к летальному исходу.
Оставленный без лечения острый тромбофлебит в большинстве случаев переходит в хроническую форму. При хроническом тромбофлебите воспаление будет возникать в пораженной вене снова и снова.
Своевременное обращение к врачу позволит избежать неблагоприятных последствий.
В случае развития заболевания на ранее здоровых венах возможно консервативное лечение тромбофлебита. При тромбофлебите, являющемся осложнением варикозного расширения вен, после снятия воспаления, во избежание рецидива заболевания, вены следует удалить. В «Семейном докторе» удаление вен осуществляется современными, малотравматичными методами, в пределах затронутых варикозом участков.
Радиочастотная облитерация (абляция)
Радиочастотная облитерация (другое название – радиочастотная абляция) – это малоинвазивный метод, суть которого состоит в термической обработке вены, в результате чего просвет сосуда закрывается (вена «заваривается»).
Флебэктомия
Флебэктомия – это операция по удалению вены. Вена удаляется в пределах пораженного варикозом участка.
Склеротерапия
Для удаления небольших вен может использоваться метод склеротерапии. В просвет вены вводится специальное вещество – склерозант, под воздействием которого стенки поражённой вены слипаются, и сосуд исключается из кровотока.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Физикальный осмотр при тромбофлебите
В большинстве случае тромбофлебит подкожных вен может быть установлен на основании жалоб и внешнего осмотра. С другой стороны, такие симптомы как боль, гиперемия кожных покровов и отек встречаются и при многих прочих заболеваниях. Нарушения проходимости глубоких вен, как правило, сопровождается той или иной выраженности отеком нижних конечностей. В тоже время отек нижних конечностей может быть связан с заболеваниями печени, почек, кардиальной патологией, перенесенной травмой, инфекцией и лимфедемой.
При варикозе подкожные вены расширены, деформаированы, имеют извитой ход. Потемнение кожных покровов, развитие склероза кожи, наличие трофических язв на ногах или рубцов свидетельствует о тяжелой хронической венозной недостаточности. При пальпации определяется болезненный тяж, с воспалением кожи и болезненностью в проекции тромбированной вены.
Тромбофлебит – диагностика
Диагностируется заболевание на основании обследования и дополнительных методов: ангиографии, УЗИ, флебографии, флебосцинтиграфии.
Заподозрить острый тромбофлебит может любой врач при визуальном осмотре, когда увидит плотные, болезненные узлы, кожа над которыми имеет багрово-красный оттенок. Однако основным методом диагностики может быть только ультразвуковое исследование вен нижних конечностей. При этом врач может увидеть в просвете вены тромботические массы, а также определить уровень тромбоза, его характер (опасен он или нет)!
УЗИ при остром тромбофлебите — главное в диагностике!
На основании ультразвуковой картины, доктор решает о применении того или иного вида лечения тромбоза поверхностных вен.
Клапанный аппарат не восстанавливается
Распространенность острых венозных тромбозов весьма высока и составляет около 2%. Лечение любого нижних конечностей заканчивается в 80% случаев посттромботическими изменениями вены, потерей клапанного аппарата и, так называемым, посттромботическим синдромом.
Пациента беспокоят различные комплексы жалоб. И прежде всего отеки, боли, трофические расстройства – индурация кожи, трофические язвы незаживающие годами.
Основной причиной этих расстройств является потеря венами клапанного аппарата, препятствующего обратному току крови по венам. Казалось бы, просвет вены после проведенного лечения восстанавливается, происходит процесс реканализации, но клапанный аппарат не восстанавливается. Развивается динамическая гипертензия, вызывающая все вышеперечисленные жалобы.
Многие годы хирурги пытаются найти способ восстановить после острого венозного тромбоза и реканализации вены нормальный венозный кровоток, предлагая различные оперативные вмешательства и консервативные методы лечения. Но до настоящего времени ни один из этих методов не позволял значительно улучшить качество жизни данной категории больных и добиться длительной ремиссии.
В настоящее время, наконец мы увидели метод, позволяющий получить результат. Это метод восстановления клапанного аппарата путем малотравматичной операции без использования разрезов. Для того, чтобы понять, что происходит после тромбоза глубоких вен, необходимо понять, как происходит отток крови по венозной системе конечности.
осложнения тромбофлебита
Осложнения тромбофлебита включают:
- Распространение тромбоза на глубокие вены
- Гиперпигментация кожи над тромбированной веной
- Твердый болезненный подкожный тяж в проекции пораженной вены
- Нагноение
Осложнения гнойного флебита:
- Образование метастатических абсцессов
- Сепсис
- Септическая эмболия
Смерть от тромбофлебита может наступить в результате развития осложнений. Если поверхностный тромбофлебит распространяется на глубокую венозную систему, он может быть источником легочной эмболии.
Нарушение функционирования вен, развитие рефлюкса по подкожным венам приводит к повышению давления в венозной системе нижних конечностей. Это часто приводит к клиническому постфлебитовому синдрому, хронической боли, отекам, гиперпигментации, изъязвлению и повышенному риску рецидивирования тробофлебита
Профилактика
Профилактика подразумевает целый ряд рекомендаций и ограничений, которые условно можно разделить на две категории: что можно делать, и чего делать нельзя.
Что можно и нужно делать?
Избежать развития венозного тромбоза могут базовые советы, которые применимы и ко многим другим патологиям, в том числе:
- Поддерживать здоровый вес, избегая ожирения.
- Иметь постоянную физическую активность.
- Употреблять достаточное количество жидкости, что позволит избежать «сгущения» крови.
Чего следует избегать?
С целью профилактики тромбообразования следует избегать основных факторов и внешних воздействий, которые могут ухудшать ток крови в венах нижних конечностей. В первую очередь это:
- Употребление алкоголя и табачных изделий.
- Длительное (более 3 часов) пребывание в сидячем положении.
- Перекрещивание ног в сидячем положении.
 Сидеть, скрестив ноги, может быть вредным для работы вен. Фото автора cottonbro: Pexels
Сидеть, скрестив ноги, может быть вредным для работы вен. Фото автора cottonbro: Pexels
Тромбоз глубоких вен
УЗИ является диагностическим методом первой линии при подозрении на тромбоз глубоких вен нижних конечностей. Этому способствует относительно низкая стоимость, доступность и высокая точность в условиях, когда диагностику выполняет опытный специалист. Для выявления тромбов в венах применяют метод компрессии. Методика компрессии при диагностике тромбоза глубоких вен заключается в надавливании на участок ноги, в проекции которого находится та или иная глубокая вена. Исследование захватывает всю ногу, от стопы до паха. При отсутствии тромба стенки вены смыкаются от надавливания. Если смыкание неполное или отсутствует вообще – в просвете вены находится тромб. Наиболее доступными для узи являются вены бедра и подколенной ямки. Наименее доступны для диагностики – тазовые и подвздошные вены.
Клинические результаты показывают, что отрицательная предсказательная ценность метода компрессии вен составляет 97-98% и достигает 99%, если больному проведено несколько последовательных узи. То есть, иными словами, если при узи не подтверждается тромбоз глубоких вен, значит вероятность этого достигает 98%. 2% в этом случае будут ложноотрицательными, то есть будет пропущен тромбоз глубоких вен. Это касается обычного узи в черно-белом режиме (2D). Если применить дуплексное сканирование – точность возрастает еще выше. При узи диагностике тромбозов глубоких вен ног используют такие приемы как : дефект заполнения сосудов кровью, усиление кровотока при сдавливании вены и влияние фаз дыхания на кровоток. Данное всестороннее исследование позволяет повысить отрицательную предсказательную ценность до 99.5%.
Основные признаки тромбоза глубоких вен при узи:
- Непосредственная визуализация тромба
- Отсутствие смыкания стенок вен при надавливании
- Отсутствие усиления кровотока выше места надавливания, если между этим местом и датчиком находится тромб
- Нарушение заполнения просвета сосуда кровью при цветовой допплерографии
На точность узи при диагностике тромбоза глубоких вен влияет несколько факторов: на первом месте размеры пациента. У пациентов с ожирением и выраженными отеками ног увидеть глубокие вены бывает очень затруднительно. Особенно это касается глубоких вен средней и нижней трети бедра, а также вен голени. Другим фактором, влияющим на качество исследования, является опыт врача. При достаточном опыте во многих случаях можно провести подробное исследование даже подвздошных вен, обычно труднодоступных для визуализации. Наиболее точные результаты достигаются при исследовании вен верхней трети бедра, подколенной вены и суральных вен ( находящихся в икроножных мышцах). При сравнении с венографией (контрастное рентгеновское исследование) точность достигает 95-99%. При исследовании вен голени точность падает до 50%
Большое внимание уделяется, и обязательно отмечается в протоколе, анатомическому строению поверхностной бедренной вены. В некоторых случаях она может иметь два ствола
При этом, если тромбируется только один ствол, у больного может отсутствовать клиническая симптоматика.
Ложноположительные результаты могут возникать, если врач принимает старые тромбы за свежий тромбоз. Ложноотрицательные – во всех тех случаях, когда бывает затруднена визуализация из- за ожирения пациента или отека ноги.
Мы вполняем все виды узи-диагностики:
3D и 4D узи при беременности
Данные фетометрии в различных сроках
Узи-диагностика синдрома Дауна и других хромосомных аномалий
Оценка правильного развития плода по УЗИ
Гидротубация (эхогидротубация): исследование проходимости маточных труб (ультразвуковая гистеросальпингоскопия)
Трансвагинальное
Яичников
Матки
Молочных желез
Дуплексное сканирование
Сосудов головного мозга
Сосудов шеи (дуплексное ангиосканирование магистральных артерий головы)
Вен нижних конечностей
Трансректальное (трузи): предстательной железы
Мошонки (яичек)
Сосудов полового члена
Аппендицит
Брюшной полости
Желчного пузыря
Желудка
Кишечника
Мочевого пузыря
Мягких тканей
Поджелудочной железы
Печени
Почек
Суставов
Щитовидной железы
Эхокардиография (узи сердца)
Варикоз: УЗИ-диагностика варикозного расширения вен
Гипертония: УЗИ-диагностика гипертонии
Тромбоз: УЗИ-диагностика тромбоза вен
Узи диагностика хронического панкреатита
при камнях в почках
при холецистите
Диагностика тромбофлебита
Диагностика состояния нижних конечностей включает:
- УЗИ сосудов в режиме доплера. Анализируется кровоток поверхностных и глубоких вен. Определяются участки сужения сосудистого просвета, замедление движения крови.
- КТ-венография. Переход бедренной вены в подвздошную визуализируется на УЗИ плохо, поэтому компьютерная томография показывает выплеск крови после замедленного прохождения по определенному участку. Проводится с контрастным усилением, то есть в вену вводится красящее вещество.
- Анализ D-димера. При формировании тромба увеличивается количество продуктов распада фибрина в крови. Анализ сдается после УЗИ.
- Анализ крови. Диагноз подтверждается при высоких показателях коагулограммы (анализа на свертываемость). Наличие С-реактивного белка говорит о воспалении. Также растут лейкоциты, повышается СОЭ, число палочек в крови увеличивается.
Симптомы тромбоза глубоких вен нижних конечностей
Явными симптомами данного заболевания могут быть сильная отечность, распирающие боли и изменение цвета кожи — синюшность конечности; косвенные признаки тромбоза — небольшие отёки, незначительные боли в икроножных мышцах. В зависимости от локализации венозного тромбоза может отекать лодыжка, голень или вся нога. Но очень часто тромбоз глубоких вен ног не приводит к полной закупорке вены (неокклюзивный тромбоз), развивается без симптомов венозной недостаточности, проявляясь лишь осложнением, при котором возможна внезапная смерть — тромбоэмболией лёгочной артерии. Чем выше уровень венозного тромбоза, тем больше угроза отрыва тромба, больше размеры тромбоэмбола, тяжелее тромбоэмболия легочной артерии.
Как проходит исследование?
Процедура УЗИ сосудов ног в среднем занимает до получаса. Пациент может находиться в лежачем положении, сидя либо стоя – данные позы он занимает по требованию врача-диагноста, для получения максимально полных результатов и удобства работы профильного специалиста. Перед мероприятием нижние конечности в области будущего мониторинга смазываются специальным гелем – он улучшает контакт оборудования с кожными покровами и минимизирует фоновые шумы.
Врачебный специалист включает генератор УЗ-излучения и начинает последовательно водить датчиком по локализациям эпителия, получая информационную картинку о состоянии сосудов в режиме реального времени. Напрямую изучить внутреннее строение вен и артерий, используя УЗИ диагностику, попросту невозможно – методика позволяет оценить общую функциональность сосудов по косвенным результатам и выявить явные патологии, например сдавливание опухолью, наличие тромба, бляшек, общего спазма сосудистой системы и так далее. Для получения окончательного диагноза пациента обычно направляют на дополнительные исследования – как лабораторные, так и инструментальные.
Симптомы ТГВ нижних конечностей
Порядка половины пациентов не замечают у себя каких-либо симптомов заболевания. К возможным признакам ТГВ нижних конечностей, которые встречаются у других больных, относятся:
- Тупая, незначительная боль в зоне тромбоза, как правило – в одной ноге.
- Болезненность при прикосновении к области, в которой находится закупоренный сосуд.
- Выраженное ощущение тяжести при длительном пребывании в стоячем положении, продолжительной ходьбе.
- Местное покраснение кожи.
- Распространенный отек мягких тканей ноги, из-за чего возникает асимметричность конечностей (рис. 4).
- Дискомфорт в области голеней и голеностопного сустава при сгибании.
- Появление ранее незаметных вен на поверхности нижних конечностей.
При длительном течении заболевания формируется хроническая венозная недостаточность, обуславливающая дистрофические изменения тканей нижних конечностей. Они включают в себя сухость и шелушение кожи, выпадение волос. При тяжелом течении кожные покровы приобретают темный, багровый оттенок, начинают формироваться трофические язвы (рис. 5).
Лечение тромбоза
После постановки врачом-флебологом диагноза «тромбоз» лечение необходимо начать незамедлительно. Оно проводится амбулаторно или в стационаре в зависимости от уровня, стадии и тяжести заболевания.
При помощи хирургического вмешательства лечат эмбологенные тромбозы — с флотирующей головкой тромба. Вид операции (удаление тромба, прошивание или перевязка вены, установка кава-фильтра) зависит от локализации тромбоза.
Окклюзионные тромбозы лечат консервативно — врач назначает антикоагулянты, которые снижают свертываемость крови и делают ниже вероятность образования тромбов. Основным лекарственным препаратом является гепарин и его производные. Существует также тромболизис — процедура растворения тромбов, которая проводится только сосудистым хирургом. В закупоренный тромбом сосуд вводится катетер, по которому поступает вещество, растворяющее тромб. Но в этом случае велика вероятность развития кровотечения, поэтому тромболизис назначают в редких и тяжёлых случаях. В то же время его преимуществом по сравнению с другими медикаментозными методами, является возможность растворения тромбов крупных размеров.
У всех пациентов исходом тромбоза глубоких вен является посттромбофлебитический синдром, который без соответствующего лечения может привести к тяжелой хронической венозной недостаточности, трофическим язвам.
Клинические проявления ТГВ
Симптомы тромбоза глубоких вен зависят от того, на какой стадии находится заболевание. Принято выделять следующие клинические проявления, характерные для ТГВ:
- тяжесть в нижних конечностях, которые особенно появляются по вечерам;
- ощущение распирания в голени;
- постоянный отёк поражённой конечности, увеличение её объёма;
- болевые ощущения, распространяющиеся по внутренней стороне стопы, бедра и голени;
- снижение подвижности сустава;
- бледность и местами синюшность кожи стопы и голени поражённой конечности.
КТ артерий нижних конечностей
Стоимость: 14 000 руб.
Подробнее
В случае если тромбоз распространяется выше паховой складки, появляется угроза отрыва части тромба, что может привести к тромбоэмоблии лёгочной артерии. Вот почему данное заболевание требует срочной госпитализации.